かゆみと透明なおりもの
最後に見直したもの: 29.06.2025
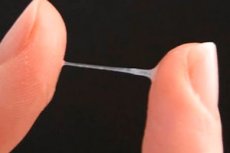
膣壁の細胞と子宮頸管の腺から分泌される透明の分泌物は生理的なものですが、かゆみと透明の分泌物が同時に出る場合は、病的な状態や病気の兆候である可能性があります。
原因 かゆみと透明なおりもの
膣分泌物の粘度、色、臭い、および関連症状はさまざまです。
不快な臭いを伴う透明、白色、または灰色の分泌物を伴うかゆみや灼熱感の主な原因は細菌性膣炎に起因しますが、症例の50~65%は無症状のこともあります。[ 1 ]、[ 2 ]
ウレアプラズマ・ウレアリティカム菌によって引き起こされるウレアプラズマ・ウレアリティカム感染症の初期段階では、少量の膣分泌物(透明で無臭)が出ますが、排尿時の不快感や陰部に痛みを伴います。炎症が悪化すると、分泌物は黄色や緑色に変化し、不快な臭いを発します。[ 3 ]
また、かゆみを伴う透明の分泌物は、膣内細菌異常症の初期症状としてよく見られます(抗生物質の長期使用後、糖尿病患者、慢性感染症の病巣がある場合など)。[ 4 ]
大量の透明な分泌物とかゆみは、特に洗剤、生理用ナプキン、膣避妊薬の成分、化学避妊薬、コンドームの素材などに対する反応として発症するアレルギー性外陰炎の場合、体の過敏症が増した場合に現れます。
閉経後には、このようなおりものの原因は膣壁の萎縮が徐々に進むことによるもので、萎縮性膣炎を引き起こし、わずかな透明のおりものと外陰部の痒みを伴います。[ 5 ]
カンジダ症(尿路性器カンジダ症)の初期には、白い塊とかゆみを伴う透明な分泌物が現れます。さらに、原因物質の増殖が増加するため、分泌物はすぐに白くドロドロしたカードのような色に変化します。[ 6 ]
危険因子
かゆみや透明の分泌物を伴う膣の日和見細菌および病原細菌の活性増加につながる要因としては、抗生物質の無秩序な使用、膣のアルカリ性 pH (˂4.3)、不十分な衛生状態、スプレーの乱用、糖尿病、免疫力の低下などが考えられます。
病因
細菌性膣炎の病因は、細菌感染(大腸菌、連鎖球菌、ブドウ球菌が最も多い)と泌尿生殖器カンジダ症(酵母様真菌カンジダ)によるもので、膣環境が十分に酸性でない場合に活性化し、多くの場合、同じ細菌異常、すなわち乳酸菌の不足が原因です。
閉経後の膣壁の加齢性萎縮のメカニズムは、女性ホルモン、特にエストロゲンのレベルが減少することで引き起こされます。
臭いやかゆみのない透明な分泌物
このような分泌物は病的なものではないため、別途検討する必要があります。どの婦人科医も、妊娠可能年齢の女性において、透明で無臭、かゆみのない膣分泌物は正常な生理現象であり、子宮頸管腺と膣壁上皮が、健全なpHバランスを維持し、子宮頸管を感染から保護する、弱酸性の保護性粘液分泌物を正常に生成していることを示しています。
このような分泌物は、乳酸菌からなる膣内微生物叢のせいでかすかに酸っぱい臭いがすることがあります。
分泌物の量は月経周期の段階によって異なり、性ホルモン(エストロゲン)によって引き起こされますが、性行為、ホルモン避妊薬の使用、ホルモン補充療法によっても変化することがあります。
生理周期の中間に見られる、病的な粘稠度の高い透明で、臭いやかゆみのないおりもの(生卵の白身のような)は、エストロゲンの産生増加を伴う排卵の兆候です。また、黄体期に入り、プロゲステロンが分泌調節ホルモンとなると、子宮頸管分泌物の合成が減少するため、おりものの量が減少します。
妊娠中は、妊娠期間に応じて、透明な膣分泌物や子宮頸管分泌物が液状またはドロドロになることがあります。詳しくはこちら -妊娠中のタンパク分泌物
妊娠以外では、分泌物の量の増加は、子宮頸管異所症が原因である可能性があります。これは、ナボス腺(粘液分泌物を産生する)がある子宮頸部の部分が近くに位置し、粘液が子宮頸管ではなく膣に多く入る状態です。[ 7 ]
しかし、臭いや痒みのない透明な液状の分泌物は、子宮体癌の最も初期の症状である可能性があることに留意すべきであり、特に運動後の水っぽい分泌物の中に血の混じったものが含まれている場合はその可能性が高くなります。[ 8 ]
診断 かゆみと透明なおりもの
診断は、病歴聴取、訴えの記録、定期的な婦人科検査から始まります。
膣スメア、すなわち膣微生物叢の分析、細菌検査およびウレアプラズマのPCR、一般的な血液および尿検査などの検査が必要です。
機器による診断はほとんどの場合、膣鏡検査に限定されます。
その結果に基づき、膣分泌物の微生物学的組成の性質を考慮するとともに、主に性感染症との鑑別診断が行われます。
治療 かゆみと透明なおりもの
正しい診断により適切な治療を開始できます。細菌性膣炎に使用される主な薬剤は、全身性抗生物質メトロニダゾール(1錠を1日2回、7日間服用)またはクリンダマイシン(メトロニダゾールが効果がない場合、または感染が再発した場合に処方)です。メトロニダゾールは、膣ジェル、膣クリーム、またはクリンダマイシンを配合した膣カプセルとして使用されます。
ウレアプラズマ症にも抗生物質療法が必要です。詳細については、ウレアプラズマ症の抗生物質をご覧ください。膣坐剤(ゲンフェロン)も使用されます。
かゆみを和らげるために抗ヒスタミン薬やかゆみ止めクリームが処方されます。
出版物に掲載されている医薬品に関する詳細情報:
尿路性器カンジダ症は尿路性器カンジダ症の治療に使用されます。
膣坐剤も膣内細菌叢異常に使用できます(Ginolact などのプロバイオティクス坐剤)。
合併症とその結果
細菌性膣炎またはウレアプラズマ症の場合、感染が子宮腔の上部に広がり、子宮壁の粘膜(子宮内膜)の炎症を引き起こします。また、ウレアプラズマ症は卵巣、卵管、尿路、膀胱にも影響を及ぼす可能性があります。
偽びらんとも呼ばれる子宮頸部異所症は、子宮頸部びらんまたは異形成に変化する可能性があり、嚢胞状の場合は妊娠の障害となることがあります。
さらに、かゆみのある性器を梳かすと、連鎖球菌感染が加わり炎症が悪化するおそれがあります。
予防
医師たちは、女性の性器に関するあらゆる問題の予防は、健康的なライフスタイル、安全な性行為、そして個人の衛生管理が主な予防策であると主張しています。自然な方法(適切な栄養摂取)による免疫力の強化と定期的な婦人科検診も重要な役割を果たします。
予測
かゆみや透明な分泌物を引き起こす感染症や症状の治療はほとんどの場合成功し、予後は良好です。
使用された文献
サヴェリエワ、バイソワ、ブルーセンコ:婦人科。教科書。 GEOTAR-メディア、2022
Artymuk NV; Belokrinitskaya T. E. 臨床基準. 産科婦人科, 2019
ウィリアムズによる婦人科、GEOTAR-Media、2023年


