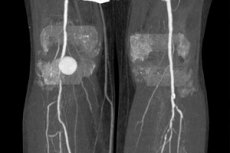
膝窩動脈瘤の診断は、この血管の局所的拡張、つまり血管壁の異常な拡張(突出の形で)により、正常直径に比べて内腔が少なくとも 150% 増加することを意味します。
これは動脈が含まれる循環器系の疾患であり、ICD-10 によればそのコードは I72.4 (下肢動脈の動脈瘤および解離) です。
疫学
膝窩動脈瘤は稀な疾患と考えられており、人口における発生率は0.1~1%と推定されています。しかし、末梢動脈瘤の中では最も多く、下肢動脈瘤の70~85%を占めています。[ 1 ]
臨床統計によると、この病態の有病率は加齢とともに増加し、60~70歳でピークに達します。主な患者(95~97%)は男性です(おそらく動脈硬化の素因があるためでしょう)。[ 2 ]
膝窩動脈瘤は、症例の7~20%(他のデータによると40~50%)において、他の血管の動脈瘤と関連しています。特に、腹部大動脈瘤を有する患者では、膝窩動脈瘤の発生率が一般集団よりも28%高くなります。
さらに、患者の42%(他のデータによると、50~70%)に対側(両側)膝窩動脈瘤がみられます。[ 3 ]
原因 ハムストリング動脈瘤
膝窩動脈(Arteria poplitea)は浅大腿動脈(Arteria femoralis)の直接の延長であり、腓腹筋の内側頭と外側頭の間(膝窩筋の後ろ)を通り、下肢遠位部の組織に血液を供給します。膝窩を通過すると、動脈からより小さな血管が分岐し、膝関節部へと向かい、吻合部を形成して膝関節に血液を供給します。さらに、膝関節の下では、膝窩動脈は前脛骨動脈(Arteria tibialis anterior)と脛腓骨動脈幹(Truncus tibiofibularis)に分岐します。
膝窩動脈瘤を含む動脈瘤の正確な原因は、現在まで不明です。研究者らは、動脈の中間層である中膜(中膜)の遺伝的または後天的な欠陥、あるいは炎症プロセス、特に炎症性動脈炎が原因である可能性を示唆しています。おそらく、この動脈の局所的拡張傾向は、膝関節の屈曲・伸展時の血管壁の張力と関連していると考えられます。
危険因子
修正可能な危険因子としては、動脈硬化に関連する脂質異常症(高コレステロールおよび高トリグリセリド血症)のほか、高血圧、結合組織疾患(マルファン症候群やエーラーダンロス症候群など)、喫煙、糖尿病、外傷などがあげられる。[ 7 ]
変更できないリスク要因としては、高齢、男性、白人、動脈瘤疾患の家族歴などがあります。
家族歴に動脈瘤があるかどうかも考慮することが重要です。これは、動脈壁の機械的特性に影響を与える弾性繊維の形成と維持に必要なエラスチン遺伝子または関連タンパク質の変異の間接的な証拠となる可能性があります。
仮性動脈瘤[ 8 ]、[ 9 ]の形成は、膝の屈曲・伸展時に骨軟骨腫の突起が動脈壁に繰り返し外傷を与えることによって引き起こされます。この繰り返し外傷は、膝窩動脈の慢性的な摩耗と外膜欠損の形成を招き、結果として仮性動脈瘤を形成します。[ 10 ]、[ 11 ]
膝窩関節仮性動脈瘤の治療は、骨芽腫の外科的切除[ 12 ]と血管軸の修復から構成される。このような事故の発症を予防するために、血管軸上にある骨芽腫の予防的切除を提唱する研究者もいる一方、悪性化や血管軸の破壊が認められる場合には外科的切除が適応となるとする研究者もいる[ 13 ] 。
病因
膝窩動脈は、筋性型の臓器外分布動脈です。通常、その直径は0.7~1.5cmですが、血管の全長にわたって変化します。拡張部の平均直径は、ほとんどの場合3~4cmに達しますが、巨大動脈瘤に至るまで、より顕著な拡張も排除されません。[ 14 ]
膝窩動脈瘤形成の真の病因は不明ですが、いくつかの要因に関連しています。
動脈瘤の発症機序と血管壁の構造変化およびその生体力学的特性との関連性を裏付ける研究がますます増えています。後者は、動脈壁の細胞外マトリックスの成分、特にエラスチンとコラーゲン繊維に直接依存しており、これらは平滑筋組織とともに動脈の中間層(血管壁の中間層)である中膜(中膜)を形成しています。
中膜細胞外マトリックスの主要タンパク質は、疎水性結合組織タンパク質である成熟エラスチンであり、板状の構造を呈しています。板状の構造には、平滑筋細胞(同心円状に配列)とコラーゲン繊維が存在します。エラスチンのおかげで、血管壁は可逆的に伸張することができ、血管壁の強度はコラーゲン繊維によって支えられています。
弾性繊維生成(線維芽細胞、軟骨芽細胞、平滑筋細胞、内皮細胞によって生成される可溶性単量体タンパク質トロポエラスチンの変換)を含む血管壁形成のプロセスは、胚発生中に発生し、その構造は生涯を通じて一定です。
しかし、加齢や病理学的影響により、弾性線維の構造は変化します(破壊や断片化による)。さらに、炎症過程はトロポエラスチンの合成を誘発しますが、成人ではトロポエラスチンはエラスチンに変換できません。これらすべてが動脈のバイオメカニクスに影響を与え、動脈壁の弾力性と回復力を低下させます。
動脈性高血圧症および動脈硬化症に関しては、血圧の上昇により、膝窩を通過する動脈壁が伸張します。また、血管壁の内膜へのコレステロール沈着により動脈が狭窄する領域が形成され、局所的な血流の乱れが生じます。これにより、血管の最も近い部分への圧力が上昇し、血管壁の厚さが減少し、内側層の構造変化が起こります。
症状 ハムストリング動脈瘤
膝窩動脈瘤の最初の兆候は、初期段階では患者のほぼ半数に無症状であり、膝窩に触知できる脈動する腫瘤が存在することです。
動脈瘤の臨床症状としては、破裂(5.3%)、深部静脈血栓症(5.3%)、坐骨神経の圧迫(1.3%)、下肢虚血(68.4%)、無症候性脈動性病変(19.7%)などがある[ 15 ] 。
2003年の研究によると、小さな膝窩動脈瘤は、血栓症、臨床症状、および遠位閉塞の発生率の上昇と関連していた。[ 16 ]
病理学的過程が進行するにつれて、腓骨神経と脛骨神経の圧迫により、脚の知覚異常や膝下の痛みが認められます。また、脛、足首、または足の内側の皮膚に痛みが生じることもあります。
膝窩静脈の圧迫により、下腿の軟部組織が腫脹します。そして、膝窩動脈の内腔が徐々に狭くなり、血栓の形成に伴い、間欠性跛行などの症状が現れます。
急性動脈瘤血栓症の場合、痛みが強くなり、さらに重症化し、脚の皮膚が青白くなり(虚血のため)、足の指が冷たくなり、青みがかります(チアノーゼが発症します)。
フォーム
膝下の動脈瘤は片方の手足または両方の手足に影響を及ぼす可能性があり、それぞれ片側性または両側性と診断されます。
膝窩動脈瘤には、形状によって紡錘状と袋状(袋状)の2種類があります。ほとんどの膝窩動脈瘤は紡錘状で、症例の最大3分の1は両側性です。
合併症とその結果
膝窩動脈瘤は、血栓症(血栓の形成)と塞栓症(血栓の破片が小血管に侵入すること)を引き起こし、四肢切断のリスクが高くなります。これらが、主な結果と合併症です。
あるデータによると、動脈瘤嚢の血栓症は症例の25~50%に発生し、四肢組織虚血を引き起こし、四肢喪失率は20~60%、死亡率は最大12%に達するとされています。[ 17 ]また、血管閉塞につながる遠位塞栓症は、膝窩動脈瘤患者の6~25%で検出されます。[ 18 ]
血栓塞栓症の4分の1の症例では、患肢の切断が必要になります。
膝窩動脈瘤の破裂は、平均して3~5%の症例で発生します。膝窩動脈瘤は通常、筋肉と腱で囲まれた膝窩腔に破裂します。主な症状は痛みと腫れです。[ 19 ]
差動診断
鑑別診断では、患者が類似した症状を示す可能性を考慮します。
- 嚢胞性外膜疾患 - 膝窩動脈壁の外側の内層の嚢胞(またはベーカー嚢胞)
- 膝窩リンパ節の炎症;
- 膝窩静脈瘤;
- 膝窩動脈の外膜嚢胞(壁の外側の層)、
- 異所性膝窩動脈絞扼症候群(閉塞動脈症候群)。
連絡先
処理 ハムストリング動脈瘤
無症候性の動脈瘤(最大 2 cm の大きさ)はデュプレックス超音波制御下で監視され、動脈瘤の発症に関与する疾患に対しては保存的治療が行われます。
続きを読む:
最近では、手術によって患者が大きなリスクにさらされない場合、小さな動脈瘤でも合併症が発生することが多いため、血管外科医は無症状の動脈瘤でも切除することを推奨しています。
多くの臨床医は、血栓症の証拠の有無にかかわらず、直径2cmの場合を予防的手術の適応としており、これは2005年の米国心臓病学会/米国心臓協会の末梢動脈疾患に関するガイドラインでも裏付けられています。[ 21 ] 4~5cmを超える無症候性の動脈瘤は、血管のねじれにより急性四肢虚血を引き起こす可能性があるため、外科的介入が必要です。
症状が現れている場合は、開腹手術または血管内ステントグラフトによる外科的治療が必要です。
- 開腹手術アプローチ
開腹手術では、膝の上、動脈瘤の下の膝窩動脈を結紮し、この領域の血流を遮断し、患者の皮下静脈からの自家移植片または人工血管を使用して再建(血行再建)します。[ 22 ]
外科的バイパス手術は、特に若年患者における膝窩動脈瘤(PAA)の治療におけるゴールドスタンダードと考えられている。[ 23 ] 大伏在静脈(GSV)は理想的な材料であり、人工グラフトは外科的バイパス手術におけるGSVの信頼できる代替手段である。
- 血管内アプローチ
最近、膝窩動脈再建術において、開腹手術に代わる血管内手術が人気を集めています。これは、ステントグラフトを挿入して動脈瘤嚢を切除することで行われます。最近の研究では、膝窩動脈ステント留置術は、特に高リスク患者において、膝窩動脈瘤の安全な代替治療法であることが示唆されています。血管内手術の利点は、開腹手術に比べて入院期間が短く、手術時間も短いことです。欠点は、30日以内のグラフト血栓症発生率が高いこと(血管内手術群9%に対し、開腹手術群2%)、および30日以内の再介入率が高いこと(血管内手術群9%に対し、開腹手術群4%)です。[ 24 ]
急性血栓症はヘパリン(静脈内投与および持続注入)で治療されます。また、危険な虚血の場合は、血栓除去術に続いて膝窩動脈バイパス術が行われます。
2007年のスウェーデン全国調査によると、術後1年以内の四肢切断率は約8.8%で、症候性動脈瘤では12.0%、無症候性動脈瘤では1.8%でした(P < 0.001)。切断の危険因子は、症状の存在、過去の血栓症または塞栓症、緊急治療、70歳以上の年齢、移植片交換、急性虚血に対する術前血栓溶解療法の実施なしでした。切断率は時間の経過とともに減少しました(P = 0.003)。1年、5年、10年時点の一次開存率はそれぞれ84%、60%、51%でした。全生存率は1年時点で91.4%、5年時点で70.0%でした[ 25 ] 。
防止
動脈瘤の発生を防ぐための特別な対策はまだ開発されていないが、血管の健康のためには、喫煙をやめ、余分な体重を減らし、高血圧、コレステロール、血糖値をコントロールし、また、正しい食事をし、運動を増やすことが重要である。
重篤な合併症を予防するためには、塞栓症、血栓症、破裂が起こる前に膝窩動脈瘤を早期に診断し、外科的治療を行うことが必要である。[ 26 ]
予測
膝窩動脈瘤の早期発見と治療は良好な予後をもたらします。治療を行わない場合、3~5年で合併症のリスクが30~50%増加します。
動脈瘤が破裂した場合、最悪の結果は手足の切断となります。


