疫学
American Journal of Respiratory and Critical Care Medicine(米国呼吸器・集中治療医学誌)によると、吸入麻酔後の無気肺は、アメリカの外科手術患者の87%、カナダの患者では54~67%に発生します。先進国における開胸手術後のこの肺合併症の発生率は現在15%で、患者死亡率は18.5%です。これは、外科的介入の合併症による全死亡率の2.79%に相当します。
WHOによると、過去20年間、世界中で早産児の数は着実に増加しています。妊娠37週未満で起こる早産は、年間1,260万出生のうち9.6%を占めています。しかし、この数字は地域によって異なり、早産の割合が最も高いのはアフリカ(11.8%)で、最も低いのはヨーロッパ(6.3%)です。
米国では、新生児呼吸窮迫症候群は乳児死亡の上位5つの原因の1つであり、死亡の5.6%を占めています。
先天性無気肺は新生児死亡の3.4%の原因です。
無気肺は、気道が狭く、多くの構造がまだ形成途中である幼い子供にもよく見られます。
原因 肺無気肺
肺無気肺のすべての病態に共通する単一の原因はありません。したがって、病変の面積が異なるタイプ、すなわち部分的無気肺(局所性、孤立性、または分節性無気肺)と完全無気肺(肺虚脱)は、それぞれ異なる病因を持つ可能性があります。
無気肺の病態を説明するにあたって、気管支肺胞は結合組織の隔壁で区切られた泡のような構造をしており、毛細血管網がそこを貫通しています。この毛細血管網において、動脈血は酸素化(つまり吸入酸素の吸収)を受け、静脈血は二酸化炭素を放出します。無気肺では、肺の一部で換気が阻害され、肺胞を満たす空気中の酸素分圧が低下します。その結果、肺循環におけるガス交換が阻害されます。
呼吸器科医は、無気肺の種類を、空気支持構造における無気肺の局在の特徴(右肺、左肺、肺葉(下葉、中葉、上葉))に基づいて、あるいはその病因を考慮して分類します。原発性無気肺(先天性無気肺とも呼ばれます)は、肺の開口に異常のある新生児(特に未熟児)に発生します。詳細については、後述の「新生児の無気肺」の項で説明します。
その他のすべての症例は二次的または後天的な状態であると考えられ、その中には閉塞性または閉塞性無気肺と非閉塞性(圧迫性および膨張性無気肺を含む)が含まれます。
肺の右中葉は最も狭く、大量のリンパ組織に囲まれているため、肺の中葉の無気肺は最も一般的であると考えられています。
閉塞性無気肺(ほとんどの場合、部分的)は、胃食道逆流症の際に異物(空気の通路を塞ぐ)や塊が気道に吸い込まれることによる肺の虚脱、閉塞性気管支炎、重度の気管気管支炎、肺気腫、気管支拡張症、急性および慢性の好酸球性肺炎および間質性肺炎、喘息などの際に粘液滲出液によって気管支が閉塞することによる肺の虚脱によって診断されます。
たとえば、結核による無気肺(通常は分節性)は、血栓や洞窟からの乾酪塊によって気管支が閉塞した場合に最も多く発生します。また、結核では、過剰に増殖した肉芽腫組織が細気管支組織を圧迫することもあります。
完全閉塞性無気肺の段階は、場所に関係なく、「閉塞した」肺胞で酸素、二酸化炭素、窒素が吸収され、血液ガスの全体的な構成が変化するため、患者の状態が急速に悪化しながら次々に進行します。
圧迫性無気肺による肺組織の機能不全は、肥大したリンパ節、線維性腫瘍の腫大、巨大腫瘍、胸水などによって胸郭外または胸郭内で圧迫され、肺胞の虚脱につながることで生じます。専門医は、肺がん、縦隔に限局した胸腺腫またはリンパ腫、気管支肺胞がんなどで無気肺をよく観察します。
肺実質が完全に損傷した場合、完全無気肺および肺虚脱と診断されることがあります。胸部外傷により胸腔の圧迫が破れ、空気が胸腔内に入ると、無気肺を伴う緊張性気胸が発生します(ただし、無気肺は気胸と同義ではありません)。
いわゆる円板状または層状無気肺は圧迫性無気肺であり、X 線画像上の影の像が細長い横縞の形をしていることからその名前が付けられました。
膨張性無気肺または機能性無気肺(ほとんどの場合、分節性および亜分節性、下葉に局在)は、病因的には延髄の呼吸中枢のニューロン活動の抑制(脳の損傷および腫瘍、マスクまたは気管内チューブを通して投与される全身吸入麻酔による)に関連しています。寝たきりの患者の横隔膜機能の低下、浮腫および腸内のガス形成の増加による腹腔内圧の上昇を伴います。最初のケースでは、無気肺の医原性原因があります。気管内麻酔では、肺組織内のガスの圧力と吸収が変化し、肺胞の虚脱を引き起こします。外科医が指摘するように、無気肺はさまざまな腹部手術の一般的な合併症です。
いくつかの情報源では、収縮性無気肺(収縮性)を、気管支痙攣、外傷、外科的介入などによる肺胞の大きさの減少と表面張力の増加によって引き起こされると区別しています。
無気肺は、肺胞の周囲の組織を損傷するさまざまな間質性肺疾患の症状である可能性があります。その疾患には、外因性アレルギー性肺胞炎(アレルギー性肺炎または塵肺症)、肺サルコイドーシス、閉塞性細気管支炎(原因不明の肺炎)、剥離性間質性肺炎、肺ランゲルハンス組織球症、特発性肺線維症などがあります。
症状 肺無気肺
肺機能が不完全な場合の最初の兆候は、息切れと吸入時の胸壁の拡張低下です。
病変が肺のごく一部にしか及んでいない場合、無気肺の症状は軽微で、息切れ感と脱力感に限られます。病変が重篤な場合は、顔色が悪くなり、鼻、耳、指先が青みがかります(チアノーゼ)。また、患側に刺すような痛みが現れます(頻度は低い)。無気肺に感染症が合併している場合は、発熱や心拍数の増加(頻脈)がみられることがあります。
さらに、無気肺の症状には、不規則で速く浅い呼吸、血圧の低下、手足の冷え、体温の低下、咳(痰を伴わない)などがあります。
気管支炎または気管支肺炎を背景に無気肺が発生し、病変が広範囲にわたる場合、すべての症状の突然の悪化が観察され、呼吸は速く、浅く、不整脈となり、喘鳴を伴うことがよくあります。
新生児の無気肺の症状は、喘鳴、うめき声のような呼気、無呼吸を伴う不規則な呼吸、鼻孔の拡張、顔面および全身の皮膚のチアノーゼ、(無気肺が発症した側から)吸気時の肋骨間の皮膚の陥没によって現れます。また、脈拍数の増加、体温の低下、筋硬直、けいれんなども見られます。
新生児の無気肺
新生児の無気肺または原発性無気肺は、いわゆる新生児呼吸窮迫症候群(ICD-10 コード - P28.0-P28.1)の主な原因です。
先天性無気肺は、羊水または胎便吸引による気道閉塞によって発生し、肺および胸腔内の圧力上昇と肺胞上皮の損傷を引き起こします。この病態は、子宮内肺および気管支組織の発育不全(ウィルソン・ミキティ症候群)、気管支肺異形成症(妊娠32週未満で出生した乳児)、先天性肺胞または肺胞毛細血管異形成症、子宮内肺炎、先天性サーファクタント分泌異常によっても引き起こされることがあります。
先天性無気肺の病態において、後者の因子は特に重要です。通常、肺胞壁は、肺胞基底膜の特殊な細胞(II型肺胞上皮細胞)が産生するサーファクタント(表面活性作用(表面張力を低下させる作用)を持つタンパク質-リン脂質物質)によって癒着しません。このサーファクタントは、肺胞壁を内側から覆います。
胎児肺におけるサーファクタントの合成は胎生20週以降に始まり、出生時にサーファクタント系が拡張できる状態になるのは胎生35週以降です。そのため、胎児発育の遅れや異常、あるいは子宮内酸素欠乏は、サーファクタント欠乏症を引き起こす可能性があります。さらに、この疾患とサーファクタントタンパク質SP-A、SP-B、SP-Cの遺伝子変異との関連が見出されています。
臨床観察によると、内因性サーファクタントの欠乏により、肺実質の浮腫、リンパ管壁の過度の伸展、毛細血管透過性の亢進、そして血液の停滞を伴う、発育不全性播種性無気肺が発症します。その自然な結果として、急性低酸素症と呼吸不全が起こります。
さらに、未熟児、胎盤早期剥離、周産期仮死、妊婦の糖尿病、外科的分娩における無気肺は、肺胞壁に線維性タンパク質である硝子の凝固繊維が存在することによる症状である可能性があります(硝子膜症候群、肺硝子症、新生児肺胞内硝子症、または呼吸窮迫症候群1型)。満期産児および幼児においては、嚢胞性線維症などの遺伝性疾患によって無気肺が誘発されることがあります。
診断 肺無気肺
無気肺を診断するために、医師は患者の訴えや症状をすべて記録し、聴診器で肺を聴診して身体検査を行います。
原因を特定するには、一般、生化学、血液 pH およびガス組成、フィブリノーゲン、抗体(結核菌に対する抗体を含む)、リウマチ因子などの血液検査が必要です。
機器診断は、スパイロメトリー(肺活量を測定する)とパルスオキシメトリー(血液中の酸素飽和度のレベルを測定する)で構成されます。
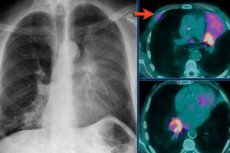
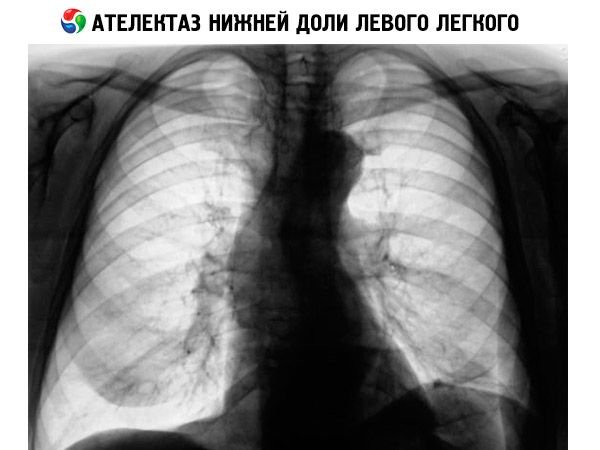
この病態の主な診断方法は、近位遠位および側面からの胸部X線撮影です。無気肺のX線撮影では、胸部臓器の状態を検査し、無気肺部位の影を確認することができます。画像には、気管、心臓、そして肺根自体が側方に偏位していること、肋間距離の変化、横隔膜円蓋の形状が明瞭に示されています。
高解像度CTは、間質性肺疾患の細部を視覚化し、明確にすることで、肺無気肺の検出を可能にします。高解像度CT画像は、例えば特発性肺線維症の診断を確定し、肺生検の必要性を回避するのに役立ちます。
無気肺に対する気管支鏡検査(口または鼻から柔軟な気管支鏡を挿入する検査)は、気管支を観察し、少量の組織サンプルを採取するために行われます。気管支鏡検査は治療目的にも用いられます(下記参照)。しかし、X線またはCTで特定された特定の領域から組織学的検査のためにより多くの肺組織が必要な場合は、外科的内視鏡生検が行われます。
何を調べる必要がありますか?
どのように調べる?
差動診断
患者のX線検査中に行われる鑑別診断は、この病状を肺炎、気管支の慢性炎症プロセス、結核感染による気管支狭窄、肺分画、嚢胞および腫瘍形成などと区別することを目的としています。
処理 肺無気肺
無気肺の治療法は、無気肺が発症する病気の原因、期間、重症度によって異なります。
新生児の無気肺は、気道を開くための気管切開、呼吸補助(陽圧呼吸)、そして酸素投与によって治療されます。しかし、高濃度酸素を長期間使用すると肺組織の損傷が悪化し、未熟児では水晶体後部線維増殖症を発症する可能性があります。ほとんどの場合、動脈内の血液への酸素供給を確保するために人工呼吸器が必要となります。
新生児の無気肺治療薬(サーファクタント代替薬のインファサーフ、サーバンタ、スクリム、サーファキシム)は、等間隔で子供の気管に投与され、投与量は体重に応じて計算されます。
無気肺が気道閉塞によって引き起こされる場合、まず閉塞の原因を取り除きます。これには、電動吸引器や気管支鏡検査(その後、消毒液で気管支を洗浄)による血栓の除去が含まれる場合があります。場合によっては、咳をしながら体位ドレナージを行うだけで十分な場合もあります。患者は横向きに寝て、頭を胸より低くして咳をします。そうすることで、気道を塞いでいるものはすべて咳とともに排出されます。
二次性閉塞性無気肺にほぼ必ず伴う感染症と戦うために抗生物質が処方されます。肺炎に対する抗生物質を参照してください。
寝たきりの患者において、低酸素症を伴う膨張性無気肺を発症した場合、酸素と二酸化炭素の混合ガスを吸入中に一定圧で吸入させる理学療法、UHF療法、薬剤を用いた電気泳動療法などが行われます。無気肺に対する呼吸体操(呼吸の深さとリズムの増強)と、肺無気肺に対する治療マッサージは、滲出液の排出を促進する効果があり、好ましい効果をもたらします。
無気肺の原因が腫瘍である場合、化学療法、放射線療法、手術が必要になることがあります。また、肺の壊死により患部を切除する必要がある場合にも手術が行われます。
医師によると、無気肺の救急治療は緊急入院でのみ可能です。医療機関では、ストロファンチン、カンフル、コルチコステロイドの注射が行われます。呼吸を促進するために、呼吸促進薬が使用される場合があります。例えば、ニコチン酸ジエチルアミド(ニセタミド)は、1日3回まで1~2mlを非経口投与します。点滴は経口投与します(1日2~3回、20~30滴)。エチミゾール(錠剤は50~100mgを1日3回、1.5%溶液は皮下または筋肉内に投与します)。これらの薬剤の副作用には、めまい、吐き気、不安の増加、睡眠障害などがあります。



 [
[