アナプラズマ病感染症とは、伝染性の病状、つまり、吸血性の昆虫から伝染する病状を指します。この場合、病気はマダニによって広がります-ダニ媒介性脳炎とボレリア症にも耐えることができる非常に節足動物です。
アナプラズマ病は、自然のダニ媒介性活動の期間に関連して、多形性の症状と特徴的な季節性(主に春夏の時期)を持っています。病気の人は感染を広めないので、彼との接触は他人に危険ではありません。 [1]
疫学
アナプラズマ病は、1994年にChenらによって最初に報告されました。(J Clin Micro 1994; 32(3):589-595)。アナプラズマ病は世界中で報告されています。米国では、中西部と北東部の上部で最も一般的に報告されています。北ヨーロッパと東南アジアでも病気の活動が報告されています。 [2]、 [3]、 [4]、 [5]
ロシアでは、ダニによるアナプラズマ感染は5〜20%で発生します(圧倒的な数の症例はバイカル地域とパーマ地域で発生します)。ベラルーシでは、感染率は4〜25%の範囲です(最も高い有病率はBelovezhskaya Pushchaの森林で記録されています)。ウクライナとポーランドでは、分布の割合はほぼ同じで、23%です。CDCに報告された米国のアナプラズマ病の症例数は、この疾患が最初に報告されて以来、2000年の348例から2017年のピーク時の5,762例まで着実に増加しています。2018年に報告された症例は大幅に減少しましたが、2019年の2017年頃には5655症例から増加しました。 [6]
アナプラズマ病は、マダニの活動期間に対応する季節性によって区別されます。感染のバーストは、春の半ばから夏の終わり、より正確には4月から9月の初めに見られます。原則として、アナプラズマは、ダニによって伝染する他の種類の感染症、特に病原性ボレリアと同じゾーニングで発見されます。1つのマダニがウイルス性および微生物性疾患の最大7つの病原体を同時に運ぶことができることが確認されています。そのため、この病気の症例の半数以上が混合感染症であり、同時に複数の感染性病原体による病変があり、病理学の結果を著しく悪化させます。ほとんどの患者では、アナプラズマ病はダニ媒介性ボレリア症または脳炎、あるいは単球性エールリヒア症と組み合わせて見られます。症例の80%以上で、アナプラズマ病とボレリア症を伴う関節感染症があります。
原因 アナプラズマ病
感染性病理の原因物質はアナプラズマ(フルネームアナプラズマファゴサイトフィラム、アナプラズマファゴサイトフィラム)-最小の細胞内細菌です。それが人間の血流に入るとき、それは顆粒球に浸透し、体のすべての点に広がります。
自然条件下では、アナプラズマはマウスやラットの生物に定着することが多く、居住可能なゾーンでは、犬、猫、馬、その他の動物が感染する可能性があります。同時に、人に危険を及ぼすことはありません。感染した動物が人を噛んだとしても、感染は起こりません。 [7]
アナプラズマ病の発症に関する人々の危険は、咬傷中にアナプラズマを含む傷口に唾液を分泌するため、マダニの攻撃です。
アナプラズマ病の発症を引き起こす細菌の直径は1ミクロン未満です。昆虫の唾液とともに体循環に入ります。内臓の組織に侵入すると、病原体は炎症過程を活性化します。細菌は活発に増殖し始め、それは免疫の抑制を伴い、その結果、二次感染症(微生物、ウイルス、または真菌)の追加を伴います。
主な貯水池は シロアシネズミPeromyscusleucopusです。 ただし、多種多様な野生および家畜の哺乳類が貯水池として識別されています。 [8]、 [9] ダニは野生動物と家畜の間で感染を広げる可能性があります。特に、定期的に移動し、それによって病原体のより大きな移動を促進する、屋根付きの犬、齧歯類、さらには鳥ですらあります。アナプラズマは動物の有機体に数週間生息し、この間、以前は感染していない昆虫が分布します。
危険因子
吸血性のダニは、さまざまな感染症を感染させる可能性があります。最も有名なのはダニ媒介性脳炎とボレリア症であり、アナプラズマなどの病原体はほんの数十年前に分離されました。
アナプラズマ感染のリスクは、その地域のダニの総数、感染した昆虫の割合、および人間の行動によって異なります。アナプラズマ病の蔓延の可能性が高い地域では、危険は主に、森林、森林プランテーション、公園地域で休息または働く人々を脅かします。たとえば、ハンター、漁師、キノコ狩り、森林管理者、観光客、農民、軍人などです。特別なリスクカテゴリです。NS。
マダニは気候に敏感です。中程度または豊富な湿度、頻繁な降水量、または湿度レベルを約80%に維持できる豊富な茂みで覆われた地域に生息することを選択します。昆虫の優先順位-落葉樹と混合林、伐採、森林ステップ、公園、広場、庭園。過去数年間で、吸血性の節足動物は高地や北部地域に非常に広く広がっています。 [10]
病因
アナプラズマ病は、吸血時のダニの攻撃によって伝染します。ダニの環境では、感染は雌から子孫に伝染し、病原体の絶え間ない循環を引き起こします。アナプラズマの感染経路(皮膚病変を介して)、および消化管(牛乳、肉を摂取する場合)の接触経路は証明されていません。
何よりも、昆虫の活動のピークである春夏の時期に、人々はダニの攻撃にさらされます。ダニの季節の開始時間は、気象条件によって異なります。春が暖かくて早い場合、節足動物は3月末までに「狩り」を開始し、大量のバクテリアが蓄積するため、夏の後半までに活動が大幅に増加します。
昆虫はほぼ24時間活動していますが、暖かく晴れた天候では、最も攻撃性が高いのは朝の8時から11時までで、その後徐々に減少し、夕方には5時から8時まで増加します。曇りの日は、ダニの毎日の活動はほぼ同じです。活動の鈍化は、暑い状況や大雨の際に見られます。
吸血性の昆虫は主に巨大な場所に生息しますが、小さな森、森林地帯、森林ステップに生息することはあまりありません。湿気の多い場所、森林の峡谷、茂み、小川や小道の近くには、より多くのダニがいます。彼らはまた、都市に住んでいます:川のほとり、自然保護区、そして公園や広場で、彼らはすでに10メートルの距離から匂いで生き物の接近を感じます。
ダニは、卵、幼虫、幼虫、成虫など、いくつかの発達段階を経ます。すべての段階の正常な経過を確実にするために、温血動物の血液が必要であるため、ダニは「稼ぎ手」を熱心に探しています。それは、小さな森の動物または鳥、ならびに大きな動物または家畜のいずれかです。 。吸血の過程で、ダニは細菌を動物と「共有」し、その結果、ダニは追加の感染性の貯蔵所になります。それは一種のバクテリア循環であることがわかります:ダニから-生き物へ、そして-再びダニへ。さらに、細菌細胞は昆虫からその子孫に広がる可能性があります。 [11]
人々の感染は、ダニに刺されて伝染する方法で発生します。病原体は、かまれた皮膚を通って人体に入り、血流に入り、次に、アナプラズマ病の臨床像を決定する、離れたものを含むさまざまな内臓に入ります。
アナプラズマは、顆粒球、特に成熟した好中球に「感染」します。白血球サイトゾルの内部では、桑実胚の全細菌コロニーが形成されます。感染後、病原体は細胞に入り、細胞質液胞で増殖し始め、次に細胞を離れます。疾患の発症の病理学的メカニズムは、脾臓マクロファージ、ならびに肝臓および骨髄細胞、リンパ節および他の構造への損傷を伴い、その中で炎症反応が発症し始める。白血球の損傷と炎症過程の進行を背景に、体の免疫系が抑制され、状況を悪化させるだけでなく、あらゆる原因の二次感染の出現に寄与します。 [12]
症状 アナプラズマ病
アナプラズマ病では、病気の経過の特徴に応じて、さまざまな程度の重症度の広範な症状を観察することができます。最初の兆候は、細菌が人間の血流に入った瞬間から数えた場合、数日から数週間(より多くの場合、約2週間)続く潜伏期間の終わりに現れます。 [13]
軽度の症例では、臨床像は通常のARVI(急性呼吸器ウイルス感染症)と同様です。次の症状が特徴的です。
- 健康の急激な悪化;
- 38.5°Cまでの温度インジケーターの上昇;
- 熱;
- 強い脱力感;
- 食欲不振、消化不良;
- 頭、筋肉、関節の痛み;
- 時々-喉の痛みや乾燥感、咳、肝臓の不快感。
中等度の重症例では、症状の重症度がより明白になります。上記の症状に以下が追加されます:
- めまいおよびその他の神経学的徴候;
- 頻繁な嘔吐;
- 呼吸困難;
- 毎日の尿量の減少(無尿が発生する可能性があります);
- 軟部組織の腫れ;
- 心拍を遅くし、血圧指標を下げる;
- 肝臓の不快感。
患者が免疫不全に苦しんでいる場合、彼の背景に反して、アナプラズマ病は特に困難です。次の症状が見られます。
- 数週間正常化せずに、持続的に温度が上昇した。
- 顕著な神経学的徴候、しばしば脳病変(意識障害-無気力から昏睡まで)、全身性の発作の写真;
- 出血の増加、内出血の発症(糞便や尿液に血が混じっている、血の嘔吐);
- 心調律障害。
末梢神経系の関与の症状には、腕神経叢障害、脳神経麻痺、脱髄性多発神経障害、および両側性顔面神経麻痺が含まれます。神経機能の回復には数ヶ月かかる場合があります。 [14]、 [15]、 [16]
最初の兆候
平均して5〜22日続く潜伏期間の満了直後に、最初の症状が現れます:
- 温度インジケーターの突然の上昇(熱性温度);
- 頭痛;
- 重度の倦怠感、脱力感;
- 消化不良のさまざまな症状:腹部や肝臓の痛みから重度の嘔吐まで。
- 血圧指標の低下、めまい;
- 発汗の増加。
のどの痛みや灼熱感、咳などの兆候は、すべての患者に見られるわけではありませんが、除外されるわけではありません。ご覧のとおり、臨床像は非特異的であり、インフルエンザを含むウイルス性呼吸器感染症に似ています。したがって、誤診の可能性が高くなります。患者が最近のダニの咬傷を示した場合、アナプラズマ病が疑われる可能性があります。 [17]
子供のアナプラズマ病
成人でアナプラズマ病がダニに刺されて感染する場合、子供では母親から胎児への感染の別の感染方法があります。この病気は、高熱、頭と筋肉の痛み、心拍数の低下、血圧の低下を特徴としています。
アナプラズマ病の臨床像は、ほとんどの場合、中等度から重度の形態で示されますが、これらのタイプはもちろん、主に成人患者に特徴的です。子供たちは主に軽度の感染症に苦しんでいます。一部のケースでのみ、子供はトランスアミナーゼ活性が増加した無発作性肝炎を発症します。さらにまれに、腎障害は、低等速性尿症、タンパク尿、赤血球尿症の発症、および血中のクレアチニンと尿素のレベルの上昇とともに観察されます。孤立した症例では、病状は、感染性毒素性ショック、腎機能の急性障害、急性呼吸窮迫症候群、髄膜脳炎によって複雑になります。 [18]
小児および成人におけるこの病気の治療は、ドキシサイクリンの服用に基づいています。この薬は12歳からの子供に処方されることが一般的に認められています。しかし、ドキシサイクリンによる早期治療の症例がありました-特に3-4歳から。投与量は個別に選択されます。
ステージ
アナプラズマ病の発症には、急性、無症状、慢性の3つの段階があります。
急性期は、高率(40-41°C)への温度低下、重度の衰弱と衰弱、呼吸困難のような息切れ、リンパ節の腫大、化膿性鼻炎と結膜炎の出現、脾臓の肥大を特徴とします。一部の患者は、髄膜の刺激、ならびに発作、筋肉のけいれん、多発性関節炎、および脳神経麻痺によって引き起こされる過敏症を患っています。 [19]
急性期は徐々に無症候性に変化し、貧血、血小板減少症、白血球減少症(場合によっては白血球増加症)が見られます。さらに、約1.5〜4か月後(治療がない場合でも)、回復または次の慢性期の疾患が発生する可能性があります。それは貧血、血小板減少症、浮腫、二次感染性病変の発症を特徴とします。 [20]
フォーム
症状の強さに応じて、次のタイプのアナプラズマ病が区別されます。
- 隠された、無症候性(無症状);
- マニフェスト(明示的)。
感染症の重症度を考慮して、軽度、中等度、重度の経過が区別されます。
さらに、血小板と顆粒球アナプラズマ症は区別されますが、血小板の損傷は主に猫と犬に見られるため、獣医学に関連してのみ特徴的です。 [21]
アナプラズマは、人間だけでなく、犬、牛、馬、その他の動物種でもこの病気の原因物質です。ダニ媒介性アナプラズマ病は、病気の保因者であるダニがヨーロッパとアジアの国々に住んでいるため、ほぼ世界中で発生する可能性があります。
牛や他の家畜のアナプラズマ病は、18世紀に最初に報告された長い間知られていた病気です。その後、ダニ媒介性熱と呼ばれ、主に山羊、子牛、羊に発症しました。顆粒球アナプラズマ症は、1969年に馬で、1982年に犬で公式に確認されました。 [22] ダニ、アブ、ハエ、ミッジ、ヒツジの吸盤に加えて、カブトムシを噛むことは感染のキャリアになる可能性があります。
羊や他の家畜のアナプラズマ病は、次の最初の兆候によって現れます。
- 温度の突然の上昇;
- 血流中の過剰なビリルビンによる粘膜組織の黄変;
- 息切れ、低酸素症の兆候;
- 速い心拍;
- 急激な体重減少;
- 食欲減少;
- 無気力、無気力;
- 消化器疾患;
- 乳量の減少;
- 腫れ(デラップと手足);
- 咳。
動物の感染症は、しばしば摂食障害として識別されます。したがって、代謝障害による病気の人は、食べられないものを味わい、噛もうとします。代謝の失敗、酸化還元プロセスの阻害は、造血の違反、血中のヘモグロビンのレベルの低下、低酸素症の発症につながります。中毒は炎症反応の発症を伴い、浮腫と出血が認められます。病理学の予後における決定的な役割は、正しい診断と治療のタイムリーな処方によって決定されます。 [23]
かなりの数の家畜だけでなく野生動物も、アナプラズマ病の原因物質の貯蔵庫として機能する可能性があります。同時に、犬、猫、そして本人はランダムな飼い主であり、他の生物への感染の伝達者の役割を果たしていません。
猫のアナプラズマ病は最もまれです-孤立した場合にのみ。動物は疲れやすくなり、活動を避ける傾向があり、ほとんどが休息し、実際には食べません。黄疸の発症はしばしば注目されます。
犬のアナプラズマ病も特定の兆候に違いはありません。うつ病、発熱、肝臓と脾臓の肥大、跛行があります。動物の咳、嘔吐、下痢の説明があります。北米では、病状が主に軽度の経過をたどるのに対し、ヨーロッパ諸国では、死亡がしばしば認められることは注目に値します。
ほとんどの動物にとって、アナプラズマ病の予後は良好です-タイムリーな抗生物質療法の対象となります。血液像は治療開始から2週間以内に安定します。犬と猫の死亡者は報告されていません。アナプラズマがダニに刺されたときに伝染する他の病原体と組み合わされると、より複雑な病状が複合感染で認められます。 [24]
合併症とその結果
アナプラズマ病の患者が医師の診察を受けない場合、または治療が最初に誤って処方された場合、合併症のリスクが大幅に高まります。残念ながら、これは非常に頻繁に発生し、リケッチア感染の代わりに、患者はARVI、インフルエンザ、または急性気管支炎で治療されます。 [25]
感染症の合併症は、しばしば悪化した結果、さらには患者の死につながるため、実際に危険である可能性があることを理解する必要があります。最も一般的な合併症の中には次のものがあります:
- 単一感染;
- 腎活動の失敗;
- 中枢神経系への損傷;
- 心不全、心筋炎;
- 肺アスペルギルス症、呼吸不全;
- 感染性毒素性ショック;
- 非定型肺炎;
- 凝固障害、内出血;
- 髄膜脳炎。
これらは最も一般的ですが、アナプラズマ病の結果として発生する可能性のあるすべての既知の結果ではありません。もちろん、病気が自然に治る場合もありますが、これは免疫力が高く強い人によく見られます。しかし、免疫防御が損なわれている場合-たとえば、人が最近病気になっている、慢性疾患に苦しんでいる、免疫抑制療法を受けている、または手術を受けた場合、そのような患者に合併症が発生する可能性が高くなります。 [26]
最も不利な結果は、多臓器不全の結果としての患者の死亡である可能性があります。
診断 アナプラズマ病
アナプラズマ病の診断における重要な役割は、疫学的な既往歴の収集によって果たされます。医師は、ダニに刺されたとき、患者が感染症の流行地域に滞在したとき、過去1か月間の森林や森林公園への訪問などの瞬間に注意を払う必要があります。受け取った疫学情報を既存の症状と組み合わせることで、診断を正しい方向に導き、導くことができます。血液像の変化によって追加の支援が提供されますが、臨床検査が主な診断の瞬間になります。
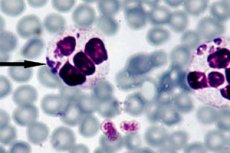
アナプラズマ病を診断する最も効果的な方法は、直接暗視野顕微鏡検査です。その本質は、ロマノフスキー-ギムザ染色による薄い血液塗抹標本の光学顕微鏡検査中に、好中球内の胚構造(桑実胚)を視覚化することです。目に見える桑実胚は、細菌の導入後約3日目から7日目まで形成されます。比較的単純な研究方法は、血中のアナプラズマのレベルが低く、効率が不十分であるため、特定の欠点もあります。 [27]
一般的な臨床研究、特に一般的な血液検査では、白血球の処方が左にシフトし、ESRが中程度に増加する白血球減少症が示されています。多くの患者は貧血と汎血球減少症を患っています。
尿の一般的な分析は、低等速尿、血尿、タンパク尿を特徴とします。
血液生化学は、肝機能検査(AST、ALT)、LDH、尿素、クレアチニン、C反応性タンパク質のレベルの上昇を示しています。
アナプラズマ病に対する抗体は、血清学的検査(ELISA)によって決定されます。診断は、細菌抗原に対する特定の抗体の力価のダイナミクスを決定することに基づいています。最初のIgM抗体は、病気の11日目から現れ、12日から17日でピーク量に達します。さらに、それらの数は減少します。IgG抗体は、感染プロセスの初日にすでに検出できます。それらの濃度は徐々に増加し、ピークレベルは37〜39日に低下します。 [28]
アナプラズマ病のPCRは、アナプラズマDNAを検出する2番目に一般的な直接診断法です。PCR分析の生体材料は、血漿、白血球画分、脳脊髄液です。ダニがあればそれを調べることも可能です。
機器診断は、次の手順を実行することで構成されます。
- 肺のX線検査(気管支炎または肺炎、リンパ節の腫大の写真);
- 心電図検査(伝導障害の写真);
- 腹部臓器の超音波検査(肝臓の肥大、肝臓組織のびまん性変化)。
差動診断
さまざまな風土病のリケッチア病の分化は、臨床的および疫学的兆候を考慮して行われます。ほとんどの風土病性発疹に典型的な疫学データ(風土病の焦点への旅行、季節性、ダニの発疹など)、および一次的影響の欠如、リンパ節の局所的拡大などの症状に注意を払うことが重要です。発疹がない。
場合によっては、アナプラズマ病は軽度の発疹チフスや軽度のブリル病に似ていることがあります。でチフス、神経症状等キアリ-AvtsynとGovorov-Godelier、頻脈、ローゼンバーグのenanthemの症状があり、roseolous-点状出血発疹があり、より顕著です [29]
アナプラズマ病をインフルエンザやSARSとタイムリーに区別することが重要です。インフルエンザの場合、発熱期間は短く(3〜4日)、頭痛は上繊毛および側頭領域に集中します。カタル症状(咳、鼻水)があり、肝臓の肥大はありません。
分化を必要とする別の病気はレプトスピラ症です。病状は、ふくらはぎの筋肉の激しい痛み、強膜炎、動悸、好中球性白血球増加症を特徴としています。レプトスピラ症の重症経過は、強膜と皮膚の黄色さ、髄膜症候群、漿液性髄膜炎のような脳脊髄液の変化を特徴とします。診断は、血流と尿液中のレプトスピラの測定、および凝集と溶解の陽性反応によって確立されます。
ためデング温度の2波曲線、重度の関節痛、歩行の典型的な変化は、元の頻脈を特徴とします。2番目の波では、かゆみを伴う発疹が現れ、続いてスケーリングします。診断はウイルス分離に基づいています。
ブルセラ症は、波状の発熱、大量の発汗、移動性の関節痛および筋肉痛、筋骨格系へのさらなる損傷を伴う微小多汗症、神経および泌尿生殖器を特徴とする。 [30]
エールリヒア症とアナプラズマ病は、臨床経過において多くの類似点がある2つのリケッチア感染症です。病気は、急性ウイルス感染のように、しばしば急性的に始まります。悪寒、脱力感、筋肉痛、吐き気と嘔吐、咳、頭の痛みを伴う体温指標の強い上昇などの非特異的な兆候があります。しかし、アナプラズマ病の皮膚の発疹は、丘疹または点状出血の要素が手足と体幹の領域に見られるエールリヒア症とは対照的に、特徴的ではありません。
アナプラズマ病とエールリヒア症はどちらも、播種性血管内凝固症候群、多臓器不全、けいれん症候群、および昏睡の発症によって複雑化する可能性があります。どちらの病気も、免疫不全の人の死亡リスクの増加に関連する複雑な経過をたどる感染症です。感染過程の進行は、以前に免疫抑制治療を受けた患者、脾臓を切除する手術を受けた患者、またはHIV感染患者では特に危険です。
アナプラズマ病またはエールリヒア症の診断における主な異なる役割は、血清学的検査とPCRによって果たされます。細胞質内封入体は、単球(エールリヒア症を伴う)または顆粒球(アナプラズマ病を伴う)に見られます。
ボレリア症とアナプラズマ病は一般的な風土病の有病率であり、ダニに刺された後に発症しますが、これらの感染症の臨床像は異なります。咬傷部位にボレリア症があると、ダニ媒介性紅斑と呼ばれる局所的な皮膚の炎症反応がありますが、この病気の非紅斑の経過も可能です。ボレリアが全身に広がると、筋骨格系、神経系、心臓血管系、皮膚が影響を受けます。跛行、嗜眠、および心機能障害が特徴的です。感染後約6ヶ月で重度の関節病変が発生し、神経系が悪化します。診断は、ELISA、PCR、およびイムノブロッティング法の使用に限定されます。 [31]
連絡先
処理 アナプラズマ病
アナプラズマ病の主な治療法は抗生物質療法です。この細菌はテトラサイクリンシリーズの抗菌薬に敏感であるため、患者が1日2回100mgを経口摂取するドキシサイクリンを選択することがよくあります。入学期間は10日から3週間です。 [32]
テトラサイクリン薬に加えて、アナプラズマはアンフェニコール、特にレボミセチンにも敏感です。しかし、専門家によるこの抗生物質の使用は歓迎されていません。これは、薬剤の顕著な副作用に関連しています。治療中に、患者は顆粒球減少症、白血球減少症、血小板減少症を発症します。 [33]
妊娠中および授乳中の女性患者の場合、個々の投与量でのアモキシシリンまたは保護されたペニシリンの指定が示されます。
ダニの吸引後3日以内に抗生物質が処方された場合、治療の短縮コースが1週間以内に実行されます。後で医師の診察を受けて、完全な治療法が実施されます。
さらに、対症療法が実施され、その間に次のグループの薬を処方することができます。
- 非ステロイド性抗炎症薬;
- 肝保護剤;
- マルチビタミン;
- 解熱剤;
- 鎮痛剤;
- 呼吸器、心臓血管、神経系の付随する障害の矯正のための薬。
治療の臨床的有効性は、その結果によって評価されます。症状の重症度の低下と消失、実験室および機器の研究における障害のダイナミクスの正常化、アナプラズマに対する特異抗体の力価の変化は、陽性の兆候と見なされます。必要に応じて、薬を交換し、2番目の治療コースを処方します。
薬
ほとんどの場合、アナプラズマ病には次の治療法が使用されます。
- ドキシサイクリン、またはその可溶性類似体であるユニドックスソルタブ-100mgを1日2回;
- アモキシシリン(適応症による、またはドキシサイクリンを使用することが不可能な場合)-1日3回500mg;
- 重度のアナプラズマ病では、最適な薬は1日1回静脈内に2gの量のセフトリアキソンです。
ペニシリン薬、II-III世代のセファロスポリン、マクロライド系抗菌薬も代替抗生物質と見なすことができます。
アナプラズマ病に対する抗生物質の使用は通常長期にわたるため、そのような治療の結果は非常に異なる可能性があります。ほとんどの場合、副作用は消化器疾患、皮膚の発疹で表されます。治療コースの完了後、そのような結果を排除し、消化器系の適切な機能を回復するための一連の対策が必然的に処方されます。
抗生物質療法の最も一般的な結果は腸内毒素症であり、これは病原体と体内の自然の微生物叢の両方に対する抗菌薬の阻害効果の結果として発症します。そのようなミクロフローラを回復するために、医者はプロバイオティクス、ユービオティクスを処方します。
腸内毒素症に加えて、長期の抗生物質療法は真菌感染症の発症に寄与する可能性があります。たとえば、口腔と膣のカンジダ症がしばしば発症します。
別の考えられる副作用はアレルギーであり、これは限定的(発疹、鼻炎)または複雑(アナフィラキシーショック、クインケ浮腫)の可能性があります。そのような状態は、抗ヒスタミン薬と糖質コルチコイド薬を使用して、薬の緊急のキャンセル(交換)と緊急の抗アレルギー対策を必要とします。
抗生物質療法に加えて、対症療法薬が処方されます。そのため、高温では、重度の中毒、解毒液が使用され、浮腫(脱水、神経炎、関節炎、関節痛)、非ステロイド性抗炎症薬、理学療法が行われます。心血管系の損傷の写真がある患者には、アスパルカムまたはパナンギン500 mgを1日3回、リボキシン200mgを1日4回処方されます。
免疫不全状態が検出された場合、チマリンは2週間毎日10-30mgで示されます。自己免疫症状のある患者(たとえば、再発性関節炎)の場合、非ステロイド性抗炎症薬と組み合わせてDelagil 250mgを毎日服用することをお勧めします。
ビタミン療法には、ビタミンCとEを含む製剤の使用が含まれます。
さらに、治療計画には血管剤(ニコチン酸、コンプラミン)が含まれます。中枢神経系への抗菌薬の侵入を促進するために、患者はブドウ糖溶液であるユーフィリン、および脳循環と向知性薬を最適化するための薬(ピラセタム、シナリジン)を注射されます。
病気の慢性的な経過では、免疫矯正治療が必要です。
防止
アナプラズマ病の保因者は地上に住んでいますが、高さ0.7 mまでの高い草や低木に登り、そこで潜在的な保因者を待つことができます。ダニの攻撃は実際には人には感じられないため、人は咬傷に注意を払わないことがよくあります。
予防策として、虫除けの服を着て、必要に応じて特殊な忌避剤を使用することをお勧めします。(特に森の中を)歩くたびに、全身をチェックする必要があります。ダニが見つかった場合は、すぐに取り除く必要があります。除去手順は、ピンセットまたは先の尖った鉗子を使用して、皮膚表面との接触領域にできるだけ近い節足動物をつかんで実行されます。ダニの体の一部が外れて傷口に残るのを防ぐために、緩めたりねじったりしながら、慎重に引き抜く必要があります。感染を防ぐために、手順の最後に、かまれた領域を消毒剤で治療することが重要です。
結局のところ、森林地帯に短期間滞在したとしても、目に見える場所だけでなく、皮膚をチェックする必要があります。昆虫は体の水分が多い領域に傾向があるため、皮膚のひだをチェックすることが不可欠です。たとえば、脇の下や鼠径部、乳腺の下、腕や脚の曲がり角などです。とりわけ子供では、耳の後ろの頭と首を注意深く調べることが重要です。 [34]
虫は鞄や靴に入れて持ち込むことができるので、アパートに入る前に物や衣服も検査することをお勧めします。
アナプラズマ病の感染を防ぐために、次のことをお勧めします。
- 吸血性の昆虫が生息できる場所を歩くことは避けてください。
- ダニの正しい除去とアナプラズマ病感染の最初の兆候についての考えを持っています;
- 必要に応じて、必ず防虫剤を使用してください。
- 森や公園の散歩には、適切な服を着てください(長袖、足首と足で覆われています)。
予測
アナプラズマ病の患者の大多数について、予後は陽性と評価されます。原則として、患者の約50%が入院治療を必要としています。感染した人の中には、病気が自然に治る人もいますが、痛みを伴う症状の中には、しばらくしてから数か月以内に消える人もいます。
予後の悪化は、免疫不全状態、慢性肝疾患、腎疾患の患者に典型的な血液学的および神経学的合併症の発症とともに観察されます。死亡率は比較的低いです。 [35]
一般に、病状の経過と結果は、正しい診断、抗菌薬と対症療法薬のタイムリーな処方に依存します。中等度から重度の場合、患者は感染症の病院に入れられます。患者にとって、平和、良好な衛生状態、栄養を確保することが重要です。体温と発熱が上昇する期間中、病気の人の食事は、機械的、化学的、熱的の両方で非常に穏やかで、腸内で発酵と腐敗を引き起こす製品を最小限に抑える必要があります。同時に、食事は高カロリーでなければなりません。温度が正常に戻るまで、さらに数日、安静を観察する必要があります。体の特異的および非特異的反応性を高める効果的な病因薬を使用することが重要です。
患者が遅れて治療され始めた場合、または誤って治療された場合、病気は慢性的な経過をたどることができます。アナプラズマ病を患った人は、12ヶ月間ダイナミクスの医学的観察の対象となります。観察には、感染症の専門家、セラピスト、および必要に応じて神経内科医による定期的な検査が含まれます。 [36]
アナプラズマ病を患った牛は一時的に感染の影響を受けなくなります。しかし、この免疫は長くは続きません:約4ヶ月。妊娠中の女性が病気にかかっている場合、血中の抗体の存在により、彼女の子孫は感染に対する免疫が長くなります。子孫の感染が発生した場合、病気はより穏やかな経過によって特徴付けられます。


