筋力は、重力を含む外力に抵抗しながら筋肉が収縮する能力を定量的に表す指標です。臨床検査では、主に筋力の低下が明らかになります。筋力の予備的かつ大まかな評価は、被験者がすべての関節において自動運動を行えるかどうか、そしてこれらの運動を完全に行えるかどうかを判断することから始まります。
運動制限が認められた場合、医師は該当する関節において他動運動を実施し、筋骨格系の局所病変(筋拘縮および関節拘縮)を除外します。骨や関節の病変によって関節における他動運動が制限されているからといって、必ずしも筋力低下の可能性が否定されるわけではありません。同時に、意識があり協力的な患者において、全範囲の他動運動を伴う能動的な随意運動が欠如または制限されている場合、その障害の原因は神経系、神経筋接合部、または筋肉の病変である可能性が高いことが示唆されます。
「麻痺」(plegia)とは、対応する筋肉の神経支配の遮断によって引き起こされる能動的な運動の完全な消失を指し、「麻痺」とは筋力の低下を指します。片方の手足の筋肉が麻痺した場合は単麻痺、顔面下部の筋肉、腕、脚が麻痺した場合は片麻痺、両脚の筋肉が麻痺した場合は下麻痺、四肢の筋肉が麻痺した場合は四肢麻痺と呼ばれます。
麻痺/不全麻痺は、中枢(上位)運動ニューロンまたは末梢(下位)運動ニューロンのいずれかの損傷によって引き起こされる可能性があります。したがって、麻痺には2つの種類があります。末梢(弛緩性)麻痺は末梢運動ニューロンの損傷の結果として発生し、中枢(痙性)麻痺は中枢運動ニューロンの損傷の結果として発生します。
中枢運動ニューロンの損傷(例えば脳卒中)は、四肢の筋肉に様々な程度の影響を及ぼします。腕では外転筋と伸筋が主に影響を受け、脚では屈筋が影響を受けます。内包レベル(ベッツ錐体細胞の軸索が非常に密集している場所)での錐体路の損傷は、病的なウェルニッケ・マン姿勢の形成を特徴とします。患者の腕は曲げられ、体に引き寄せられ、脚は伸ばされ、歩行時には足が円弧を描くように横に外転します(「腕は尋ね、脚は目を細める」)。
末梢運動ニューロン病変では、損傷レベル(脊髄前角、脊髄神経根、神経叢、末梢神経)ごとに、特徴的な筋力低下の分布(筋節、神経節)が存在します。筋力低下は神経性のものだけでなく、一次性筋損傷(ミオパチー)や神経筋シナプスの病変(筋無力症)でも発生します。関節損傷は、疼痛による著しい運動制限を伴う場合があるため、疼痛症候群の場合には、筋力低下と神経病変の有無を慎重に判断する必要があります。
筋力評価
筋力を評価するには、患者に特定の筋肉の収縮を必要とする動作を行わせ、その姿勢を固定し、筋肉を最大収縮の位置に保持するよう指示します。その間、検者は被験者の抵抗を克服し、筋肉を伸展させようとします。臨床現場で筋力を評価する際には、「緊張と克服」の原則が最もよく用いられます。つまり、検者は患者が検査対象の筋肉に力を入れないように抵抗し、そのために必要な努力の程度を判断します。異なる筋肉または筋肉群を順番に検査し、左右を比較します(これにより、軽度の筋力低下を検出しやすくなります)。
検査には一定のルールに従うことが重要です。例えば、肩外転筋の筋力を評価する場合、医師は患者の前に立ち、片手だけで動きに抵抗します(ただし、座っている患者に寄りかかったり、体全体重で患者の手に圧力をかけたりしてはいけません)。同様に、指屈筋の筋力を評価する場合、医師は検査対象の指と同じ指のみを使用し、手全体や腕全体の筋力は使用しません。また、患者が子供や高齢者の場合、調整も必要です。筋力は通常、点数で評価され、最もよく使われるのは6点満点システムです。
6点システムを用いた筋力評価基準
スコア |
筋力 |
0 |
筋肉の収縮はありません。 |
1 |
筋線維の収縮が目に見えるか触知できるが、運動効果はない |
2 |
能動的な動きは、重力の力が除去されたとき(手足が支えの上に置かれているとき)にのみ可能となる。 |
3 |
重力の作用下では全範囲で能動的な動きが可能だが、外部抵抗下では筋力が中程度に低下する |
4 |
重力やその他の外部抵抗の作用下で全範囲の能動的な動きができるが、健康な状態よりも弱い。 |
5 |
正常な筋力 |
神経学的状態を検査する際には、以下の筋群の強さを判断する必要があります。
- 頸屈筋:m. 胸骨乳突筋(名詞:付属筋、C 2 -C 3 - 名詞:頸筋)。
- 首の伸筋: mm。深部コリ(C 2 -C 4 - nn.子宮頸部)。
- 肩をすくめる:m. 僧帽筋(名詞:付属筋、C 2 -C 4 - 名詞:頸筋)。
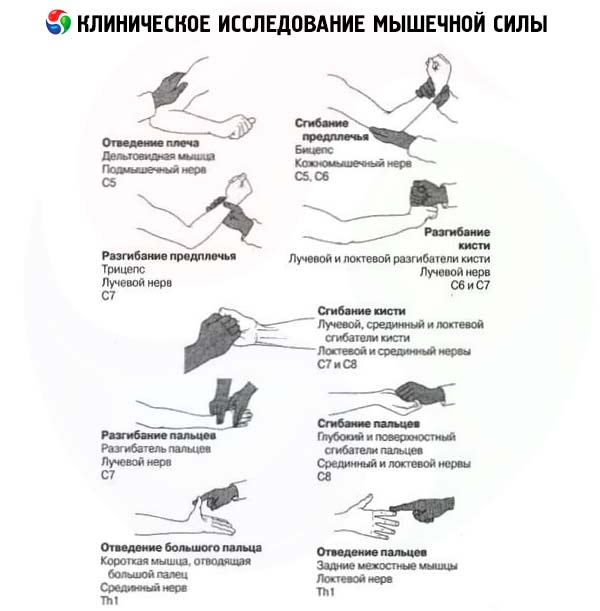
- 肩外転:三角筋(C 5 -C 6 - 腋窩筋)。
- 肘関節における回外腕の屈曲:m. 上腕二頭筋(C 5 -C 6 - n. 筋皮筋)。
- 肘関節における腕の伸展: 上腕三頭筋 (C 6 -C 8 - 橈骨筋)。
- 手首関節の伸展:mm. 長短橈側手根伸筋(C 5 -C 6 - n. 橈側)、m. 尺側手根伸筋(C 7 -C 8 - n. 橈側)。
- 親指の反対側:m。反対側母指(C 8 -T 1 - n. medianus)。
- 小指の外転:m. 小指外転筋(C 8 -T 1 - n. 尺骨)。
- II-V指の基節骨の伸展:m。総指伸筋、m.指の最小伸筋、m。伸筋印(C 7 -C 8 - n.深筋n.橈骨筋)。
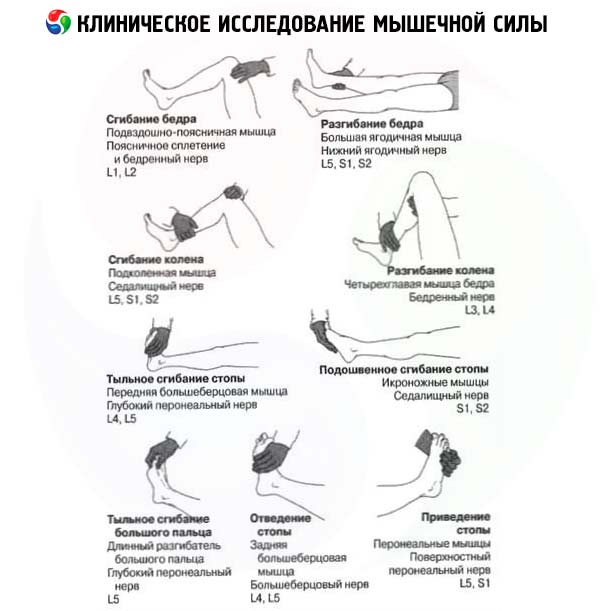
- 股関節における大腿部の屈曲:腸腰筋(L 1 -L 3 - 大腿筋)
- 膝関節での脚の伸展:大腿四頭筋(L 2 -L 4 - 大腿筋外側)。
- 膝関節における脚の屈曲:大腿二頭筋、半腱様筋、半膜様筋(L 1 -S 2 - 坐骨神経)。
- 足首関節における足の伸展(背屈):前脛骨筋(L 4 -L 5 - 深腓骨筋)。
- 足首関節における足の底屈:m. 下腿三頭筋 (S 1 -S 2 - n. 脛骨筋)。
上記の筋肉群は、以下のテストを使用して評価されます。
- 頸屈曲検査は、胸鎖乳突筋と斜角筋の筋力を測定する検査です。患者は頭を横に傾け(伸ばすのではなく)、頭の傾きと反対の方向に顔を向けるように指示されます。医師はこの動きを抑制します。
- 首伸展は、頭頸部の伸筋(僧帽筋の垂直部分、頭頸部の板状筋、肩甲骨を持ち上げる筋肉、頭頸部の半棘筋)の強さを判定できるテストです。
患者は、この動きに抵抗しながら頭を後ろに傾けるように指示されます。
シュラッグテストは、僧帽筋の筋力を測定するために用いられる検査です。患者は医師の抵抗に逆らって「シュラッグ」するように指示されます。
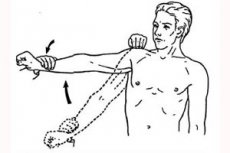
肩外転は、三角筋の筋力を測定する検査です。医師の指示に従い、患者は肩を水平に外転させます。腕は肘を曲げた状態で行うことが推奨されます。腕を下ろすようにして、この動きに抵抗してください。三角筋が肩を外転位に保つ能力は、三角筋の筋力低下だけでなく、僧帽筋、前鋸筋、肩甲帯を安定させるその他の筋肉の機能低下によっても低下することを考慮する必要があります。
肘回外屈曲テストは、上腕二頭筋の筋力を測定するために設計されたテストです。上腕二頭筋は、前腕の屈曲と同時に回外に関与しています。上腕二頭筋の機能を検査するために、医師は被験者に手首を回外させ、肘を曲げる動作に抵抗するよう指示します。
肘伸展テストは、上腕三頭筋の筋力を測定するために用いられる検査です。検者は患者の後ろまたは横に立ち、患者に肘から腕を伸展するよう指示し、その動きに抵抗します。
- 手関節伸展は、手関節の橈骨伸筋と尺骨伸筋の筋力を測定するのに役立つ検査です。患者はまっすぐな指で手関節を伸展・内転させ、医師はこの動きを抑制します。
- 親指の拮抗筋力検査は、親指に拮抗する筋力を測定する検査です。被験者は、親指の末節骨を同じ手の小指の基節骨基部にしっかりと押し付け、親指の主節骨を伸ばそうとする動きに抵抗するよう指示されます。また、厚手の紙片を用いた検査も行われます。厚手の紙片を人差し指と中指で挟み、その押す力を検査します。
- 小指外転検査は、小指を外転させる筋の強さを調べる検査です。医師は、外転した小指を抵抗に逆らって他の指の方へ移動させようとします。
- II-V指の主指節伸筋は、指の伸筋、小指伸筋、および示指伸筋の筋力を測定するために用いられる検査です。患者は中指と爪指を曲げた状態でII-V指の主指節を伸展します。医師はこれらの指の抵抗を克服し、もう一方の手で患者の手首関節を固定します。
股関節屈曲は、腸骨筋、大腰筋、小腰筋の筋力を測定するための検査です。患者は座った状態で股関節を曲げ(お腹に近づける)、同時にこの動きに抵抗することで大腿部の下3分の1が影響を受けます。股関節屈曲の強度は、患者を仰向けに寝かせた状態でも検査できます。そのためには、まっすぐ伸ばした脚を上げて、その位置を維持し、医師の手のひらを患者の大腿部の中央に当てて下向きの圧力に打ち勝つように指示されます。この筋肉の強度の低下は、錐体路系の損傷の初期症状とみなされます。膝関節での脚の伸展は、大腿四頭筋の強度を測定するための検査です。この検査は、患者を仰向けに寝かせ、脚の股関節と膝関節を曲げた状態で行います。患者はすねを上げ、脚をまっすぐに伸ばすように指示されます。同時に、片方の手を患者の膝の下に置き、大腿部を半屈曲位に保ちます。もう片方の手で脛を下向きに圧迫し、伸展を阻止します。この筋肉の強度を検査するために、患者は椅子に座り、膝関節から脚を伸ばすように指示されます。片方の手でこの動きに抵抗し、もう片方の手で収縮する筋肉を触診します。
- 膝屈曲は、大腿後面の筋肉(坐骨大腿筋)の筋力を測定するために必要な検査です。この検査は、患者が仰向けに寝た状態で実施されます。股関節と膝関節を曲げた状態で、足はソファにしっかりと接触しています。検査前に足をソファから離さないように指示し、患者の足を伸ばすように促します。
- 足首伸展(背屈)は、前脛骨筋の筋力を評価する検査です。患者は仰向けに寝て、両足を伸ばし、足の内側を軽く内転させながら足を自分の方に引くように指示されます。医師はこの動きに抵抗します。
- 足首底屈は、下腿三頭筋と足底筋の筋力を測定するために用いられる検査です。患者は仰向けに寝て両足を伸ばし、検者の手のひらの抵抗に逆らって足を底屈させます。手のひらは足に反対方向に圧力をかけます。
体幹と四肢の個々の筋肉の強さを調べるためのより詳細な方法は、局所診断のマニュアルに記載されています。
上記の筋力評価方法に加えて、いくつかの簡単な機能検査を実施する必要があります。これらの検査は、個々の筋肉の筋力を測定するのではなく、四肢全体の機能を確認することを目的としています。これらの検査は、医師が個々の筋肉の筋力測定では気づきにくい軽度の筋力低下を検出するために重要です。
- 肩、前腕、手の筋力低下を検出するために、患者は手の3本または4本の指をできるだけ強く握り、その間に指を離すように指示されます。このテストは右手と左手で同時に実施し、それぞれの強さを比較します。握りの強さは前腕筋の健全性に大きく依存するため、手の小さな筋肉が弱いと握手がかなり強くなる可能性があることに留意する必要があります。手の握りの強さは、ダイナモメーターを用いて正確に測定できます。手の握りテストは、手の筋力低下だけでなく、ジストロフィー性ミオトニーや先天性ミオトニーなどの遺伝性神経筋疾患に見られる動作性ミオトニー現象も検出できます。動作性ミオトニー現象のある患者は、自分の手を強く握りしめた後、または他人の手を強く握りしめた後、すぐに手を解くことができません。
- 脚の近位部の筋力低下を検査するには、被験者はしゃがんだ姿勢から手を使わずに立ち上がる必要があります。小児の場合は、床に座った姿勢からどのように立ち上がるかを観察する必要があります。例えば、デュシェンヌ型筋ジストロフィーの患者は、立ち上がる際に補助的な動作(「自分でよじ登る」など)に頼ります。
- 脚の末端部分の筋力低下を確認するために、患者は立ち上がってかかととつま先で歩くように指示されます。
- 腕の中枢性(錐体性)麻痺は、患者に両腕をまっすぐ伸ばし、掌側を水平よりわずかに上まで触れさせ、目を閉じてもらうことで検出できます(上肢のバレテスト)。麻痺側の腕が下がり始め、手は手首から曲がり、内側に回転します(「回内筋偏位」)。これらの姿勢異常は中枢性麻痺の非常に敏感な兆候と考えられており、筋力の直接検査で異常が認められない場合でも検出可能です。
- 筋無力症が疑われる患者では、頭部、体幹、四肢の筋肉の筋力低下が労作に伴って増強するかどうかを確かめることが重要です。そのためには、両腕を前に伸ばし、天井を見つめます。通常、この姿勢は少なくとも5分間維持できます。筋肉疲労を誘発する他の検査(スクワット、声に出して50まで数える、目を何度も開閉する)も用いられます。筋無力症による疲労は、ダイナモメーターを用いることで最も客観的に検出できます。まず、拳を握る力を測定し、次に患者に両手を50回強く握りしめさせます。その後、再び手のダイナモメーター測定を行います。通常、このような一連の拳を握る動作の前後で、手を握る力はほぼ同じです。筋無力症では、手の筋肉に物理的な負担がかかると、筋力計を握る力が 5 kg 以上減少します。



 [
[