疫学
患者の治療のためのビジョンの器官における腫瘍の年間発生率は、人口100万人あたり100-120である。子供の発生率は成人人口の10〜12%に達する。局在化を考慮に入れて、眼の付属器(眼瞼、結膜)、眼内(血管膜および網膜)および軌道の腫瘍が分離される。それらは、組織発生、臨床経過、専門家および生命予後において異なる。
原発性腫瘍の中で、頻度の第1位は眼の腺管の腫瘍によって占められ、第2位は眼窩の腫瘍によって占められ、第3は眼窩の腫瘍によって占められる。
眼瞼の皮膚の腫瘍は、視覚器官のすべての新生物の80%以上を占める。1歳から80歳以上の患者の年齢。上皮発生の一般的な腫瘍(最大67%)。
症状 まぶたの悪性腫瘍
まぶたの基底細胞癌
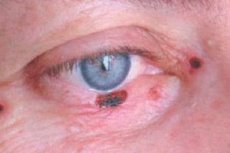
まぶたの基底細胞癌は、悪性上皮腫瘍の72〜90%である。40〜80歳で発達した症例の95%までが発生する。腫瘍の好ましい位置は、下まぶたおよびまぶたの内部接着である。結節性、びらん性潰瘍性および強皮症様の癌を分離する。
臨床症状は腫瘍の形状に依存する。結節状の場合、腫瘍の境界は十分明確である。ノードの中心部でサイズが大きくなるにつれてそれは長年にわたり成長し、乾いたまたは塊状の地殻で覆われていることがあり、濡れた痛みのない表面が除去された後に、クレーター様の付属物が現れる。潰瘍のマージンは無謀です。
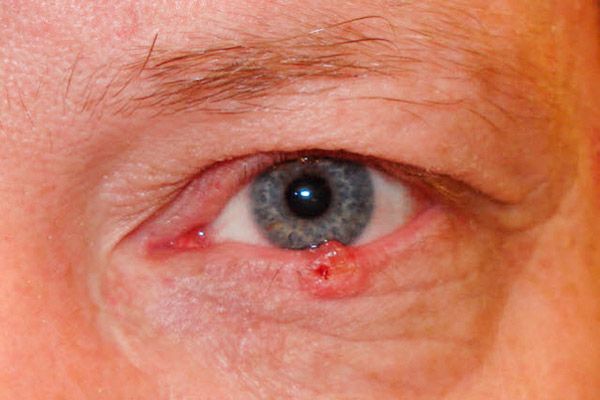
腐食性 - 潰瘍性の形態では、最初は軸の形で隆起した縁を有する、ほとんど目立たない、痛みを伴わない小さな痛みが現れる。徐々に、潰瘍の面積が増加し、乾燥したまたは皮脂のある皮で覆われ、容易に出血する。クラストを除去した後、粗い欠陥が露出し、その端部には凹凸のある成長がある。潰瘍は、しばしばまぶたの縁の近くに局在し、その全体の厚さを捕らえる。
初期段階の強皮症様形態は、黄色の鱗屑で覆われた濡れた表面を有する紅斑によって表される。腫瘍の成長の間、ぬれた表面の中央部分は、かなり濃い白っぽい第一胃に置き換えられ、漸進的な縁は健康な組織にまで及ぶ。
 [17]
[17]
まぶたの鱗状細胞癌
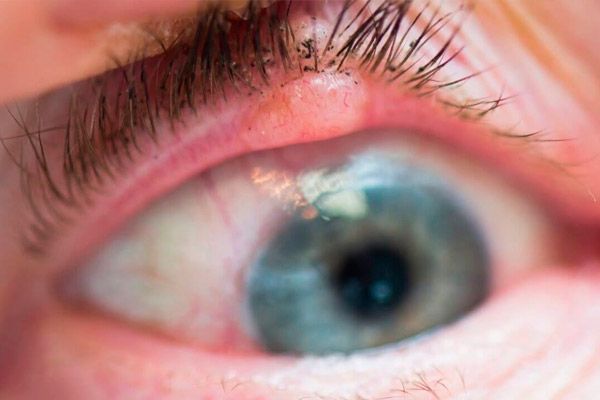
まぶたの鱗状細胞癌は、まぶたのすべての悪性腫瘍の15-18%である。日射感受性の皮膚を有するほとんどの高齢者が冒される。
予測される要因は、色素性乾皮症、皮膚粘膜皮膚病、瞼の慢性皮膚疾患、長期治癒潰瘍、過度の紫外線照射である。
初期段階では、腫瘍は皮膚の軽度の紅斑(しばしば下まぶた)によって表される。徐々に、紅斑ゾーンには、表面上の角質過多症との結露がある。腫瘍の周りには周皮皮膚炎が現れ、結膜炎を発症する。腫瘍は1〜2年間成長する。徐々に、ノードの中心に、窪んだ表面が形成され、その面積は徐々に増加する。潰瘍の縁は緻密で塊状です。まぶたの端に局在すると、腫瘍はすばやく軌道に広がります。
腫瘍生検から得られた材料の組織学的検査の結果を得た後、眼瞼の癌の治療が計画されている。外科的処置は、腫瘍径が10mm以下で可能である。顕微手術技術、レーザーまたは放射線外科用メスの使用は、治療の有効性を高める。接触放射線療法(近接照射療法)または低温穿孔を行うことができる。腫瘍が辺縁間隙の近傍に局在する場合、外部照射または光線力学療法のみが実施され得る。腫瘍の成長の場合には、結膜または軌道は、腫瘍の骨膜下腔外部を示す。
タイムリーな治療では、患者の95%が5年以上生きています。
マイボーム腺の腺癌(軟骨腺年齢)
マイボーム腺腺癌(軟骨世紀鉄)は、すべての悪性腫瘍のまぶたの1%未満です。通常、腫瘍は、女性に最も多く、人生の第五十年に診断されます。皮膚の下に位置する腫瘍、除去後に再発または薬物治療と理学療法の後に積極的に成長を開始し、黄色がかった色合いに似霰粒腫を持つノードでは通常、上まぶた。
カラジオンの除去後、カプセルの組織学的検査は必須である。
腺癌は、眼瞼結膜炎meybomitomを明示し、すぐに成長することができ、軟骨、眼瞼結膜、及びそのアーチ、涙パスや鼻腔に広がります。腫瘍増殖の攻撃的な性質を考えると、外科的処置は示されていない。まぶたの組織に限定された小さなサイズの腫瘍では、外部照射を用いることができる。
局所リンパ節(耳下腺、顎下腺)に転移が現れる場合は、その照射を行うべきである。結膜とその金庫への腫瘍の蔓延の徴候の存在は、軌道の外科手術を必要とする。この腫瘍は極端な悪性腫瘍を特徴とする。放射線療法または外科的治療の2〜10年後に90%の患者で再発が起こる。5年以内の遠隔転移から、患者の50〜67%が死亡する。
メラノーマ年齢
まぶたの黒色腫は、まぶたのすべての悪性腫瘍の1%以下である。ピーク発生率は40-70歳である。女性はより多くの場合病気です。黒色腫の発症の危険因子は、母斑、特に境界線、メラニン症、強烈な日射に対する個人の過敏症であると同定されている。メラノーマ皮膚の発達において、日焼けは基底細胞癌よりも危険であると考えられている。危険因子はまた、家族歴、20歳以上の年齢および白い肌色に好ましくない。腫瘍は、形質転換された皮内メラノサイトから発生する。
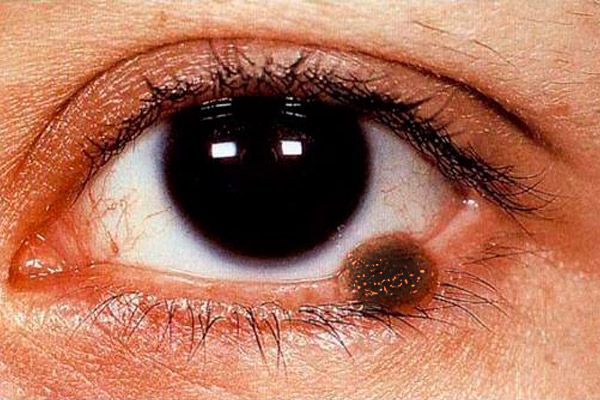
眼瞼のメラノーマの臨床像は多感情性である。まぶたのメラノーマは、淡褐色の不均一で不鮮明な縁を有する平坦な病変によって表現され、表面上にはより強い色素沈着が存在する。
メラノーマの結節型(より頻繁には眼瞼の皮膚局在化で観察される)は、皮膚表面上の顕著な近さによって特徴付けられ、この領域には皮膚パターンはなく、色素沈着がより顕著である。腫瘍は急速に増加し、その表面は容易に潰瘍化し、自発的な出血が観察される。ガーゼパッドまたは綿棒の最も軽い接触でさえ、そのような腫瘍の表面に濃い色素が残る。腫瘍の周りでは、皮膚は周辺腔の拡張の結果として充血であり、噴霧された色素の泡が見える。メラノーマは眼瞼、涙、結膜およびそのアーチの内面に眼窩組織に早期に広がる。この腫瘍は、局所リンパ節、皮膚、肝臓および肺に転移する。
眼瞼のメラノーマの治療は、転移を検出するために患者を完全に検査した後にのみ計画されるべきである。最大径が10mm未満で転移のない黒色腫では、レーザーメス、放射状のメス、または腫瘍の強制凍結混合を伴う電子ナイフを使用して外科的に切除することができる。病変の焦点を除去し、可視(手術顕微鏡の下)境界から少なくとも3mm後退させる。黒色腫の凍結切除は禁忌である。拡張された血管の花冠を伴う直径15mmを超える節状腫瘍は、この段階では、原則として転移が既に観察されているように、局所的切除を受けない。狭い医療用陽子線を用いた放射線治療は、軌道の腹腔外への代替策である。地域のリンパ節にも照射する必要があります。
人生の予後は非常に困難であり、腫瘍の広がりの深さに依存する。結節形態では、腫瘍細胞の垂直方向の早期感染が起こるため、予後はより悪化する。予後は、世紀、辺縁間隙および結膜の肋骨端への黒色腫の広がりにおいて悪化する。
何を調べる必要がありますか?
どのように調べる?
連絡先


