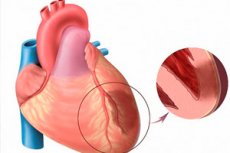
急性心筋梗塞について話すとき、私たちは心虚血の最も脅迫的な形態の1つを意味します。心筋の特定の領域の虚血性壊死についてです。これは、心筋の酸素の必要性と血管による輸送の実際のレベルとの間の不均衡の結果として発生します。次に、膜筋心筋梗塞は、壊死性焦点が心内膜から心身筋から上部まで開始され、心室壁の厚さ全体を損傷する場合、特に重度の病理と見なされます。病理学は常に急性で大声であり、肥料後心硬化症の発症に至ります。症状は、典型的な梗塞の写真と比較して明るく顕著です(例外 - 後部心壁の梗塞、しばしば密かに進む)。予後は、緊急医療の適時性に直接依存します。 [1]
疫学
心血管疾患は、世界の多くの経済的に発達した地域の患者の最も一般的な死因と考えられています。たとえば、ヨーロッパ諸国では、毎年400万人以上が心臓の病理から死亡しています。致命的な症例の半分以上は、高血圧、肥満、喫煙、低い身体活動などのリスク要因に直接関係していることに注意してください。
心筋梗塞は、冠状動脈性心疾患の過程の複雑な変異体として、現在、成人の主な障害の原因であり、死亡率は11%です。
輸血梗塞は、40〜60歳の年齢カテゴリに属する男性に影響を与えます。女性はこのタイプの梗塞に1.5〜2倍頻繁に苦しんでいます。
近年、20〜35歳の若い患者の輸血病理学の発生率は増加しています。
輸血心筋梗塞は、最も深刻で生命を脅かす状態の1つであり、病院の死亡率はしばしば10〜20%に達します。最も頻繁に不利な結果は、付随する糖尿病患者、高血圧症、および再発性梗塞攻撃の患者で観察されます。
原因 貫壁性心筋梗塞。
大多数の患者では、透過梗塞の発達は、冠動脈血管の主幹または枝の閉塞と関連しています。この障害の間、心筋は血液供給の欠如を経験し、低酸素症が増加し、心筋の負荷が増加すると悪化します。心筋機能は減少し、その特定の部分の組織は壊死を起こします。
冠動脈内腔の直接狭窄は、次のような理由で発生します。
- 慢性血管病理 - 血管壁にコレステロール元素(プラーク)の堆積を伴うアテローム性動脈硬化症 - は、心筋梗塞の発生において最も頻繁な要因です。透過梗塞からの致死結果の症例の95%で見られます。アテローム性動脈硬化症の一般的な兆候は、血液脂質レベルの増加であると考えられています。梗塞の合併症のリスクは、血管内腔が75%以上ブロックされると劇的に増加します。
- 血管内の血栓の形成と動き - 血管血栓症 - は、冠動脈循環における血流閉塞の別の可能性のある原因ですが、より一般的ではありませんが、別の考えられる原因です。 Thrombiは、左心室(心房細動と弁の病理のために形成されている)または閉鎖されていない孔卵形から冠動脈ネットワークに入ることができます。
特別なリスクグループには、遺伝性の素因を悪化させた人(家族のラインの心臓と血管の病理)、および50〜55歳以上の大喫煙者や人々が含まれます。 s[2]
アテローム性動脈硬化症の形成へのマイナスの寄与は次のとおりです。
- 不適切な食事;
- 代謝障害、肥満;
- 身体活動が不十分で、低下症;
- 動脈高血圧診断;
- あらゆるタイプの糖尿病;
- 全身性病理(主に血管炎)。
危険因子
心臓は常に、循環不全や低酸素症に鋭く反応します。冠動脈血管の内腔がブロックされ、代替の血流を提供することが不可能である場合、心筋細胞 - 心筋細胞 - は30分以内に患部で死に始めます。
症例の98%における冠動脈ネットワークのアテローム性動脈硬化プロセスの結果としての乱れた血液循環は、透過性心筋梗塞の「犯人」になります。
アテローム性動脈硬化は、1つ以上の冠動脈に影響を与える可能性があります。罹患した血管の狭窄は異なります - 狭いセグメントの長さによって、血流閉塞の程度によって。人の血圧が上昇すると、内皮層が損傷し、アテローム硬化性プラークが血液で飽和し、その後血栓を形成し、遊離血管内腔で状況を悪化させます。
血栓が形成される可能性が高い:
- アテローム硬化性プラーク病変の領域。
- 内皮損傷の領域。
- 動脈容器の狭窄の部位で。
心筋壊死の増加は異なるサイズを持つ可能性があり、透過壊死はしばしば筋肉層の破裂を引き起こします。貧血、感染性炎症プロセス、発熱、内分泌、および代謝疾患(甲状腺の病理を含む)などの要因は、心筋虚血を悪化させます。 [3]
輸血心筋梗塞の発達のための最も重要な危険因子は、次のと考えられています。
- 血液脂質の不均衡;
- 長期的または大胆な喫煙;
- 糖尿病;
- 血圧の上昇;
- 肥満の程度;
- 心理社会的側面(頻繁なストレス、うつ病など);
- 低下症、運動不足。
- 不適切な栄養(植物食品の低い消費量の背景に大量の動物脂肪とトランス脂肪の消費);
- アルコール乱用。
「小さい」、比較的まれな危険因子は次のと考えられています。
- 痛風;
- 葉酸欠乏;
- 乾癬。
次のような要因など、心筋梗塞のコースを大幅に悪化させる
- 男性であること。
- 血栓溶解;
- 急性冠動脈疾患;
- 喫煙;
- 冠動脈性心疾患の遺伝的悪化;
- 左心室障害;
- 心原性ショック;
- 心室リズム障害;
- 房室ブロック;
- 2番目の心臓発作;
- 老年。
病因
梗塞の発達のプロセスは、心筋および心筋死の永続的な変化の形成とともに進行します。
心筋梗塞の典型的な症状は、持続時間と振幅の標準を超える異常なQビートの心電図検出、および胸部鉛のRビートの振幅のわずかな増加です。 QとR歯の振幅の比は、壊死の深さを決定します。つまり、より深いQと低いRの方が、壊死の程度がより顕著になります。透過壊死には、Rノッチの消失とQS複合体の固定が伴います。
冠動脈血栓症の発症前に、アテローム性動脈硬化型プラークの内皮層が影響を受け、血栓生成血液因子のレベルの増加(トロンボキサンA2など)が伴います。これは、血行動態の障害、血管緊張の急激な変化、カテコールアミン指数の変動によって押されます。
中心壊死と壁外血栓症、および小さな狭窄を伴うアテローム硬化性プラークの損傷は、しばしば透過梗塞または突然の冠動脈死症候群の発症のいずれかで終わります。大量のアテローム性リポタンパク質を含む新鮮なアテローム性動脈硬化腫瘤は、特に破裂する傾向があります。
心筋損傷の発症は、冠動脈前の時間に最も頻繁に発生します。これは、冠動脈緊張の概日変化とカテコールアミンレベルの変化の存在によって説明されます。
若い年齢での透過梗塞の発症は、冠動脈血管の先天性欠損、感染性心内膜炎による塞栓症、心筋膜、大動脈狭窄、赤血病などが原因である可能性があります。これらの場合、酸素の必要性の必要性と循環系を介した供給の間には急性不均衡があります。透過壊死は、高カテコール血症によって悪化します。
明らかに、急性透過心筋梗塞のほとんどの場合、原因は冠動脈血管、血栓症、長期の閉塞性痙攣の狭窄アテローム性動脈硬化です。
症状 貫壁性心筋梗塞。
透過梗塞の臨床像はいくつかの段階を通過しますが、これは症状が互いに異なります。
最初の段階は、約1週間続き、ストレスまたは物理的な過負荷に関連している、前駆的または肥料です。この期間の症状は、狭心症攻撃の外観または悪化によって特徴付けられます。これはより頻繁で重度になります。不安定な狭心症が発生します。一般的な幸福も変わります。患者はやる気のない脱力感、疲労、気分の喪失、不安、睡眠を経験し始めます。以前は痛みの除去に役立っていた鎮痛剤は、現在は有効性を示していません。
次に、ヘルブが行われない場合、次の - 急性 - 病理学の段階が発生します。その期間は、心筋の虚血の瞬間から壊死の最初の兆候(通常の期間 - 30分から数時間)まで測定されます。この段階は、上肢、首、肩、または前腕、顎、肩甲骨に放射される心臓痛のバーストから始まります。痛みは、連続(長引く)または波状のいずれかです。自律神経系の刺激の兆候があります:
- 突然の弱さ、息切れを感じます。
- 死の鋭い恐怖感。
- 「びしょぬれ」の汗;
- 休息時でさえ呼吸困難。
- 吐き気(おそらく嘔吐のポイントまで)。
左心室不全が発生し、呼吸困難と脈圧の低下を特徴とし、それに続いて心喘息または肺水腫がそれに続きます。心原性ショックは合併症の可能性があります。不整脈は、大多数の患者に存在します。
最初の兆候
透過梗塞の最初の「鐘」は、攻撃の発生の数時間または数日前にほとんど頻繁に現れます。自分の健康に注意を払っている人は、彼らに注意を払い、タイムリーに医療援助を求めるかもしれません。
差し迫った病理学の最も可能性の高い兆候:
- 身体活動、強い感情状態、および経験の直後に時々または直後に胸痛の発生。
- 狭心症攻撃のより頻繁な発生(以前にあった場合);
- 不安定な心の感覚、強い心拍、めまい;
- ニトログリセリンからの効果の欠如(胸痛は制御されていませんが、薬は以前に助けられましたが)。
状況の深刻さを理解することが重要です。翻訳梗塞の記録されたすべての症例の中で、攻撃の最初の60分以内に少なくとも20%が致命的です。そして、ここでの医療のせいは、原則ではありません。致命的な結果は、患者または彼の愛する人の側の遅延のために発生します。彼らは急いで医師に連絡しておらず、タイムリーに「緊急援助」を呼びません。家族に心臓発作のリスクが高い人がいる場合、すべての親しい人々は、心臓発作の開発時に自分の行動のアルゴリズムを明確に知っているべきであることを覚えておく必要があります。
透過性心筋梗塞は、かなり強力で持続性の痛み症候群によって疑われる可能性があります。痛みを伴う症状 - 絞り、ペッキー - 胸で感じられ、上肢(より頻繁に左)、肩または首の領域、体の側面または肩甲骨の「反動」ができます。注意を払うべき追加兆候:
- 呼吸するのに十分な空気がないという感覚;
- 恐怖の感覚、彼自身の死の予感。
- 発汗の増加;
- 皮膚淡い。
通常の狭心症攻撃からの心筋梗塞の際立った特徴の1つ:痛み症候群は、休息時に自己排除されず、ニトログリセリンの吸収後に消滅しませんが、15〜20分以上続きます。 [4]
ステージ
形態学的な兆候によると、心筋梗塞の経過には3つの段階があります(診断ラインではめったに示されません。これは、病理学の期間を数日で処方する方が適切であるため):
- 虚血期(少し早く、それは急性局所虚血性心筋ジストロフィ段階と呼ばれていました) - 最大6〜12時間続きます。
- 壊死段階 - 最大1〜2週間続きます。
- 組織ステージ - 最大4週間以上続きます。
フォーム
病理学的焦点の局在化に応じて、そのようなタイプの透過梗塞を区別します。
- 前壁の病変(前、前外側、前外側、前筋透過性梗塞;
- 後部(下)壁の病変(下部、下方、下部、横隔膜梗塞);
- 頂端 - 横方向、上下、基底 - 側頭部病変。
- 後部、外側、後底、後外側、後部隔離病変。
- 大規模な右心室梗塞。
病理学的壊死プロセスの拡大によると、透過以外には他の種類の梗塞焦点があります。
- 壁内;
- サブエピカルド;
- サブエンドカード。
ほとんどの患者は、透過および内膜下病変と診断されます。
損傷の範囲に応じて、際立っています。
- ミクロネクロシス(別名局所壊死);
- 浅い壊死;
- 大脳壊死(次に、小規模、中程度、広範囲のバリアントに細分化されます)。
前部心筋壁の透過梗塞は、左冠動脈またはその枝の主なトランクの閉塞、または前部降下動脈の閉塞とより多くの場合関連します。病理は、多くの場合、心室外側の除去または頻脈、頻脈上室性不整脈を伴います。伝導障害は通常、導電システムの構造の壊死に関連しているため、安定しています。
下心筋壁の透過梗塞は、後部壁の横隔膜部門に隣接する領域に影響します。時々、そのような梗塞は、後部横隔膜、横隔膜、または劣っていると呼ばれることがあります。このような病変はしばしば腹部タイプによって進行するため、問題はしばしば急性虫垂炎や膵炎などの疾患と混同されます。
左心室の急性透過心筋梗塞は、透過性病変の大部分で発生します。壊死の焦点は、前壁、後壁、下壁、頂点、介入中隔、または同時にいくつかのゾーンを含む可能性があります。右心室は比較的めったに影響を受けず、心房はさらに頻繁に影響しません。
透過前外側心筋梗塞は、左心室損傷の形態の1つであり、心電図は、リードI、AVL、V4-6のQ歯の増加と、分離および陰性冠動脈T-トゥースからのSTセグメント変位を示しています。左心室の外側壁の前壁の前面は、左rec骨動脈の斜め動脈または枝の閉塞のために影響を受けます。
透過性の頭外側心筋梗塞は、前後の下降動脈またはエンベロープ動脈幹の閉塞の結果です。
外側壁の透過心筋梗塞は、対角線動脈または左rec骨動脈の後外側枝の閉塞に起因します。
透過前部中隔心筋梗塞は、左心室の前壁の右側の右部分と左心室の右壁でもある脳室中隔の前部にある壊死の焦点の位置によって特徴付けられます。病変の結果として、励起ベクターは背面と左に出発するため、特徴的な心電図の変化は右胸部の鉛でのみ認められます。
病理学的QSを持つ広範囲またはMIとして知られる大肥大心筋梗塞は、最も危険なタイプの病理学であり、患者にとって非常に深刻で生命を脅かす結果をもたらします。広範な透過性心筋梗塞は、患者にとって実質的にチャンスがありません。
合併症とその結果
残念ながら、透過梗塞の合併症は珍しいことではありません。彼らの発達は、病気の予後を劇的に変える可能性があります。最も一般的な悪影響には、心原性ショック、重度のリズム障害、急性心不全があります。
遅延結果の大部分は、死んだ心臓組織の領域における結合組織ゾーンの形成によるものです。予後は心臓手術によって比較的改善される可能性があります。手術は、大動脈バイパス、経皮的冠動脈造影などで構成される場合があります。
患部の結合組織置換は、完全な心筋収縮を防ぎます。伝導障害が発生し、心拍出量が変化します。心不全が形成され、臓器は深刻な低酸素症を経験し始めます。
心臓が最大限の範囲で新しい労働条件に適応するには、時間と集中的なリハビリテーション措置が必要です。治療は継続的でなければなりません。医療専門家の慎重な監督の下で、身体活動は徐々に増加する必要があります。
最も一般的な遅延合併症のいくつかは次のとおりです。
- 心臓の動脈瘤(SACの形での心壁の構造変化と膨らみ、血液駆出物の減少と心不全の増加につながる);
- 血栓塞栓症(身体的不活動または医学的アドバイスに従わないために発生する可能性があります);
- 心機能の慢性的な失敗(脚の浮腫、呼吸困難などによって現れ、左心室収縮活動の障害の結果として発生します)。
透過梗塞後の合併症のリスクは、患者の生涯を通じて存在します。特に、多くの場合、患者は再発攻撃または再発を発症します。その開発を回避する唯一の方法は、心臓専門医を定期的に訪問し、彼のすべての推奨事項に正確に従うことです。
透過性心筋梗塞は非常に深刻な病理であり、合併症が結合すると、患者にほとんどチャンスがありません。最も一般的な結果の中で:
- リズミカルな心臓活動の違反(心房細動、外皮外性不整脈、発作性頻脈)。多くの場合、心室細動が発生したときに患者が死ぬと、さらに変換されます。
- 左心室機能障害とその結果、肺浮腫、心原性ショック、血圧の急激な低下、腎濾過の遮断、および致死転帰による心不全の増加。
- 肺炎症、肺梗塞、および死を引き起こす肺動脈内血栓塞栓症。
- 心筋の破裂と心膜腔への血液の破裂による心臓タンポネード。これらのほとんどの場合、患者は死にます。
- 急性冠動脈動脈瘤(彫刻領域の膨らんだ)に続いて心不全が増加します。
- 血栓塞止cord症(さらなる剥離と脳卒中、腸間膜血栓症などを伴う心臓のフィブリン沈着)。
- 心膜炎、関節炎、胸膜症などの発症を含む肥大後症候群。
練習が示すように、介在性心筋梗塞を受けた患者の最大の割合は、機能障害後の初期(2か月未満)で死にます。急性左心室不全の存在は、予後を大幅に悪化させます。 [5]
診断 貫壁性心筋梗塞。
診断対策はできるだけ早く実行する必要があります。同時に、心臓病だけでなく、同様の臨床像を伴うことができるため、診断の完全性は無視されるべきではありません。
主な手順は心電図であり、冠動脈閉塞を示しています。症状に注意を払うことが重要です。特に、ニトログリセリンの投与には反応しない20分以上続く顕著な胸痛症候群です。
注目すべきその他のこと:
- 発作に先行する病理学的徴候。
- 首の痛みの「反動」、顎、上肢。
透過梗塞の痛みの感覚は、しばしば激しいものであり、同時に呼吸困難、意識の障害、失神がある可能性があります。透過性病変には特定の兆候はありません。心拍数、ブレイディまたは頻脈の不規則性、湿ったho骨性が可能です。
まず第一に、機器の診断は心電図で表現する必要があります。これは、深く拡張されたQ歯、R振幅の減少、STセグメントの標高をアイソリンより上のSTセグメントの上昇を明らかにする主な研究方法です。しばらくして、負のt歯、STセグメントの減少の形成が認められます。
コロナログラフィは、追加の方法として使用できます。これは、血栓またはアテローム性動脈硬化型プラークによる冠状血管閉塞を検出するだけでなく、心室の機能能力を評価し、動脈瘤と解剖を検出することを可能にする特に正確な方法です。
臨床検査も必須です。まず第一に、CPKのMB画分(クレアチンホスホキナーゼ-MB) - 総クレアチンホスホキナーゼ(心筋梗塞発達の特定の指標)の心筋割合が決定されます。さらに、心臓トロポニン(定量的研究)、およびミオグロビンレベルが決定されます。
これまでに、他の新しい指標が開発されてきましたが、これはまだ広く使用されていません。これらは、脂肪酸結合タンパク質、ミオシン光鎖、グリコーゲンホスホリラーゼBBです。
入院前レベルでは、診断免疫クロマトグラフィー検査(迅速検査)が積極的に使用され、バイオマーカートロポニン、ミオグロビン、クレアチンキナーゼ-MBを迅速に決定するのに役立ちます。迅速なテストの結果は、わずか10分で評価できます。 [6]
急性透過心筋梗塞ECG
梗塞における古典的な心電図の画像は、病理学的Q歯の外観によって表され、その持続時間と振幅は通常の値よりも高いです。さらに、胸部鉛のRビートの振幅が弱い増加があります。
心筋壊死によって引き起こされる病理学的Q-歯は、臨床症状の開始から2〜24時間視覚化されています。反対に、開始から約6〜12時間後、STセグメントの標高が落ち着き、Q歯はより強くなります。
病理学的Q-ノッチの形成は、電気励起に対する死んだ構造の能力の喪失によって説明されます。前左心室壁の腸内薄化もそのポテンシャルを減少させます。その結果、右心室と左心室後壁の脱分極ベクターの利点があります。これには、心室複合体の初期負の偏差と病理学的Q歯の形成が必要です。
死んだ心臓組織の脱分極の可能性の低下は、Rビートの振幅の減少にも寄与します。梗塞の範囲と拡散は、異常なQ歯とR歯の振幅の減少を伴う鉛の数によって評価されます。
壊死の深さは、QとRビートの振幅間の関係によって判断されます。より深いQおよび低いrは、顕著な壊死の程度を示します。輸血心筋梗塞には、心臓の壁の厚さ全体が直接関与するため、R歯は消えます。 QS Complexと呼ばれるプラークの負の形状のみが記録されます。 [7]
|
透過性心筋梗塞の心電図徴候 |
|
心電図(通常は胸部鉛)は、異常なQ-ノッチとQS複合体を示します。心内膜炎には、心内膜炎、精製および無菌性心筋炎、心筋症、進行性筋ジストロフィーなどを伴う同じ変化が存在する場合があります。定性的鑑別診断を実行することが重要です。 |
差動診断
透過心筋梗塞は、胸骨の背後にある痛み症候群の他の原因としばしば区別されます。これは、解剖する胸部大動脈瘤、肺塞栓症、急性心膜炎(主にウイルス性病因)、激しい神経症症候群です。診断中、専門家は必然的に、アテローム性動脈硬化症の危険因子、疼痛症候群の特異性、およびその持続時間、患者の体の鎮痛薬と血管拡張薬の使用に対する反応、血圧値に注意を払っています。客観的な検査、心電図、心エコー図、臨床検査の結果が評価されます。 [8]
- 大動脈瘤の解剖は、肩甲骨の間でより頻繁に痛みの外観によって特徴付けられます。痛みは硝酸塩に対する耐性を示し、動脈高血圧の歴史があります。この場合、心電図の変化は明らかではなく、心臓マーカーの指標は正常です。激しい白血球症とLFシフトが左にシフトします。診断、心エコー検査、コントラストを伴う大動脈造影を明確にするために、コンピューター断層撮影がさらに処方されます。
- 心膜炎には、過去の感染性呼吸器疾患の慎重な分析が必要です。吸入と呼気の痛みの変化、または異なる身体の位置、心膜摩擦雑音、および非ナイナミック心臓マーカーでの変化に注意してください。
- 骨軟骨症と胎児炎の再発には、胸骨側の痛みが伴います。痛みは、患者の姿勢と呼吸運動に依存します。触診は、神経終末の分泌物のゾーンにおける極度の痛みの感覚のポイントを明らかにします。
- 肺塞栓症は、膜梗塞よりも深い痛みを特徴としています。上半身の発作性呼吸困難、崩壊、および赤みがしばしば存在します。心電図は、下位位置の心筋の梗塞病変と類似していますが、右側に心臓コンパートメントの急性過負荷の症状があります。心エコー検査中、激しい肺高血圧症が認められています。
- 急性腹部の絵には、腹膜刺激の兆候が伴います。白血球症は強く顕著です。
透過性心筋梗塞は、急性膵炎、高血圧性危機とも区別されます。
連絡先
処理 貫壁性心筋梗塞。
治療的介入には、次の順次目標が必要です。
- 痛みの緩和;
- 心筋への血液供給の回復。
- 心筋の負荷を減らし、酸素需要を減らす。
- 透過焦点のサイズを制限する。
- 合併症の発達を防ぐ。
痛みの緩和により、患者の幸福を改善し、神経系を正常化できます。実際には、重度の痛みによって引き起こされる過度の神経活動は、心拍数の増加、血圧の増加、血管抵抗性に寄与し、心筋負荷をさらに悪化させ、心筋の酸素の必要性を増加させます。
疼痛症候群を排除するために使用される薬物は麻薬鎮痛剤です。それらは静脈内投与されます。
心筋、冠動脈造影、血栓溶解(血栓溶解)療法への適切な血液供給を回復するために、大動脈バイパス手術が行われます。
コロナログラフィは、ステントまたはバルーンの血管形成術と組み合わせて、ステントまたはバルーンで動脈の開通を回復し、血流を正常化します。
血栓溶解療法は、静脈(冠動脈)の血流を回復するのにも役立ちます。この手順は、適切な血栓溶解薬の静脈内注射で構成されています。
大動脈バイパスは、冠動脈血供給を再開および最適化するための外科的選択肢の1つです。バイパス手術中、外科医は心筋の患部への血流を可能にするバイパス血管経路を作成します。この操作は、状況に応じて、緊急または選択手順として実行できます。
心臓の負荷を減らし、低酸素症を最小限に抑えるために、そのような薬物グループが処方されます。
- 有機硝酸塩 - 痛みの除去に寄与し、壊死の焦点の拡大を制限し、透過梗塞からの死亡率を減らし、血圧を安定させます(最初に投与された静脈内ドリップは、しばらくして薬物の錠剤に移した後)。
- β-アドレナブロッカー - 硝酸塩の効果を増強し、不整脈の発生を防ぎ、血圧の上昇を防ぎ、心筋低酸素症の重症度を低下させ、身体的合併症のリスクを軽減します(特に、心室破壊)。
患者が肺水腫、心原性ショック、心臓伝導障害などの合併症を発症した場合、治療レジメンは個別に調整されます。肉体的および精神的な心の平和を確保する必要があります。
透過梗塞患者の治療の各段階は、特定のスキームとプロトコルに従って実行されます。補助薬が処方される可能性があるため:
- 抗凝集薬 - 血小板凝集を減らし、血栓の形成を阻害します。透過梗塞のほとんどの場合、患者は二重抗血小板療法を処方されます。これは、2つのバージョンの抗凝集体を同時に1年間摂取することで構成されます。
- アンジオテンシン変換酵素阻害剤薬物 - 血圧を安定させ、心臓の変形を防ぎます。
- 抗コレステロール薬(スタチン) - 脂質代謝、低密度リポタンパク質のレベルの低いレベル、コレステロール - アテローム性動脈硬化の進行の潜在的なマーカーに使用されます。
- 抗凝固剤 - 血栓が形成されるのを防ぎます。
薬物療法は必然的に一般的な回復測定によって補完されます - 特に、休息とベッドの休息の慎重な遵守、食事の変化(治療表№10および)、身体活動の段階的拡大が必要です。
攻撃後の最初の24時間は、患者を最初の24時間ベッドに保管する必要があります。運動活動の緩やかな再開に関する質問は、主治医と個別に議論されます。肺の染色を防ぐために呼吸運動を練習することをお勧めします。
食品の配給は限られており、カロリー含有量を1200〜1500 kcalに減らします。動物の脂肪と塩を除外します。メニューは、野菜食品、カリウム含有製品、シリアル、シーフードによって拡張されています。液体摂取量も限られています(1日あたり最大1〜1.5リットル)。
重要:患者は、喫煙(活動的および受動的の両方)とアルコール消費を完全に停止する必要があります。
透過梗塞の後、人は心臓専門医との必須の診療所を示されます。最初は、観察が毎週行われ、その後、月に2回(攻撃後の最初の6か月)。 6か月後、毎月心臓専門医を訪問するだけで十分です。医師は、検査を実施し、対照感電体、ストレステストを実施します。 [9]
外科的治療
透過梗塞の外科的治療は、(胸部切開を通してアクセスして)開いている可能性があり、経皮的(動脈血管を介したプローブを伴います)。 2番目の手法は、その有効性、低い外傷、および最小限の合併症のためにますます使用されています。
経皮手術の一般的なタイプ:
- 静脈ステント留置は、容器の狭窄の領域に特別な拡張元素の配置です。ステントは、特別なプラスチックまたは金属で作られた円筒形のメッシュです。これは、必要な血管領域へのプローブによって配信され、そこで拡張されて左になります。この治療法の唯一の著しい合併症は、再結合である可能性があります。
- バルーン血管剥離はステント留置に似た手順ですが、メッシュシリンダーの代わりに、プローブは、目的の血管領域に到達して容器を拡張すると膨張する特別なバルーンフレームを提供し、それにより通常の血流を回復します。
- レーザーエキシマー血管鮮明性 - 冠動脈の影響を受けたセグメントに持ち込まれると、光ファイバープローブの使用が含まれます。光線は、血栓に影響を与えて破壊します。
心臓手術の実践は、ステント留置が不可能な場合、または付随する冠動脈病理(たとえば、心臓の欠陥)の存在下で、完全な動脈閉塞を持つ患者にとって合理的です。このような状況では、バイパス手術が行われ、血管経路のバイパスが敷設されます(自己植物または合成材料を使用)。手術は、心停止とAIC(「人工循環」)の使用、または作業器具で行われます。
次の種類のバイパスが知られています:
- 乳腺腫瘍 - アテローム性動脈硬化の変化に敏感で、静脈のようなバルブがない内部胸部動脈血管は、シャントとして使用されます。
- 大動脈 - 患者自身の静脈はシャントとして使用され、冠動脈と大動脈に縫い付けられます。
心臓手術は潜在的に危険な手順です。通常、操作は数時間続きます。最初の2日間、患者は専門家の絶え間ない監督の下で集中治療病棟にとどまります。合併症がない場合、彼は通常の病棟に移されます。リハビリテーション期間の特性は個別に決定されます。
防止
透過梗塞の発達を防ぐための予防措置は、人体に対する潜在的な有害要因のマイナスの影響を減らすことを目的としています。特に重要なのは、病人の繰り返し攻撃の防止です。薬のサポートに加えて、栄養の変化、身体活動の矯正、ライフスタイルなど、多くの医学的推奨事項に従うべきです。
したがって、予防は、一次(以前に透過またはその他の梗塞がなかった人)および二次(心筋梗塞の再発を防ぐため)とすることができます。
人が心血管病理の発達のためにリスクグループにいる場合、次の推奨事項が彼のために準備されています。
- 身体活動を増やします。
低下症は、多くの心血管の問題を引き起こす可能性があります。心臓の緊張のサポートは、35〜40歳以上の人々にとって特に必要です。毎日のウォーキング、ジョギング、水泳、サイクリングによって、簡単かつ効果的に心を強化することができます。
- 悪い習慣を完全にあきらめます。
喫煙とアルコールを飲むことは、初期の健康状態に関係なく、誰にとっても有害です。そして、心血管の病理を持つ人々にとって、アルコールとタバコは明確に禁忌です。そして、これは単なる言葉ではなく、実証済みの事実です。
- 品質と適切な栄養を食べる。
栄養は、私たちの全体的な健康と血管の健康の基盤です。揚げ物、動物脂肪、合成代替品を備えた製品、トランス脂肪、できるだけ大量の塩として消費することが重要です。野菜、緑、果物、ナッツ、ベリー、シーフードで食事を拡大することをお勧めします。
- ストレスの悪影響を避け、より肯定的な感情を求めてください。
可能であれば、過度の感情的なストレスとショックを避けることが望ましいです。心配する傾向がある人々は、しばしば「心臓の近く」になっている状況をとることがありますが、鎮静剤を服用することをお勧めします(医師との相談後)。
- 血圧の測定値を監視します。
多くの場合、その後の痙攣と血管内腔の閉塞につながるプロセスは、血圧の上昇によって引き起こされます。このような合併症を回避するには、血圧を独立して監視し、医師がタイムリーに処方した降圧薬を服用する必要があります。
- 血糖値を制御します。
糖尿病の患者は、血管壁の状態に問題があり、病気のためにより脆くなり、詰まりやすくなります。病理学的血管内プロセスの開発を防ぐために、内分泌学者に定期的に相談し、治療を受け、体系的な医療管理(血糖値を監視するため)を維持する必要があります。
- 心臓病専門医を定期的に参照してください。
透過性梗塞またはその他の心臓病を発症するリスクのある人は、一般開業医と心臓専門医が体系的に検査する必要があります。この推奨事項は、40〜45歳以上の患者に特に関連しています。
二次予防は、患者にとって致命的である可能性のある透過梗塞の繰り返し攻撃の発症を防止することです。このような予防措置には次のものがあります。
- 疑わしい症状を医師に通知する(比較的無害な症状でも)。
- 医師の処方箋とアドバイスに従ってください。
- 適切な身体活動、食事、ライフスタイルの調整を確保する。
- 過度の身体的運動を必要とせず、精神感情的なショックを伴わない一種の作業活動の選択。
予測
心血管装置の病理は、死亡率の増加の最も頻繁な要因です。透過性心筋梗塞は、虚血性心疾患の最も危険な合併症であり、診断および治療法の絶え間ない改善にもかかわらず、「抑制」することはできません。
攻撃後の生存は、多くの要因に依存します。まず、医療の速度、および診断の質、一般的な健康、および人の年齢に依存します。さらに、予後は、攻撃の発症の瞬間からの入院期間、心臓組織の損傷の程度、血圧値などに依存します。
ほとんどの場合、専門家は1年で生存率を推定し、それに続いて3年、5年、8年を推定します。ほとんどの場合、患者が腎臓病理と糖尿病を患っていない場合、3年の生存率は現実的であると考えられています。
長期予後は、主に治療の質と完全性によって決定されます。死のリスクが最も高いのは、攻撃後の最初の12か月で報告されます。患者の死亡の主な要因は次のとおりです。
- 梗塞再発(最も一般的);
- 慢性心筋虚血;
- 突然の心臓死症候群;
- 肺塞栓症;
- 脳の急性循環障害(脳卒中)。
適切に実施されたリハビリテーション対策は、予後の質に重要な役割を果たします。リハビリテーション期間は、次の目的を追求する必要があります。
- 生物の回復のためのすべての条件、標準荷重への適応を提供します。
- 生活の質とパフォーマンスを向上させる。
- 再発を含む合併症のリスクを減らします。
質の高いリハビリテーションの介入は、連続的で途切れることができない必要があります。それらは次の段階で構成されています。
- 入院期間 - 患者の集中治療室または集中治療室への入院の瞬間から、さらに - 心臓病または血管部門(診療所)に始まります。
- リハビリテーションセンターまたはサナトリウムに滞在 - 心臓発作の4週間まで続きます。
- 外来期間 - 心臓専門医、リハビリ科医、LFKインストラクター(1年間)による外来患者のフォローアップが含まれます。
その後、リハビリテーションは、自宅で独立して患者によって継続されます。
成功したリハビリテーションの基礎は、中程度で一貫した身体活動であり、そのスキームは個人ベースで医師によって開発されています。特定の運動の後、患者の状態は専門家によって監視され、多くの基準に従って評価されます(いわゆる「ストレステスト」は特に関連しています)。 [10]
身体活動に加えて、リハビリテーションプログラムには、薬のサポート、ライフスタイル補正(食事の変化、体重管理、悪い習慣の排除、脂質代謝の監視)が含まれます。統合されたアプローチは、合併症の発達を防ぎ、心血管系を毎日の活動に適応させるのに役立ちます。
透過性心筋梗塞は、最も不利な予後によって特徴付けられます。これは、入院前の段階でも死亡の可能性が増加することによって説明されます。患者の約20%が攻撃後最初の4週間以内に死亡します。


