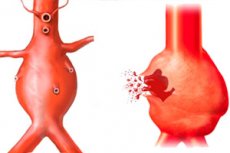
人体全体の活力を維持する緋色の液体(血液)が循環する心臓血管系は、心臓とさまざまなサイズの多くの血管で構成されています。これらの中で最大のものは大動脈です。最大血圧が記録されるのは大動脈であり、血管壁が弱くなると弾力性が低下し、動脈瘤の形成を伴う不可逆的な過度の伸展を引き起こします。動脈瘤自体は、長い間自分自身を知らない場合があり、人の通常の生活を妨げることはありませんが、場合によっては大動脈瘤の解離または破裂が発生する可能性があることを知っておく必要があります。これはすでに人の生命にとって非常に危険な状態であり、緊急の専門的な血管ケアを必要とします。外科医。
解剖学からの有用な情報
上記に関連して、「大動脈またはその上に形成された動脈瘤の破裂」という表現は恐ろしいように聞こえます。したがって、読者が大動脈がどこにあるのか、それが何であるのか、動脈瘤が何であるのか、そしてどのような要因がその破裂を引き起こす可能性があるのかという問題に興味があるかどうかは驚くべきことではありません。
人間の循環器系は、ポンプの原理に基づいて作用する、リズミカルに収縮する中空筋器官に由来します。この臓器は心臓と呼ばれ、その目的は、すべての人間の臓器に酸素と栄養素を供給する継続的な血液循環を提供することです。
心臓と連絡する大きな血管は、動脈と静脈に分かれています。前者は心臓から血液を奪い、後者は循環器系の中心器官に血液を供給する役割を果たします。最大の人間の動脈は体循環の一部である大動脈であり、全身に血液を供給しますが、小さな動脈は肺動脈への血液供給のみを担っています。
心臓の左心室から出て、その継続の一種である大動脈は、ポンプホースに例えることができます。この大きな動脈は長く、人体全体に沿って伸びています。
大動脈の3つの主要なセクションを区別するのが通例です:
- 上昇(心臓の左心室で始まり、球根と呼ばれる拡張部分からデビューします)、
- 大動脈弓(血管の7センチメートルのどこかで始まり、湾曲した形状をしています)、
- 下降(第4胸椎の領域では、弧は直線になります)。
大動脈の上昇部分は、肺動脈幹の後ろに隠れています。これは、血液循環の小さな(肺)円を開始する動脈であり、心膜嚢(心膜)で覆われています。この部分の動脈の直径は約2.5〜3cmです。
2番目の肋軟骨と胸骨(胸の主な骨)の接合部で、大動脈は2 cmに狭くなり、弧の形をとり、わずかに左と後ろに曲がります。4番目の胸椎に到達すると、小さな峡部を形成し、その後、その位置はほぼ垂直になります。
次に、大動脈の下降部分は2つのセクションに分かれています。
- 後縦隔の胸腔に位置する胸部、
- 胸椎の続きと見なされ、12番目の胸椎のレベルで始まる腹部領域。
胸部大動脈の最初の部分は、食道の左前にあります。さらに、第8椎骨の領域では、左側の食道の周りで曲がり、食道の後壁に沿って急降下します。
腹部の始まりは横隔膜の大動脈開口部です。この開口部に飛び込むと、大動脈は最大4つの腰椎まで伸びます。
大動脈が通過する過程で、さまざまなサイズの枝(動脈)が大動脈から離れます。昇順のセクションでは、これらは右と左の冠状動脈です。大動脈弓の領域で発生します:
- 腕頭動脈は、右頸動脈と鎖骨下動脈に分かれています。
- 総頸動脈と鎖骨下動脈を残しました。
下降部分は、肋間、気管、および他の多くの種類の動脈が始まる胸部と腹部に分けられます。腹部から離れる:
- 腹腔動脈は、数センチメートル後に左胃、総肝動脈、脾動脈に分割され、
- 腸と膵臓への血液供給に関与する腸間膜血管、
- 横隔膜と副腎に栄養を与える下横隔動脈、
- 副腎動脈、
- 腰動脈、
- 腎動脈。
4-5腰椎の領域では、大動脈の腹部部分が2つの部分に分割されます(分岐が発生します):左右の総腸骨動脈、その続きは大腿動脈です。
最大血圧を経験している大きな血管の壁の弱体化は、大動脈またはそこから伸びる動脈の任意の部分で発生する可能性があります。大動脈の壁が過度に伸びると、この場所では大動脈が弱くなり、破裂しやすくなります。大動脈瘤またはそこから伸びる動脈の破裂は、いかなる場合でも危険です。しかし、この場合の予後は、動脈瘤の位置、その形状とサイズ、動脈壁への損傷の程度など、多くの要因に依存します。
動脈瘤とその結果
大動脈および他の大きな動脈の動脈瘤は、通常、血管が形状およびサイズの病理学的変化を受ける領域と呼ばれます。この領域では、動脈血管の内腔の増加に伴って異常な拡張が形成されます。動脈瘤の診断は、血管の内腔が2倍以上増加した場合に行われます。
紡錘状動脈瘤と嚢状動脈瘤を区別します。紡錘形は、動脈壁の全径に沿ってびまん性の突起があると言われています。動脈瘤の嚢状の形態は、血管の限られた領域にそのような突起が現れることを特徴とし、その形状は動脈の側面から突き出た嚢に似ています。
すべての血管と同様に、大動脈には3層の壁があります。血圧下では、大動脈への損傷の危険因子が存在する場合、血管の個々の層と3つの層すべてが破裂する可能性があります。最初のケースでは、彼らは大動脈解離について話します。通常、この状況は動脈瘤の部位で観察され、動脈瘤は剥離と呼ばれます。
動脈瘤は大動脈壁の病理学的突起であり、後天性または先天性のいずれかです。後天性動脈瘤の理由は次のとおりです。
- 感染因子(梅毒、結核、術後感染症を背景に発症する大動脈炎)によって引き起こされる血管壁の炎症性病変、
- 大動脈組織の変性変化(血管のアテローム性動脈硬化症、血管の手術後に生じた大動脈壁の構造の欠陥)、
- 大動脈の内壊死(原因は不明である病理学は、大動脈壁の内層における嚢胞性空洞(壊死病巣)の形成に現れる)、
- 最大の血管への機械的損傷と外傷
先天性動脈瘤は、マルファン症候群、エーラス・ダンロス症候群、先天性エラスチン欠乏症、および血管を構成する結合組織の他の病状などの遺伝性病態で発生する可能性があります。
動脈瘤の発生リスクは、高血圧(動脈性高血圧)で遺伝的素因のある人の方が高いと言わなければなりません。危険にさらされているのは喫煙者、アルコール飲料のファンです。性的嗜好に関しては、この病状は男性の特徴です。そしてそれは最も頻繁に年配の人々(60歳以上)に見られます。
小さな動脈瘤は、それ自体が拡大して近くの臓器を圧迫し始めるまで、それ自体を思い出さない場合があります。その後、人はさまざまな強さの痛みを経験し始め、さらに症状が現れ、圧迫された臓器の機能不全を示します。動脈瘤が胸部にある場合、咳や息切れが現れ、声がかすれ、胸骨、背中、首に痛みが集中します。腹部大動脈瘤では、上腹部に痛みがあり、ひどい膨満感や吐き気があります。彼はげっぷ、泌尿器疾患、便秘に苦しんでいる可能性があります。
これは不快ですが、最も危険な状態ではありません。最大の危険は大動脈瘤の破裂です。しかし、この場所では、血管の壁の強度が最も低いことが判明しているため、通常、このような領域では大動脈の完全性の侵害が発生します。動脈瘤のこの合併症は致命的と見なされ、厳密に手術で治療されます。
胸部の大動脈の破裂は、内層のみが破裂するときに血管壁の切開が先行すると考えられている。しかし、大動脈の腹部では、ほとんどの場合、予期せず破裂が起こり、大動脈壁の3層すべてが損傷します。この場合、重度の出血が起こり、大多数の患者が死亡します。腹部大動脈瘤は潜在的に非常に危険な状態であり、発達の初期段階でも治療が必要であると言えます。
疫学
統計によると、紡錘状動脈瘤が最も頻繁に形成されます。さらに、37%の症例で、このような突起は血管の腹部に発生します。少し少ない頻度で、動脈瘤は大動脈の上行部で診断されます(約23パーセント)。最大動脈のアーチおよび下行枝の病理学的領域は、症例の20%未満で検出されます。それほど頻繁ではありませんが、動脈瘤は鼠径動脈と大腿動脈の領域で診断されます。
解離性大動脈瘤の破裂は、壁の完全性が損なわれていない動脈瘤の損傷よりもはるかに頻繁に診断されます。3層の壁は、内殻または内殻と中殻の両方が損傷している壁よりも高い荷重に耐えることができることは明らかです。大動脈壁の不完全な破裂である解離性動脈瘤は、破裂のリスクが最も高く、予後が最も悪い。
最も危険なのは腹部の大動脈破裂であり、これはより重症の経過と診断の特定の困難を伴います。
危険因子
大きな血管の動脈瘤の破裂の危険因子は、次のように考えることができます。
- 血管アテローム性動脈硬化症、動脈壁にコレステロールプラークが形成されると、動脈の弾力性が低下するため、
- 動脈瘤の形成を引き起こし、その後この領域の緊張をさらに高める高血圧、
- 生理学的な加齢に伴う変化、すなわち さまざまな体組織の摩耗、
- 結合組織の先天性疾患、その結果、その未発達が観察されます。これは、結合組織に割り当てられた機能を定性的に実行できないことを意味します。
- 血管の炎症性病変は、血管壁の内部組織をさらに弱めます(たとえば、進行性梅毒は、動脈の慢性炎症過程の発症を引き起こす可能性があり、これはわずかな張力で壁に損傷を与えるリスクを高めます)、
- 硬い血栓は液体の血液よりも動脈瘤の壁に高い圧力をかけるため、血栓形成が増加します(そして血栓は文字通り動脈瘤の空洞に引き込まれ、そこで蓄積され、内腔が減少し、弱い壁への圧力が増加します)
- アルコール依存症と喫煙(これらの悪い習慣は心臓に高い負荷をかけ、血圧を上昇させ、したがって、心臓と血管の壁の破裂の危険因子になる可能性があります)
- 自己免疫疾患および内分泌疾患は、血管の急速な破壊につながります(特に、糖尿病の特徴である血管アテローム性動脈硬化症と病状が組み合わされている場合、大動脈破裂は真性糖尿病の患者で発生します)。
心臓へのストレスの増加は、大動脈壁の破裂を引き起こす可能性があると言わなければなりません。心臓の働きに対するそのような悪影響は、以下によって発揮される可能性があります。
- 強い気持ちとストレス、
- 過度の身体運動(動脈瘤の場合、中程度のわずかに増加する血管張力でさえ、弱い場所で破裂するのに十分であることが多い)、
- 妊娠と出産(この場合、ストレスの増加は心臓だけでなく女性の他の臓器によっても経験されるため、心血管疾患のある妊婦は別々に登録されますが、動脈瘤は受胎前と最後の数ヶ月の両方で形成される可能性がありますと妊娠の日、そして出産時に破裂する)、
- 太りすぎ、肥満、運動不足は、心臓や血管に悪影響を及ぼし、徐々に弱体化します。
- 胸部および腹膜の損傷(例えば、大動脈瘤の破裂は、ステアリングコラムへの鋭い衝撃の結果としての事故で、または戦闘時に、打撃が通過ゾーンに落ちるときに非常に頻繁に発生します大動脈のさまざまな部分)。打撃が強い場合、容器の無傷の部分でさえ破裂する可能性があります。この場合、通常、大動脈の3層すべてが損傷し、犠牲者の死につながります。
なぜ病理学的病巣が形成され、それがその後大動脈壁の破裂の危険因子になるのですか?このプロセスの病因は、多因子性に基づいています。組織の炎症および変性過程、壁でのコレステロールプラークの形成、外傷性損傷は、血管壁の構造に病理学的変化を引き起こします。
脈絡膜を構成するコラーゲンとエラスチン繊維の構造的および幾何学的変化は、側面からは感知できない動脈壁の破壊につながるため、伸ばされたときに通常の位置に戻れないことは驚くべきことではありません。同時に、壁の壊れた形状は自然な修正の対象ではありませんが、進行する可能性があります。動脈瘤のサイズは徐々に大きくなる可能性があり、血管への損傷の領域が大きいほど、破裂のリスクが高くなり、患者の命を救うことが難しくなります。
動脈瘤の直径は、血管壁への圧力と破壊力に正比例します。動脈瘤の直径が5cm未満の場合、壁の破裂のリスクは1%に近づきますが、7 cmの動脈瘤では、組織の破裂のリスクが最大30%以上増加します。
症状 破裂した大動脈瘤
大動脈瘤のような病状については、病状がすでに大きくなり、悪影響を及ぼし始めると、通常、この病気の顕著な症状が現れるため、人は長い間推測すらできないと言わなければなりません。他の臓器の働き。しかし、動脈瘤の破裂は無症候性であってはなりません。
破裂した動脈瘤の最初の兆候は、高強度の痛みです。確かに、痛みの局在は動脈瘤の場所によって異なる場合があります。破裂した胸部大動脈瘤は、胸骨の痛みの発作でデビューしますが、症状は背中、肩、または首に広がり、腹部、上肢、下肢に広がることはほとんどありません。
同様の状況は、上行大動脈、そのアーチまたは下行セクションの動脈瘤の破裂で観察されます。
ほとんどの場合、この場合、私たちは完全な破裂について話しているのではなく、剥離性動脈瘤について話しているので、その症状は次のように考えられています。
- 移動性疼痛(大動脈膜間の内腔への出血によって引き起こされる局在を定義するのが難しい疼痛症候群)、それらは血腫形成の過程に沿って観察される)、
- 頻脈(急速な脈拍、上肢と下肢で異なります)、
- 血圧の上昇と下降の変動、
- 脳および脊髄の虚血(体の半分の筋肉の衰弱、感度の低下または手足の麻痺)、意識障害、めまい、末梢神経の損傷によって引き起こされる神経学的症状、
- 呼吸困難
- 嗄声
- 重度の脱力感と発汗、
- 肌の色が薄いまたは青みがかっている
- 浮腫などの形成。
大動脈外への血液漏出の重症例では、心膜血腫、心筋虚血、心不全、心タンポナーデを発症する可能性があります。
胸部または腹部大動脈の下行部に動脈瘤解離が発生した場合、急性腎不全、消化器系の虚血または下肢の症状が現れることがあります。
腹部大動脈瘤の破裂は、腹痛を特徴とします。この病状の臨床像は、急性腹症の症状によって特徴づけられます:この領域の激しい痛みと腹壁の緊張。ほとんどの場合、大動脈膜の完全な破裂とそれに特徴的な症状について話します。
- みぞおちの急性の耐え難い痛みの出現(破裂が大動脈の胸部で発生した場合、痛みの局在は異なります)、
- 意識喪失や昏睡までの重度のめまい、
- 嘔吐の発作を伴う吐き気、
- 口の粘膜から乾燥し、
- 青みがかった肌の色
- 脈が弱く、糸のようで、
- 冷や汗、
- 重い断続的な呼吸
- 心拍数が増加し、
- 血圧が急激に低下し、おそらく崩壊が始まります。
大動脈瘤破裂の症状の強度と局在は、組織の完全性違反の部位の位置と結果として生じる血腫のサイズに影響されます。後腹膜大動脈破裂は、重度の持続的な腹部および腰痛を特徴とします。血腫が大きいほど、神経幹を圧迫します。これは、鎮痛剤では制御できない耐え難いほどの痛みを引き起こします。
血管組織の破裂が腹部の上部または胸部大動脈の下降部分で発生した場合、心臓動脈瘤の破裂の臨床像に似た痛みが心臓に広がる可能性があります。血腫が骨盤領域に広がると、腰部だけでなく鼠径部や会陰にも痛みが生じます。太ももへの照射が可能です。
例えば、後腹膜破裂を伴う、腹部大動脈を離れる脾動脈の動脈瘤の破裂は、左腹部および腰部の痛みによって現れる。血腫の形成は出血をやや止めますが、側面、腹部、太もも、鼠径部に打撲傷が現れます(血腫のサイズと程度によって異なります)。患者は血圧が低下し、貧血の兆候が見られます。この場合の腹部の症状はそれほど強くはありません。これは、大動脈から流れる少量の血液(1杯以下)に関連しています。
腹腔内への血液の流出は、腹部全体に痛みが感じられる一方で、虚脱、意識喪失、冷汗、皮膚の蒼白、脈拍の衰弱およびその他の危険な症状の発症を伴います。動脈から消化管への血液の浸透は、胃、腸、または膵臓の痛みを伴います。後者の場合、痛みは本質的にガードルになります。
動脈瘤の腹腔内破裂の症状はより顕著であり、出血性ショックの発症および内出血の症状を伴う。腹部の膨満感や痛みがひどく、脈拍が頻繁になりますが、非常に弱く、皮膚が青白く、冷たい汗で覆われています。臨床像は急性虫垂炎または腹膜炎に似ているかもしれません。さらに、この病状は、手を押して腹部から離すと痛みが増す、Shchetkin-Blumberg症状を特徴としています。
腹腔内破裂の症状は電光石火の速さで大きくなるため、通常、診断措置を講じる時間はありません。
大動脈瘤が大静脈に破裂すると、症状が徐々に進行します:脱力感、息切れ、心臓の鼓動、腹部と腰部の痛み、下の体幹と脚に広がる浮腫。腹膜の領域では、脈動領域を簡単に感じることができます。聞くと、その上に収縮期-拡張期雑音の外観が表示されます。
大動脈瘤または大動脈瘤から伸びる大動脈の破裂は、十二指腸または胃腸管の他の臓器でも発生する可能性があります。この場合、胃腸出血の症状があります:血液と胃腸内容物の混合物によって形成された黒い便、血液の嘔吐、急速に進行する崩壊(血圧の急激な低下)。心窩部に局在する疼痛症候群はここでは決定的ではありませんが、これらの疼痛は弱いとは言えません。
動脈瘤は、高血圧の大きな血管の領域に最も頻繁に局在し、大動脈から伸びる小さな動脈にも形成される可能性があることを理解する必要があります。したがって、大動脈の腹部から腸骨動脈が出て、大腿部にスムーズに通過します。このゾーンでは、動脈瘤はそれほど頻繁には発生せず、大腿動脈の動脈瘤の破裂はまれな病状と見なすことができます。しかし、次の症状によって示されるように、これは可能です:脚の痛み、下肢のしびれ、けいれん、足の冷たさの感覚と足の皮膚の白い色、出血性潰瘍と打撲傷の出現前腹壁、太ももの鼠径部、脱力感の出現、圧力の低下、頻脈。
大腿動脈は大動脈ほど大きな血管ではありませんが、破裂した場合の出血は非常にひどく、血腫の部位に壊死と壊疽の病巣が現れることがあります。
フォーム
大動脈瘤の破裂はこの大きな血管のどこでも発生する可能性があり、健康だけでなく人間の生命の予後も破裂の場所に依存することはすでに述べました。多くの場合、医師は単純化された分類を使用して、大動脈を2つの大きなセクションに分割します。
- 上部(近位)または胸部大動脈の破裂/解離、
- 下(遠位)または腹部大動脈の破裂/解離。
ご覧のとおり、医師は大動脈壁への2種類の損傷を考慮しており、これらは致命的と見なされています。
- 血管壁のすべての層の完全性が侵害され、血液が動脈から流出すると、完全に破裂します。
- 不完全な破裂または層化で、1〜2の内層が損傷し、血管の層間の空間に血液が浸透します。
アメリカの心臓外科医MichaelDeBakeyの分類によると、大動脈壁への不完全な損傷はこの角度から見ることができます。
- 上昇部と下降部で同時に大動脈壁を切開する(一般化された形態またはタイプ1)
- 主に上行部と大動脈弓(タイプ2)に局在する血管の内膜の破裂、
- 下行大動脈(タイプ3)に限局した解剖。
スタンフォード分類では、次の2種類のバンドルのみが考慮されます。
- 大動脈の上昇部分(タイプA)の解剖、
- アーチと下降セクション(タイプB)の領域での血管の内殻の破裂。
大動脈の壁は3層の結合組織で構成されているため、その破裂は、内側から始まり、最後に破裂する外側で終わる、層の完全性の連続的な違反と見なされます。内層の違反は、血液がそれと中間層の間の空間に浸透し始めるという事実につながります。個々の血液成分と圧力の上昇により中間層が破壊され始めますが、これも損傷する可能性があり、血液を内皮下層と外膜の間の空間にさらに放出します。解剖は激しくなり、最終的には外層に耐えられなくなります。外層は他の層と同様に破裂し、血液が大動脈から流出します。
これらのすべての段階は次々に順番に進みますが、それらの間の間隔は異なる場合があります。大動脈解離のある人は、破裂後の最初の数分で死亡するか、この病状で数年間生きることができます。
ステージのそのような分類、またはむしろ大動脈破裂の形態があります:
- 破裂の段階の連続的な変化が最初の2日間に発生する急性型。10人中9人の患者が病院に連れて行かれる時間さえないので(死は自宅または医療施設に行く途中で起こる)、人がこの形の破裂で生き残るという希望は事実上ありません。
- 亜急性型。この場合の大動脈解離の段階の変化の期間は2-4週間に達する可能性があり、それは人に病気を認識して助けを求めるための時間を与えます。
- 慢性的な形。この場合、ブレークは小さく、分離の段階の間に大きな間隔があります。このプロセスは数ヶ月から数年続くことがあり、病気の形態に関係なく必要な手術で人の命を救うことができます。
ステージの変化が速ければ速いほど、人生のチャンスは少なくなると言えます。事故や戦闘中など、心臓や腹部に強い打撃を与えると、大動脈が急速に破裂し、犠牲者は大量の出血のために数分以内に死亡する可能性があります。
合併症とその結果
脚や腕を強く叩くと大きな血腫ができ、押すと痛くなり、この部分の出血で腫れます。あざが小さければ特に危険はありませんが、大きく徐々に大きくなる血腫は、組織の壊死、皮膚の下の化膿性突起の発達、手足の可動性の制限などの深刻な問題を引き起こす可能性があります。 。
組織の完全性の侵害があると、血液がにじみ出始め、これが長くなるほど、患者の健康状態は悪化します。少し出血しても、まずは出血を止めようとします。
破裂した大動脈瘤でも同じ状況が観察されますが、大動脈は末梢血管ではなく、その直径は重要ではなく、その中の血圧ははるかに高いことを理解する必要があります。つまり、小さな出血ではなく、約200ml以上の血液が体内に蓄積した場合の重度の出血について説明します。
それ自体では、大動脈解離は必ずしも重度の出血を引き起こすとは限りませんが、循環障害は明らかであり、時間の経過とともに虚血性心筋梗塞または脳卒中を引き起こす可能性があります。事実、動脈瘤は血栓を形成する条件を作り出し、それが血管を詰まらせ、体の組織に酸素を運ぶ血流を妨げる可能性があります。そして、低酸素症から、まず脳と心臓が苦しみ始めます。虚血性疾患は、臓器の組織を弱くし、その機能を実行できなくなります。
多くの場合、下肢の組織の栄養と呼吸の原因となる小さな血管が詰まっています。足がより頻繁に凍結し始め、凍傷のリスクと潰瘍性プロセスの発症が増加します。
大動脈壁の層間への血液の浸透はまた、組織の壊死過程を引き起こし、それが組織を弱め、破裂を引き起こします。これは、かなり頻繁で最も危険な合併症と考えられています。
胸部または腹腔への血液の浸透は、不快な結果をもたらします。最初のケースでは、肺組織が圧迫されて縦隔器官が変位し、呼吸不全が増加し、内出血によって引き起こされる出血性ショックのリスクが増加します。凝固した血液は、胸膜の化膿性プロセスの発症の原因になります。血胸は、患者の死亡につながる可能性のある救急医療と見なされます。
血液を含むさまざまな物質や体液の腹腔への浸透は、そこでの化膿性炎症プロセスの発症の危険因子になります。腹膜炎は、短期間に致命的となる可能性のある最も生命を脅かす状態の1つです。特に血圧の低下と貧血の急性徴候を伴う重度の失血がある場合。動脈瘤の腹腔内破裂が最も危険な状態と見なされるのはなぜですか。圧倒的多数の場合、患者の死亡で終わります。
何と言っても、大動脈瘤の破裂は跡形もなく通過することはなく、タイムリーな支援が提供されなければ、人の死は時間の問題であることがわかります。そして、この助けが動脈瘤形成の段階でさえ提供され、その膜の破裂が診断されたときではない方が良いです。
診断 破裂した大動脈瘤
動脈瘤自体は潜在的に危険な状態であり、最大の血管の組織が破裂するリスクを大幅に高めます。したがって、血管壁のそのような病理学的に引き伸ばされた部分が特定されるのが早ければ早いほど、その破裂を防ぐ可能性が高くなる。
大動脈瘤は、予防検査中(たとえば、無症候性の経過を伴う)と、患者が胸部および腹部のX線検査中に心臓または上腹部の痛みについて医師を探す場合の両方で検出できる状態です。経胸壁または経食道心エコー検査中に、胸腔または腹腔の血管のドップラー超音波検査によって、大動脈の上昇部分の動脈瘤を検出することが可能です。
磁気共鳴コンピュータ断層撮影法と大動脈造影法は、動脈瘤のさまざまなパラメータを明らかにするのに役立ちます。後者は侵襲的な方法と考えられていますが、破裂の最初の部分の局在を検出し、剥離した部分の長さ、血管の構造のさまざまな障害を推定して、組織の剥離につながることができます。大動脈壁、内腔のサイズ、およびその他の診断上重要なパラメータ。断層撮影では、解剖の方向、プロセスにおける大動脈枝の関与、大動脈弁の状態を判断できます。
しかし、通常の解離性大動脈瘤の診断では、ほとんどの場合、患者は自分の足で来ます、そしてそれが破裂すると、救急車は通常人を連れて行き、診断措置は手術台で直接行われます。
この場合の医師の仕事は、さらなる治療レジメンについて方向付けるために、破裂の局在と血腫のサイズをできるだけ早く評価することです。この場合、コンピューターと磁気共鳴画像法、超音波検査、腹腔鏡検査、大動脈造影法、およびその他の利用可能な方法が助けになります。事実、大動脈が破裂すると数分が経過するため、MRIやCT装置を備えたセンターに患者を搬送する時間がないことがよくあります。
推定診断を行うための患者と皮膚の蒼白の苦情がほとんどないことは明らかです。触診で、医師は腹膜領域に脈動するアザラシを検出できます。これは、腹部大動脈に動脈瘤が存在することを示します(ただし、脈動は常に感じられるとは限りません)。心音を聞くと、大動脈の拡大部分の投影に収縮期心雑音が存在することがわかります。血液検査は貧血(貧血)の兆候を示します。
機器診断により、医師は疑惑を視覚化し、その危険性の程度を評価することができます。したがって、超音波血管造影では、動脈瘤のサイズ、破裂の位置、および大動脈の通過部近くの血腫のサイズを視覚的に評価できます。スパイラルコンピュータ断層撮影の助けを借りて、破裂の場所とサイズだけでなく、大動脈と見なされる最大の血管から伸びるさまざまな動脈との関係を評価して、古い血腫を新しいもの。破裂の存在は、大動脈に対して近接して配置された臓器の変位によっても示されます。
コンピュータ断層撮影法または磁気共鳴画像法は、破裂の治療方法を決定するのに役立つだけでなく、必要に応じて、大動脈のステント留置術により、ステントのサイズを決定することができます。
すべての診療所にCTまたはMRI装置が装備されているわけではないことを理解する必要があります。そのため、通常はX線と超音波になります。これらの研究を実施することが不可能であり、上部圧力指標(収縮期血圧)が90mmHg以上である場合。アート、内視鏡技術(腹腔鏡検査)が助けになります。これは腹部大動脈の破裂の場合に効果的です。この場合、血管の破裂は、小腸近くの大動脈の領域での血腫の検出、および漿液を緋色に染色する血液の存在によって示されます。
腹腔鏡検査は、術後の手術および回復プロセスの質を評価するのにも役立ちます。
大動脈造影(造影X線撮影)は、診断が困難な場合や医師が以下についての詳細情報を必要とする場合に使用される診断方法です。
- 動脈瘤と大動脈の枝との関係、
- 血管の遠位部分の分岐(分岐)の場所への病理学的焦点の広がりおよび腸骨動脈へのその移行、
- 大動脈から伸びる枝への損傷の性質を明らかにするために、
- 大動脈大静脈瘻のようなまれな病状を特定するため。
大動脈瘤の破裂は診断がかなり難しい状況であると言わなければなりません。診断に費やす時間は人の命を犠牲にする可能性があるため、一方では迅速に行動する必要がありますが、他方では、病理の症状は他の多くの病気に似ている可能性があり、臨床像は休憩の場所、そのサイズと性質。
 [35]
[35]
差動診断
腹部大動脈瘤破裂の鑑別診断が最大の難しさです。それに特徴的な急性腹症の症状は、膵臓壊死、急性胆嚢炎、虫垂炎、胃潰瘍の穿孔または盲腸の破裂によって引き起こされる腹膜炎などで観察することができます。腹部の大動脈破裂の特徴である腰痛も急性腎臓病の徴候であり、泌尿生殖器の鈍さ、坐骨神経痛、帯状疱疹の痛みは膵炎の悪化の特徴である。内出血の症状には、大動脈出血と胃腸出血を区別する必要があります。
この場合の推定診断は、「大動脈とそこから伸びる枝の急性閉塞、下肢への栄養補給」である可能性があります。原則として、閉塞を引き起こす血管の血栓症はかなり可能ですが、下肢の虚血を引き起こすこの瞬間だけに注意を払うと、大動脈破裂のはるかに大きな危険性に時間内に気付かない可能性があります。
胸部の大動脈の切開または破裂に関しては、咳や息切れなどの症状は、炎症性気道疾患の症状に似ており、医師に誤解を与える可能性があります。したがって、患者は心臓に問題があるときにセラピストまたは呼吸器科医が診察することができます。
最終的な診断を行う際のそのような間違いや遅れは、しばしば悲劇的な結果に変わります。同時に、医師の過失は見た目ほど大きくはありません。そのような物議を醸す症状を伴う危険な病状は、そのような知識を持たない救急医療員やセラピストは言うまでもなく、長年の経験を持つ経験豊富な臨床医でさえ診断を困難にすることがあります。
連絡先
処理 破裂した大動脈瘤
経験豊富な医師がこの病状の危険性の程度を常に正確に診断し、目で評価できるとは限りませんが、医学的問題に精通していない人々について私たちは何を言うことができますか。それにもかかわらず、そのような未経験者が近くにいる可能性がある大動脈破裂の患者は、彼にのみ頼ることができ、患者の人生は、犠牲者に応急処置を提供するための正しい行動に依存します。
大動脈破裂の応急処置
大動脈瘤の破裂の臨床像の一部であり、生命を脅かす症状がある場合も、同じことを行う必要がありますか?まず第一に、これが胃腸管または呼吸器系の病気の悪化であると仮定して、あなたはパニックになったり、これらの症状を他の病気の症状と比較しようとする必要はありません。皮膚の蒼白、血圧の急激な低下、糸のような脈拍、呼吸障害、さまざまな場所での突然の激しい痛みは完全に危険な症状であり、その解読は専門家の問題です。したがって、いずれにせよ、それらが表示された場合は、次のことを行う必要があります。
- 患者の非常に深刻な状態と急性心血管病変の疑いを忘れずに、すぐに救急車を呼んでください(この場合、蘇生法が到着し、さらに短時間で)。
- 人が以前に動脈瘤と診断された場合は、救急車のオペレーターに伝え、次に救急車にこの診断について伝えることが不可欠です。
- また、できるだけ早く助けが到着するように、入り口とアパート(家へ)への医師の無料アクセスを確保する必要があります。
- 患者は緊急に平らな水平面に横たえられ、脚に対して頭をわずかに持ち上げる必要があります。
- 犠牲者の服は胸や腹腔をつまんではいけません。シャツの襟と上部のボタンを緩め(必要に応じて、服を完全に緩めるか、脱ぐことができます)、コルセットまたはベルトを放します。
- 患者は精神的および運動的興奮を経験する可能性があるため、患者の死の原因となることが多いのは大量の出血であるため、不必要な動きを避け、動かない姿勢を確保する必要があります。これは出血の強度に影響します。
- 大動脈破裂による血液循環の違反は、組織が十分な酸素を受け取らないという事実につながるため、酸素欠乏の症状を軽減するために、新鮮な空気にアクセスして血液中の酸素含有量を増やす必要があります患者がいる部屋に入る(これにより、犠牲者が呼吸しやすくなります)。
- 健康上の問題がある場合に最初に考えられるのは、錠剤を使って患者の状態を緩和したいという願望ですが、病気の診断が不明であるため、応急処置のための薬でナビゲートすることは困難です。圧迫薬、鎮痛薬、下剤、その他の薬を服用することはお勧めしません。急性心血管疾患の痛みを軽減するのに役立つ最良の選択肢は、舌の下にあるニトログリセリン錠です。
- 救急車が到着する前に、患者に食べ物や飲み物を与えてはなりません。
- 特に心臓と下腹部の領域での激しい痛みの発生は、しばしば患者自身のパニックの理由です。この場合、経験は心臓と血管の圧力を高めるだけであり、出血の力を高めるため、人を落ち着かせる必要があります。
私たちは何を扱っているのか正確にはわからないので、患者を助けるために他の試みをしない方が良いです。私たちにできることは、彼に安静と休息を提供することだけです。特に動脈瘤破裂の治療は有効であるため、専門家は犠牲者の治療と彼の重要な機能の維持に対処する必要があります。心臓から直接来ると、圧力がかかると大量の血液が流出する可能性があり、薬の助けを借りてこのプロセスを停止することは不可能です。
大動脈瘤の破裂は緊急の症状であり、生きたまま病院に連れて行けたら幸運です。とはいえ、医師は常に最善を望んでいます。患者の生命のための闘争はすでに救急車と救急治療室で始まり、そこでRh因子と血液型、止血指標が決定され、カテーテルが中心静脈と膀胱の領域に設置されます。
医療施設に到着すると、患者はほとんどすぐに集中治療室に送られ、そこで診断措置が短時間で実行され、犠牲者のための効果的な治療計画の開発を可能にし、重要な臓器の機能が評価されます:心臓、腎臓、肺。診断に加えて、血圧、心拍数、体温、体力、呼吸数などのさまざまなパラメータが測定されます。必要に応じて、生命維持装置がすぐに接続されます。
医師の間で大動脈瘤破裂を治療するための方法の選択は少ないです。これは、腔内手術、または大動脈の内部人工器官(ステント留置)のいずれかであり、いずれの場合も手術です。残念ながら、この場合の伝統的な薬物および理学療法の治療は無力のままです。
腔内手術では、胸骨または腹腔を開き(破裂部位の位置に応じて)、血管壁の完全性が生じた大動脈の部分を除去し(動脈瘤の切除)、この領域に人工人工器官を設置します。 。これはかなり一般的な手術であり、心臓外科医がよく知っている機能を備えています(大血管の手術は専門医、つまり血管外科医または心臓外科医のみが実行できることを理解する必要があります)。
しかし、そのような手術には多くの欠点があります。介入の外傷が大きいために生存率が低く、あらゆる種類の合併症を発症するリスクが高いということです。事実、大動脈破裂のほとんどの患者は、追加の心臓血管の健康問題を抱えています。これらは、心筋虚血、脳血管障害、不整脈、動脈性高血圧、頸動脈アテローム性動脈硬化症などであり、あらゆる種類の合併症の発症の危険因子となり、手術の禁忌となることさえあります。医師はそのような手術のリスクを評価する必要があり、それはしばしば非常に高く、死に至ります。
腹部の手術とは異なり、内部人工器官は、心臓や血管の病気の患者にそれを実行することを可能にする外科的行動を実行する低外傷性の方法と考えられています。この場合、血管壁を強化し、損傷した領域の組織を置き換えるプロテーゼ(ステント)の経血管導入が使用されます。通常、ステントは局所麻酔下で大腿動脈領域に挿入されます。これは、腔内手術に必要な全身麻酔よりもはるかに忍容性が高くなります。ステントグラフは、ステントが破裂部位で開かれた後に除去される導電性システムによって、折りたたまれた状態で挿入される。人工関節内視鏡はX線制御下で行われます。
大動脈手術の最初の主なタスクは、内出血を止めることです。これは、さまざまな方法で実行できます。
- 動脈に特別なクランプを課すこと、
- 動脈床への特別なバルーンカテーテルの導入、
- 大動脈の圧迫など。
緊急手術が不可能で、死亡の遅れが同様である場合は、体の空気圧迫が行われ、2〜5時間の時間を得ることができます。
しかし、手術で出血を止めるだけでは十分ではありません。また、大動脈の完全性と大動脈内の正常な血流を回復する必要があります。これは、合成プロテーゼが行うのに役立ちます。さらに、痛みを和らげ、血圧を正常化し、腎不全を予防するための予防措置や、患者の状態を改善し、手術後の回復を早めるためのその他の措置を講じるなど、病気の症状を取り除く必要があります。
手術後の結果
血管外科医の豊富な経験と大動脈瘤破裂を治療するために広く使用されている低外傷性の方法にもかかわらず、そのような手術は常に成功するとは限りません。患者は手術台の上または手術後に単に死亡することがあります。統計は、高齢者や心血管系の病気を患っている人には特に不利です。
破裂した大動脈瘤後の回復とリハビリテーションは、さまざまな方法で進行する可能性があります。手術の種類にもよりますが、患者は一定期間入院している必要があります。腔内介入後、2週間入院する必要があり、血管ステント留置後、患者は2〜3日後に帰宅することができます。従来の介入の後、術後期間は最大14日間延期され、その後、患者は自宅に退院することができますが、これは、縫合糸を除去した後、プロテーゼが満足のいく状態にある場合に限られます。しかし、内部人工器官は、リハビリ期間全体を14日に短縮します。
手術後の不快な結果は、患者を医師の監督下で病院にとどまらせることです。
- 縫合領域の血液の漏れ、
- 血栓による血管の閉塞、
- 外科的縫合の領域の組織の炎症、
- 肺水腫、
- ステントの遠位移動(変位)、
- 補綴物の開存性の違反、
- 腎動脈を日よけで覆い、
- 排尿の違反(予後不良の兆候、進行性腎不全を示し、これもまた患者の死につながる可能性があります)。
内部人工器官による合併症は、腹部手術よりもはるかに少ない頻度で発生します(症例の20%以下)。患者が退院するためには、X線および検査データが正常である必要があります。
退院後は、循環器専門医による毎月の診察が義務付けられており、必要に応じて、異常な症状がないか医師の診察を受けてください。この前提条件は、最初の1年間に満たす必要があります。
起こりうる合併症を避けるために、人は常に血圧のレベルを監視し、血圧が上昇したときは降圧薬を服用し、激しい運動やストレスの多い状況を避け、正しく食べる必要があります。医師は患者の動きを制限しませんが、この場合の過労は容認できず、家の周りで最も簡単な作業を行ったとしても、患者はすぐに疲れます。
将来、破裂した大動脈瘤を患った患者が歯科手術を含む他の臓器の手術に紹介された場合、血液の形成を防ぐさまざまな合併症、降圧薬、抗凝固薬を防ぐために抗生物質療法のコースが必要です血塊。
防止
手術前の大動脈瘤破裂の予防は、新たな心血管疾患のタイムリーな治療、悪い習慣の拒絶、予防的健康診断と呼ぶことができます。
血管のアテローム性動脈硬化症は大動脈瘤形成の症例の90%で原因となるため、このような危険な病状はアテローム性動脈硬化症の予防によって回避できます:最小限の脂肪と悪玉コレステロールを含む食事の遵守、中程度であるが定期的な身体活動、コレステロールプラークから血管をきれいにするための代替レシピを使用して、喫煙と飲酒をやめます。
動脈瘤が特定された場合、人は定期的に心臓専門医を訪問し、心臓専門医が患者の状態を監視し、必要な研究(たとえば、ドップラー超音波または血管の二重スキャン)を処方する必要があります。今、あなたは常に血圧と血中コレステロールのレベルを監視する必要があります。
人が破裂中にのみ動脈瘤について知った場合、または単に大動脈瘤破裂を防ぐための要件を無視した場合、手術を回避することはもはや不可能です。しかし、手術後でも、動脈瘤の形成の原因は外科的に除去されないため、患者は病気の再発を防ぐ特定の要件に従わなければなりません:
- 悪い習慣(喫煙、飲酒)の完全な拒絶、
- 手術後少なくとも1か月間のレジメンの節約(身体活動の制限、感情的な経験や神経の過度の緊張の回避)、
- 年齢基準内で体重を維持し、
- 血圧の定期的な測定(1日2回以上)および値が130/85 mm Hgを超える場合の血圧の低下、
- 適切な栄養(分数の食事、食べ物は十分に刻まれるべきであり、製品と料理の厳選)。
大動脈手術後の患者さんの食事も。スパイシーな揚げ物、動物性脂肪、脂肪の多い肉や魚を含む製品、濃厚なスープ、内臓、濃いお茶とコーヒー、ココアとチョコレートを大量に摂取することは禁じられています。禁止には、ガス生成の増加を引き起こす製品(豆類と豆類、新鮮なザワークラウト、白パンなど)、および炭酸飲料も含まれます。
皿の中の塩の量は、1日あたり4〜5 g、飲む水の量に制限する必要があります-1日あたり最大1リットル。しかし、下剤効果のある製品はそのような人々に利益をもたらします。ドライアプリコットとプルーンは特に有用であると考えられており、亜麻の種子と組み合わせるのに適しています。
手術後6か月間は、運動量は少ないはずですが、運動不足は避けてください。医師が許可すれば、治療後4〜5か月後に、健康的なウォーキング、水泳、スローランニングを練習できます。リハビリテーションプログラムの一環として、専門家の監督の下でクラスを開始することをお勧めします。
おもりの持ち上げを制限する価値があります。持ち上げるアイテムの最大重量は5kgです。そうしないと、圧力の上昇や継ぎ目の損傷を回避できません。
大動脈瘤の再形成と破裂に耐えられない可能性があるため、今度は特に注意する必要があります。最初の手術でさえ致死性は非常に高く、病気とその治療によって弱体化した生物の働きへのそのような介入について私たちは何を言うことができますか。
予測
大動脈瘤の破裂は、専門的な治療なしでは患者に命を与える機会を残さない病状です。この状況では、錠剤、代替処方、理学療法は役に立ちません。非常に弱いですが、出血を適時に止め、血管を交換する手術だけが人に希望を与えます。腹部手術を受けた患者の約90%が間もなく死亡します。血管ステント留置後の予後はより良好ですが、後で追加の手術が必要になる場合があります(ステントの機能を十分に発揮できる期間は限られています)。
大動脈の手術により、患者の50%がさらに5年以上生きることができると言わなければなりません。これも重要です。しかし、手術直後に合併症がない場合でも、次のような長期的な結果が生じる可能性があります。
- 血栓の形成と血栓による血管の閉塞、
- 腸内の瘻孔の形成(これは腹部大動脈の手術の分野で可能です)、
- プロテーゼの領域の組織の化膿、
- 性機能の低下と泌尿器系の働き。


