急性骨髄炎の合併症は、慢性歯原性骨髄炎へと進行することがあります。これは、骨組織の空洞内に化膿性炎症反応と膿性腫瘤の蓄積を伴う重篤な歯科病態です。過去の感作を背景に、骨、骨髄、そして周囲の軟部組織が侵されます。この疾患には様々な亜型があり、その診断と治療の特徴も異なります。[ 1 ]
疫学
小児期における慢性歯原性骨髄炎は、主に偏性嫌気性菌および通性嫌気性菌によって引き起こされます。化膿性細菌叢の構成は患者の年齢によって異なります。したがって、患者の年齢が高いほど、関連性のある菌の数が多くなり、偏性嫌気性菌について議論される可能性が高くなります。
歯原性骨髄炎では、微生物叢は平均して 5 種類または 6 種類以上の好気性微生物と嫌気性微生物によって表されることが多いことが判明しています。
慢性歯原性骨髄炎は、歯科医療において珍しい疾患ではありません。顎骨膜炎や慢性歯周炎と同程度に多く見られます。骨髄炎全体のうち、歯原性の病理学的過程によるものは約30%を占めています。この疾患は若年層と中年層に多く見られ(患者の平均年齢は25~35歳)、男性は女性よりもやや多く発症します。ほとんどの場合、下顎が侵されます。
原因 慢性歯原性骨髄炎
慢性歯原性骨髄炎の主な原因は、実際には急性骨髄炎であり、治療が行われていないか、あるいは不適切もしくは不完全な治療が行われています。急性病態は、循環器系を介した病原体の骨組織への侵入と密接に関連する複数の原因の結果として発症する可能性があります。「犯人」となるのは細菌であることが多く、ウイルスや真菌感染症はそれほど多くありません。
骨の感染症は次のような要因により発生します。
- 歯の外傷、虫歯、歯周炎、骨膜炎、肉芽腫などのその他の歯の病状。
- 敗血症、細菌血症;
- 体内の急性および慢性の感染症。
- 口腔衛生の欠如、または衛生規則の不十分な遵守。
- 顔面の腫れ物;
- 化膿性中耳炎、扁桃炎。
- 猩紅熱;
- 臍の炎症反応(化膿性敗血症性合併症)
- ジフテリア。
小児期の原因は、子供の身体の解剖学的および機能的特徴に関連しているため、多くの場合、特定のものとなります。したがって、最も一般的な「小児期」の原因には、以下のものがあります。
- 活発な骨の成長。
- 乳歯の生え変わりと永久臼歯の形成。
- 顎顔面構造の変化;
- 歯床が薄くなり、管状のスペースが広くなります。
- 広範囲にわたる毛細血管網。
- 不完全な免疫システム、病原体に対する過度の感受性。
歯原性骨髄炎は、病原体が病気の歯やその他の歯の感染巣から侵入することで発生します。[ 2 ]
危険因子
- 顎構造の生理学的および解剖学的特徴:
- 骨系の活発な成長。
- 乳歯の生え変わりの変化
- 拡大したハバース管。
- 骨の感受性骨梁;
- 感染感受性骨髄骨髄;
- 広範囲にわたる血液とリンパのネットワーク。
- 非特異的な防御力が弱まり、疲労、ストレス、低体温、感染症(ARVI、アデノウイルスなど)、怪我、その他の病状によって弱まります。
- 糖尿病、血液病変などに関連する先天性および後天性の免疫病変。
- 一般的な免疫疾患、長期にわたる歯原性病変、骨髄の組織および血管の好ましくない変化。
病因
現在までに、慢性歯原性骨髄炎の発症については、以下の病態モデルが知られています。
- Bobrov-Lexer症候群の感染塞栓性バージョン:感染性病原体が毛細血管末端部で閉塞、あるいは血栓形成により塞栓輸送されることにより、炎症性骨反応が発生します。血流障害と骨栄養不全により骨壊死が起こり、その後の感染により化膿性炎症が発生します。
- S. デリジャノフ博士によるアレルギー性条件付けのバージョン: 骨の変性は、「異物」タンパク質の繰り返しの侵入に対する反応として、再形成された自己免疫体の毒性作用により発生します。
- 炎症反応は歯周境界を越えて広がり、感染因子の主な発生源および侵入領域は、歯周組織だけでなく、軟組織または硬組織の歯の構造の以前の病変になります。
- 急性骨髄炎では骨膜と骨の再生プロセスが欠如しているか不十分に発現しており、その結果、骨破壊が優勢となり、それに続く破壊病巣が形成されます。
症状 慢性歯原性骨髄炎
感染が骨組織に侵入してから最初の病理学的症状が現れるまでに長い時間がかかることがあります。まず、患者は食べ物を噛む際に不快感を覚え始めますが、その後、落ち着いた状態になります。骨膜炎が進行し始めます。炎症症状が増加するにつれて、臨床像は拡大していきます。
- 痛み症候群が増強し、耳、こめかみに放散痛がある。
- 口腔組織が腫れ、歯茎が痛くなります。
- 炎症を起こした側の歯は病的に動揺します。
- 食べ物を噛んだり飲み込んだりするのが困難。
- 下顎歯原性骨髄炎では、顎の部分が麻痺することがあります。
- 口臭があります。
- 言語障害;
- 局所リンパ節が腫大している。
- 顔の丸みを変えます。
化膿性膿瘍が発生すると、体温が上昇し、瘻孔が形成され、そこを通って化膿性の塊が外に流れ出ます。
急性期(約2週間)の後、病状は亜急性期に移行します。膿性腫瘤が瘻孔から排出され、腫れは治まり、痛みも治まりますが、咀嚼障害は残り、歯は依然としてぐらつきます(抜け落ちる場合もあります)。その後、歯原性骨髄炎の慢性期へと移行します。臨床像は徐々に緩慢になり、数週間にわたって組織拒絶反応が見られます。しばらくすると、壊死組織と膿が瘻孔から排出されるか、広範囲にわたる膿瘍の形成が認められます。[ 3 ]
まず第一に、慢性歯原性骨髄炎の悪化には、全身中毒の兆候があります。
- 体温の上昇;
- 全身倦怠感、倦怠感、悪寒;
- 消化不良;
- 患者は受動的であり、皮膚は青白く、全身状態は中等度から重度である。
外観検査では、側副軟部組織浮腫による顔面非対称が顕著である。粘膜浸潤が認められ、患側歯は動揺し、歯肉および粘膜移行部ヒダに浮腫が認められる。組織は充血しており、歯肉は触診で疼痛を呈する。
局所リンパ節が腫大し、痛みを呈する。患者は口を開けることができないか、開けても困難で不完全である。口腔内から腐敗臭がする。[ 4 ]
小児における慢性歯原性骨髄炎
小児における歯原性骨髄炎の経過の特徴:
- 小児におけるこのプロセスの慢性化は成人患者に比べてはるかに少ない。
- リンパ節炎、蜂窩織炎、膿瘍などの合併症が発生する可能性が高くなります。
- 病理学的プロセスが歯の原基に広がると、部分的な無歯症が発生する可能性があります。
- 前歯の病変は臼歯ほど深刻ではありません。
- 小児歯原性骨髄炎は、特に激しい始まり、炎症反応の急速な進行、およびより速い回復(適切な根治的治療を行えば)を特徴とします。
- 実質的には虫歯菌のカプセル形成はありません。
ステージ
慢性歯原性骨髄炎の経過は3つの段階に分かれます。
- 第一段階では、急性症状は治まり、体温は正常に戻り、中毒症状も軽減します。炎症反応の開始からしばらくすると、いくらか症状が緩和されます。疼痛症候群はなくなり、患者はほぼ以前の生活に戻ります。このような「小休止」は数週間続くことがあります。同時に、骨に空洞が形成され、瘻孔からの膿の塊はほとんど排出されなくなります。外観検査では、腫れはわずかに認められる程度です。
- 第2段階では、急性歯原性骨髄炎に類似した再発性炎症がみられますが、発熱は38℃を超えず、痛みも重篤ではなく、中毒症状が全く現れない場合もあります。瘻孔は閉塞し、化膿性腫瘤が骨や軟部組織に広がります。蜂窩織炎や膿瘍といった合併症を発症する可能性があります。これらの形成により、激しい疼痛症候群と発熱が出現し、膿が繰り返し体外に排出された後にのみ正常化します。
- 第三段階は、慢性歯原性骨髄炎の再発を背景に、患部の骨構造が変形することを特徴とする。外見的には、骨の湾曲や大きさの変化、そして顔全体の外観の変化が顕著となる。
フォーム
臨床像と放射線学的所見に応じて、慢性歯原性骨髄炎は以下のように分類されます。
- 破壊的な;
- 生産的。
- 破壊的生産形態。
慢性骨髄炎のすべての形態に共通するのは、長期にわたる経過と定期的な再発であるため、この病気には長期にわたる治療と医師の監督が必要です。
病気のいずれの形態も不安定な状態であると考えられており、誘発要因(ウイルス感染、ストレス、低体温などによる免疫力の大幅な低下)の影響を受けて、再発として再び現れます。
- 慢性歯原性骨髄炎の破壊型は、骨組織の大部分を侵します。粘膜または皮膚領域には、突出した肉芽を伴う瘻孔が出現します。X線検査では、骨溶解と腐骨の形成が認められます。
- 破壊性骨髄炎と骨形成不全の併発型では、通常、急性骨髄炎が先行し、二次的な免疫不全状態がみられます。骨組織の破壊と修復は平衡状態で進行します。骨質はびまん的に癒合します(小さな散在巣と小さな骨片)。骨片包は明確に定義されていません。
- 増殖型は過形成型とも呼ばれ、顔面骨の発育が活発な時期(約12~18歳)の小児および若年成人に発症します。このような骨髄炎は、特に長い経過と頻繁な再発(年間約7回)を特徴とします。このタイプの歯原性病変の病因的指標は、毒性微生物と弱い免疫反応です。二次感染巣は通常、感染歯および死滅歯の胚として現れます。レントゲン写真では、わずかな骨梁パターンと小さな局所的硬化を伴う骨膜骨組織の顕著な層状化が認められます。
病理学的過程の局在に応じて、歯原性下顎骨骨髄炎または上顎骨骨髄炎が区別されます。
- 下顎の慢性歯原性骨髄炎は、主に歯槽骨葉に広がり、時には下顎体部および下顎枝にまで広がります。解剖学的および構造的特徴により、病理は重篤な経過をたどり、大小さまざまな骨片が多数形成されます(6~8週間以内)。多くの患者では、破壊的変化の結果として、軽度の顎挫傷によっても病的骨折が発生します。
- 上顎の慢性歯原性骨髄炎は、下顎の病変とは対照的に、より急速に進行し、比較的軽微な経過をたどることを特徴とします。骨片の形成は3~4週間以内に起こります。びまん性病変は、上顎洞前壁の破壊性変化を特徴とし、時には眼窩下部にまで広がることがあります。
合併症とその結果
多くの場合、患者が適時に顎顔面外科の専門医に紹介され、適切に設計された治療措置が取られれば、患者は完全に回復します。
患者が医師の診察を受けるのが遅れたり、不十分な治療や間違った治療を受けたりすると、次のような副作用や合併症が発生する可能性が高くなります。
- 慢性歯原性骨髄炎の再発(再発症)
- 顎および顔面の変形;
- 病的骨折(健康な骨であれば骨折しない程度の小さな機械的衝撃が加わった場合に発生)
- 顔面組織の蜂窩織炎および膿瘍。
- 血管血栓症、海綿静脈洞の閉塞;
- 縦隔の炎症。
最も一般的な合併症には次のようなものがあります。
- 敗血症 - 活発な化膿性炎症プロセスの結果 - 特に複雑で危険な病理。
- 顎顔面空間における化膿性感染の拡大、膿瘍および蜂窩織炎の形成。
- 副鼻腔における炎症プロセスの発症;
- 顔面静脈の静脈炎;
- リンパ節炎;
- 顎関節の炎症性病変、筋肉の拘縮。
- 外傷性骨折。
合併症の多くは小児と高齢者の患者に発生します。[ 5 ]
診断 慢性歯原性骨髄炎
慢性歯原性骨髄炎が疑われる場合の診断手順は、病歴の収集と患者の検査から始まり、放射線検査が続きます。
病歴聴取により、患者が急性骨髄炎を発症したことがあるかどうか(医療機関を受診していない、あるいは基本的な治療勧告に従わなかったなど)を知ることができます。いずれの場合も、患者に対して徹底的な追跡検査が行われます。[ 6 ]
慢性歯原性骨髄炎の症状は通常広範囲にわたるため、臨床像のみに基づいて診断を下すことはほぼ不可能です。多くの場合、患者は正常に口を開けることができますが、咀嚼筋の炎症性変化により、口が完全に開けられない場合もあります。
リンパ節は正常またはわずかに腫大しており、触診すると痛みを伴います。
口腔の検査では、炎症性腫脹、粘膜組織の発赤、病変歯、または抜歯後の病理学的に変化した空洞が明らかになります。粘膜側または皮膚側には瘻孔があり、そこから形成された分離物を探査します。
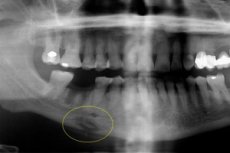
機器診断は、主にX線写真、磁気共鳴画像、またはCT検査によって行われます。X線写真では骨片分離が認められるため、疾患の検出には、前方および側面からのオルソパントモグラフィーまたはX線撮影が最適です。疾患の進行期には骨片分離は認められませんが、骨膜反応により組織の石灰化量が増加します。外見的には、顔面非対称と骨量増加が認められます。
臨床検査は一般的な診断手順の一環として処方されます。血液検査では炎症の兆候が見られ、尿検査では変化は見られませんでした。[ 7 ]
差動診断
鑑別診断が必要な疾患 |
鑑別診断の基礎 |
診断尺度と評価基準 |
皮下肉芽腫(歯原性) |
顔面皮下組織における緩慢な歯原性炎症プロセス。主な感染巣は罹患歯であり、そのレベルに直径15mmまでの丸みを帯びた無痛性の浸潤が形成される。その上の皮膚は青黒色を呈し、口腔側には、対応する歯腔から浸潤部に至るまで粘膜下層で突出感を触知できる。浸潤部は周期的に化膿し、瘻孔形成を伴う独立した開口部を形成する。膿性分泌物は少量である。肉芽腫の空間は緩慢な顆粒で満たされている。 |
X線検査(パノラマ、歯科、下顎外側投影)を実施します。顕微鏡検査では、成熟段階の異なる顆粒が認められます。 |
顎放線菌症 |
二次病変は、顎付近の軟部組織浸潤からの特定の感染の拡大に関連しています。浸潤は緻密な構造をしており、複数の瘻孔を形成する可能性があり、そこからパン粉状の化膿性腫瘤が排出されます。放線菌症の一次病態は、過形成性骨髄炎と多くの類似点を有します。 |
排泄された塊の顕微鏡検査、放射性同位元素分解物を用いた皮膚テスト、放射性同位元素分解物に対する免疫担当細胞の反応の決定が行われます。 |
顎骨結核 |
典型的な症状は、緩やかな経過、鋭い痛み、顕著な腫大、そしてリンパ節の痛みです。顔面の他の骨が侵されることもあり、炎症反応部位に特徴的な「陥凹した」瘢痕が形成されます。 |
透視検査(X 線または CT スキャン)、マントー試験(小児の場合)、滲出液培養、特異的皮膚テストが処方されます。 |
顎梅毒 |
この病態は、梅毒の第三期における骨構造の樹脂化と融解によって発症します。鼻骨、上顎口蓋突起の中央部、および上顎歯槽突起が最も多く侵されます。軟化領域の形成と骨化性骨膜炎(病型によって異なります)が典型的に見られます。 |
血清学的診断方法が使用されます。 |
良性の腫瘍プロセス(歯原性嚢胞の化膿、破骨細胞腫、好酸球性肉芽腫、類骨骨腫)。 |
良性腫瘍は多くの場合、痛みを伴わずに増殖し、急性炎症の兆候は見られません。腫瘍の体積が周期的に減少したり増加したりすることは、このような病態の特徴ではありません。 |
X線検査(パノラマ、歯科、下顎側面投影)、CT検査を実施します。組織学的分析の結果が決定的な判断となります。 |
ユーイング肉腫 |
病理学的には慢性骨髄炎に類似した多くの症状が見られます。ユーイング肉腫は発熱、白血球増多、局所的な骨痛、腫脹を伴います。腫瘍の進行は当初は緩やかですが、その後急激に加速します。分画の形成は典型的ではありません。 |
X線検査、コンピューター画像または磁気共鳴画像、生検などが用いられ、組織学的分析の結果に基づいて診断が確定されます。 |
処理 慢性歯原性骨髄炎
治療手順には次のステップが含まれます。
- 外科的治療:
- 焦点歯の抜歯。
- 骨膜切開術;
- 骨穿孔;
- 下顎周囲の化膿性炎症巣の開口部。
- 保存的療法:
- バクテロイデス属およびフソバクテリウム属の菌株の増殖を 100% 阻害するマクロライド、第 3 世代セファロスポリン、阻害剤保護ペニシリンによる抗生物質療法。
- バンコマイシンとカルバペネムは困難な状況での予備薬となる。
- 減感作薬および免疫補正薬の服用;
- 血管および抗炎症療法
- 点滴とビタミン療法。
効果的な治療の基準は、患部に痛みがないこと、炎症の兆候や瘻孔がないことなどです。
処方される可能性のある薬:
- セファゾリン500~1000 mg、セフロキシム750~1500 mg、メトロニダゾール0.5% 100 ml;
- ケトプロフェン 100 mg/2 mL、または経口で 150 mg(延長版は 100 mg)、イブプロフェン 100 mg/5 mL、または経口で 600 mg。
- 止血剤エタムシラート12.5% 2 mlを静脈内または筋肉内に投与します。
治療終了後、患者は顎顔面外科専門医による診察を受け、経過観察を受けます(年2回)。フォローアップとして、X線検査またはパノラマ断層撮影が必須であり、必要に応じて歯科補綴処置が行われます。[ 8 ]
防止
慢性歯原性骨髄炎の発症を予防することは、たとえば医師のアドバイスに耳を傾け、以下の推奨事項に従うことで、かなり可能です。
- 口腔衛生を徹底し、歯の感染病巣(特に虫歯、歯髄炎、歯周炎)を適時に消毒します。
- 早めに歯科医を受診し、病気の初期症状を無視しないでください。
- 体全体の健康状態を監視する。
- 医師の指示に必ず従い、自己治療はしないでください。
一般的に、予防は、歯原性骨髄炎の発症につながる可能性のある因子を排除すること、そして急性期からこの疾患を合理的に治療することです。化膿性炎症過程をできるだけ早く局所化し、骨組織の壊死とさらなる骨癒合を予防することが重要です。病理学的兆候が最初に現れた患者は、外科入院部門に入院させる必要があります。
予測
残念ながら、この疾患は病的骨折、上顎骨の強直、偽関節の形成、咀嚼筋の瘢痕拘縮といった合併症を呈することが多く、生産性型の病態では、腎アミロイドーシスや心臓アミロイドーシスを発症することもあります。
予後を改善するには、タイムリーに医療援助を求め、体内の感染巣を消毒し、免疫力を強化し、医師の処方をすべて慎重に履行することが重要です。
適切な治療と適切な処置を適時に行えば、慢性歯原性骨髄炎はほとんどの場合回復します。化膿性感染反応が上行性に広がると、髄膜炎、脳炎、脳膿瘍を発症する可能性があります。下行性に広がると、肺膿瘍、縦隔炎、敗血症を発症する危険性があります。これらの合併症は死亡リスクを著しく高めます。
文学
Dmitrieva, LA Therapeutic stomatology: national guide / LA Dmitrieva、YM Maksimovskiy編。- 第2版。モスクワ:GEOTAR-Media、2021年。


