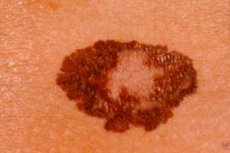
原因 メラノーマ
メラノーマの発生には、外傷と日光という2つの主要な誘因があります。これらの影響はどちらも皮膚組織の悪性変性を引き起こします。そのため、衣服や靴による外傷が最も大きい部位から母斑を計画的に除去する必要があり、過度の日光浴やソラリウムの使用を控える必要があります。
悪性皮膚腫瘍を発症するその他の素因としては、白人(肌の色が薄いほどリスクが高い)、この腫瘍の家族歴、皮膚に多数の母斑があること、成人の場合は年齢が 45 歳未満であることなどが挙げられます。メラノーマにとっては、継続的な日光浴よりも、短時間でも強い日光浴の方が危険です。
予防策として最も効果的なのは、直射日光を浴びる時間を減らし、帽子をかぶり、できるだけ肌を覆う衣服を着用することです。日焼け止めはあまり効果がありません。
症状 メラノーマ
メラノーマの70%は母斑から発生し、30%は皮膚の「清潔な」部位から発生します。腫瘍の発生部位は体のどの部位にも発生する可能性があります。最も多く発生するのは四肢の皮膚(50%)で、やや少ないのは胴体部(35%)、最も少ないのは頭部と頸部(25%)です。
黒色腫はどのように見えるのでしょうか?
- 表層拡散型 - 既存の母斑から発生し、数年かけてゆっくりと成長します。これは悪性腫瘍の中で最も一般的な形態です。
- 結節性皮膚炎は、皮膚にできる緩い結節です。潰瘍を形成することが多く、成長速度が速いのが特徴です。頻度は表層拡散型に次いで2番目に多いです。
- 悪性黒子(ハッチンソン色素斑) - 表面拡散型に類似し、高齢者によく見られる。通常は顔面に限局する。
- 末梢性黒子 - 手のひら、足の裏、そして爪床に限局することもあります。白人以外の人に最も多く見られます。腫瘍がかなり大きくなるまで診断されない場合があり、予後は通常不良です。
黒色腫の初期症状は 3 つ、後期症状は 4 つあります。
初期症状:
- 高い成長率
- 皮膚の1つの領域の増殖と変形:
- 潰瘍および自然出血。
後期の兆候:
- 原発腫瘍の周囲に衛星腫瘍(皮内腫瘍播種)が出現する:
- 局所リンパ節の腫大(転移性病変の場合)
- 腫瘍中毒;
- 機器による遠隔転移の可視化。
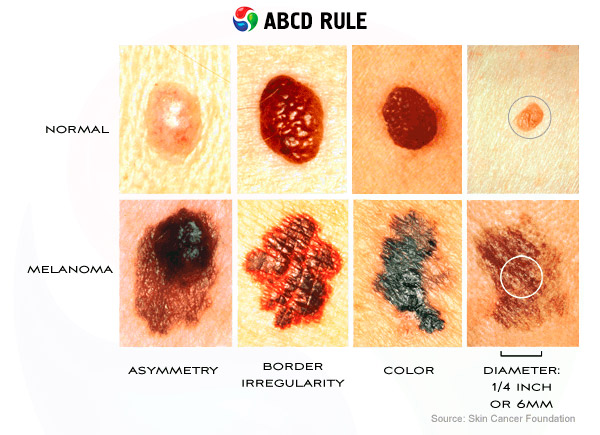
英語圏では、腫瘍の兆候を覚えるために頭字語 ABCD が使われます。
- A(非対称性) - 形状と色素分布の非対称性。「A」は、腫瘍の外観を評価する必要があることも意味します。
- B (境界) - がんの縁は不規則な星型をしており、出血していることが多いです (出血)。
- C (変化) - 特徴に変化があった場合、母斑の悪性度を調べる必要があります。
- D (直径) - ほとんどの黒色腫の直径は 6 mm を超えますが、より小さな腫瘍の可能性もあります。
悪性黒色腫は、主に所属リンパ節へのリンパ行性転移と、肺、脳、その他の臓器への血行性転移を特徴とします。腫瘍の厚みが増し、真皮および皮下組織への浸潤が深くなるほど、転移のリスクは高まります。
どこが痛みますか?
ステージ
原発腫瘍の評価においては、皮膚および下層組織への癌の浸潤深度が重要です。臨床現場では、5段階の浸潤度を規定するクラーク分類(Clark. 1969)が用いられます。
- クラークのグレード I 浸潤 (上皮内黒色腫) - 癌は基底膜を貫通せずに上皮内にあります。
- クラークのグレード II 浸潤 - 腫瘍が基底膜を貫通し、真皮の乳頭層に広がります。
- クラークのグレード III 浸潤 - 癌が真皮の乳頭層に広がり、腫瘍細胞は乳頭層と網状層の境界に蓄積しますが、網状層には浸透しません。
- クラークのグレード IV 浸潤 - 腫瘍が真皮の網状層に広がります。
- クラークグレード V 浸潤 - がんが皮下脂肪やその他の構造に広がります。
Breslow (1970) は、切除された腫瘍の厚さによって、皮膚および下層組織へのメラノーマの浸潤の深さを評価することを提案しました。ClarkとBreslowの両原則は、米国癌分類合同委員会(AJCCS)が提案した分類に統合されています(ただし、Breslowの基準を優先することが推奨されています)。
- ステージ Ia - 厚さが 0.75 mm かつ/またはクラーク II 分類による浸潤度 (pT1)、局所 (N0) および遠隔 (M0) 転移がない。
- ステージ Ib - 厚さが 0.76 ~ 1.50 mm、および/または Clark III による浸潤度 (pT2):N0、M0。
- ステージIIa - 厚さ1.51~4.00 mmおよび/またはクラークIVによる浸潤度(pT3)。N0。M0。
- ステージ IIb - 厚さが 4.00 mm 以上、および/または Clark V による浸潤度 (pT4)、N0、MO。
- ステージ III - 所属リンパ節への転移または中継転移(衛星転移); 任意の pT、N1 または N2、MO。
- ステージ IV - 遠隔転移:pT は問わない。N は問わない。Ml。
フォーム
皮膚には 4 種類の色素形成があります。
- 非黒色腫の危険性: 真性色素性母斑、皮内母斑、乳頭腫、疣贅、毛様母斑。
- 黒色癌:境界性母斑、青色母斑、巨大色素性母斑。
- 悪性度境界:若年性(混合母斑、スピッツ母斑) - 転移はしませんが、再発する傾向があります。
- 悪性腫瘍 - 黒色腫。
 [ 17 ]
[ 17 ]
診断 メラノーマ
診断上の特徴として、吸引生検および切開生検(腫瘍または疑わしい母斑の部分切除)は絶対に行わないことが挙げられます。このような介入は、腫瘍の急速な成長と転移ガスの発生を促します。悪性黒色腫に関しては、健常組織内での完全切除とその後の組織学的検査のみが認められます。サーモグラフィーは、皮膚組織の悪性度を評価するための術前検査です。出血を伴う潰瘍性腫瘍の場合は、その表面から組織学的検査を行い、その後の細胞診で病変を観察することが可能です。
リンパ行性転移および血行性転移の可能性の診断は、腫瘍患者の標準的な検査計画に基づいて行われます。
 [ 18 ], [ 19 ], [ 20 ], [ 21 ]
[ 18 ], [ 19 ], [ 20 ], [ 21 ]
必須の診断検査
- 局所状態の評価を含む完全な身体検査
- 臨床血液検査
- 臨床尿検査
- 血液生化学(電解質、総タンパク質、肝機能検査、クレアチニン、尿素、乳酸脱水素酵素、アルカリホスファターゼ、リン・カルシウム代謝)
- 凝固造影検査
- サーモグラフィー
- 患部の超音波検査 腹部臓器および後腹膜腔の超音波検査
- 胸部臓器のX線写真(5方向からの投影、脊椎、側面2方向、斜位2方向からの投影)
- 心電図
- 最終段階は組織学的診断の検証です。細胞診検査のために標本から印刷物を作成することが可能です。
 [ 22 ]
[ 22 ]
追加の診断検査
- 潰瘍性出血性腫瘍がある場合 - 腫瘍表面からの痕跡の細胞学的検査
- 肺転移が疑われる場合 - 胸部臓器のCT検査
- 腹腔内転移が疑われる場合 - 腹腔内超音波検査、CT検査
- 脳転移が疑われる場合 - 脳のエコー検査とCT検査
何を調べる必要がありますか?
差動診断
小児の皮膚における悪性黒色腫と良性腫瘍の鑑別診断は、しばしば困難です。診断基準としては、この種の癌に特徴的な急速な成長速度(小児の成長速度を上回る)、腫瘍の縁の形状が不規則またはギザギザであること、出血が見られること、そして悪性腫瘍へと進行した際に母斑の色調が変化することなどが挙げられます。この腫瘍の色調の多様性も診断を複雑にします。典型的な茶色に加えて、表面は青、灰色、ピンク、赤、白などの色合いを呈することがあります。
処理 メラノーマ
主な治療法は、黒色腫の根治的外科的切除です。腫瘍の周囲に沿って健常組織内の筋膜まで切除し、変化のない皮膚を相当量残します。腫瘍の周囲に沿った健常組織の残量は、腫瘍の厚さに応じて決定されます。上皮内腫瘍の場合は5mm、腫瘍の厚さが1cm以下の場合は10mm、1cmを超える場合は20mmです。転移のある所属リンパ節を診断する場合、原発腫瘍の切除と同時にリンパ節郭清が行われます。
保存的治療
黒色腫は化学放射線療法に対する抵抗性が最も高い腫瘍の一つと考えられています。しかしながら、この腫瘍の転移に対しては、緩和目的で保存的治療が行われます。近年、腫瘍のステージIII~IVにおけるインターフェロン製剤の使用により、有望な結果が得られています。
 [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ], [ 33 ], [ 34 ]
[ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ], [ 32 ], [ 33 ], [ 34 ]
フォーメーションに関連した戦術
悪性腫瘍の兆候が少なくとも1つ認められる場合、メラノーマの疑いのある皮膚形成物、および母斑は、健常組織内から筋膜までメスで切除し、その後組織学的検査を行う必要があります。クライオレーザー手術は、美容目的、または損傷の可能性がある部位や皮膚の露出部で日射量が多い部位に限局している場合など、変化のない母斑に適用できます。
予測
黒色腫の予後は、浸潤の程度と腫瘍のステージに応じて次第に悪化します。浸潤の深さは、10年生存率に次のように影響します。ステージI-生存率はほぼ100%、ステージII-93%、ステージIII-90%、ステージIV-67%、ステージV-26%。10年生存率はプロセスのステージに依存します。ステージIでは最大90%の患者が生存し、ステージIIでは最大70%、ステージIIIではさまざまな推定によると20~40%、ステージIVでは予後は致命的です。局在によって、予後良好なグループ(頭頸部)、不良(胴体)、および不明(四肢)のグループがあります。より遠位の局在は、近位および中心の局在と比較して、より良い予後と関連していると考えられます。通常、衣服で覆われている皮膚の領域に黒色腫が発生した場合、予後は不良となります。


