高血圧性心不全(HFH)は、慢性高血圧(高血圧)の結果として発症する心不全の一種です。高血圧とは、動脈内の圧力が長期間にわたって高い状態が続く状態です。心臓が常に高い圧力にさらされると、心臓に過負荷がかかり、収縮機能が低下し、心不全を発症する可能性があります。
GSN の特徴は次のとおりです。
- 心臓肥大:高血圧では、心臓が肥大し、厚くなることがあります(肥大)。これは、負荷の増加に対する適応反応として起こりますが、時間の経過とともに、肥厚した心臓壁は収縮効率が低下する可能性があります。
- 収縮機能の低下:高血圧は、心臓の収縮力と効率的な血液送り出し能力の低下につながる可能性があります。この収縮機能の低下により、臓器や組織内で血液が停滞する可能性があります。
- うっ血:HCVは肺やその他の臓器に血液の停滞を引き起こす可能性があります。これは、腫れ、息切れ、疲労感などの症状として現れることがあります。
- 心臓合併症のリスク増加: HSA は、心筋梗塞 (心臓発作)、不整脈、その他の心血管系の問題などの心臓合併症のリスクを高めます。
心不全の症状には、息切れ、疲労感、むくみ(通常は脚)、身体活動時の疲労感の増加、その他の心不全の兆候などがあります。グルタチオン(GSH)の治療には、薬物療法による血圧のコントロール、症状と体液量の管理、そして医師による定期的なフォローアップが含まれます。グルタチオン(GSH)の進行を管理し予防するためには、医師の指示に従い、健康的なライフスタイルを維持することが重要です。
病因
高血圧性心不全(HHF)の病態は、長期にわたる高血圧(高血圧)を背景に心臓と血管に生じる複雑なメカニズムと変化によって構成されています。HFHの病態の主な側面は以下のとおりです。
- 心筋肥大:心臓の心室壁にかかる圧力が常に上昇する(高血圧)影響下で、心筋は肥大し、厚くなります。この現象は心筋肥大と呼ばれ、負荷増加に対する適応反応です。しかし、時間の経過とともに、肥大は心筋の構造と機能の障害につながる可能性があります。
- 収縮機能の低下:心筋肥大は、心臓の収縮能力と効率的な血液送り出し能力の低下につながる可能性があります。心臓は正常な血流を維持し、臓器や組織に酸素と栄養分を豊富に含んだ血液を供給する能力が低下します。
- うっ血:心臓の収縮機能が低下すると、肺やその他の臓器に血液が滞留することがあります。血液の停滞は、息切れ、腫れ、肝臓の腫大などの症状を引き起こす可能性があります。
- 心臓への負担の増加:高血圧は、心臓が血液を送り出すために増加する圧力に打ち勝たなければならないため、心臓に常に負担をかけます。これは時間の経過とともに、心筋の摩耗や機能低下につながる可能性があります。
- 血管リモデリング:高血圧は血管の構造と機能にも影響を及ぼします。高血圧は血管壁に損傷を与え、血圧調節を阻害し、心臓への負担を増加させます。
- その他の危険因子: 高血圧は血管内の動脈硬化(コレステロールの沈着)のリスクを高め、血流をさらに悪化させ、心臓合併症を引き起こす可能性があります。
GSHが進行すると、心臓は機能を効率的に発揮できなくなり、心臓症状や合併症の発症につながる可能性があります。冠動脈疾患(CHD)の発症を予防し、予後を改善するためには、高血圧の早期診断と治療が重要です。
症状 高血圧性心不全
高血圧性心不全の症状は、病気の程度や重症度によって異なります。一般的な症状には以下のようなものがあります。
- 呼吸困難(呼吸不全):呼吸困難は、GSHの最も初期かつ最も特徴的な症状の一つです。患者は呼吸困難に陥る場合があり、特に身体活動時や夜間(就寝時)に顕著です。
- 浮腫(脚や腹部の腫れ):毛細血管内の圧力が上昇すると、体液が周囲の組織に漏れ出し、腫れが生じます。最もよく見られるのは下肢と足です。重症化すると、腹部に浮腫が生じることもあります。
- 疲労と脱力: GSH の患者は、特に身体活動をしているときに、疲労感や脱力感を感じることがあります。
- 疲労の増加: 心臓の作業負荷の増加と心臓効率の低下により、患者の疲労が増加する可能性があります。
- 心拍数の増加(頻脈):心臓が機能不全を補おうとすると、心拍数が増加することがあります。
- 心臓の痛み(狭心症):一部の患者は、特に身体活動時に、心臓の痛みや圧迫痛(狭心症)を経験する場合があります。
- 食欲不振と吐き気: 患者は食欲不振、吐き気、嘔吐を経験する場合がありますが、これは消化管の血流減少に関連しています。
- 尿量の減少:GSH は腎機能の低下を引き起こし、尿量と体液レベルの減少を引き起こす可能性があります。
- 不眠症と不安: 患者は、特に息切れや不快感と関連して、不眠症や不安を経験する場合があります。
これらの症状はすべて、時間の経過とともに、また他の医学的問題と併発して悪化する可能性があります。HFHは、注意深い観察、治療、血圧モニタリングが必要です。高血圧性心不全が疑われる場合、または同様の症状がある場合は、必ず医師の診察を受け、診断と治療を受けてください。
ステージ
高血圧性心不全は複数の段階に分けられ、それぞれの段階を評価することで、疾患の重症度と性質を判断するのに役立ちます。これは、適切な治療戦略を選択し、病状を管理する上で重要です。高血圧性心不全には、一般的に以下の段階が認められています。
- ステージI(クラスI):この段階では、高血圧はあるものの、心不全の症状はまだ現れていません。心機能は通常正常であり、身体活動にも問題はありません。しかし、高血圧は将来、心不全を発症するリスクを高める可能性があります。
- ステージII(クラスII):この段階では、息切れや運動時の疲労感など、心不全の初期症状が現れ始めることがあります。安静時の心機能は比較的正常ですが、運動すると機能が低下します。
- ステージIII(クラスIII):この段階では、心不全の症状がより顕著になり、煩わしくなります。安静時でも息切れを感じたり、軽い運動でも疲労を感じたりすることがあります。心機能が低下し、血流が悪くなります。
- ステージIV(クラスIV):この段階では、心不全の症状が非常に重篤になります。安静時でも息切れや倦怠感を感じることがあります。心機能は著しく低下し、組織や臓器に十分な血液が供給されなくなるため、重篤な合併症を引き起こす可能性があります。
合併症とその結果
高血圧性心不全(HFH)は、健康に危険を及ぼし、追加の治療と管理が必要となる様々な合併症を引き起こす可能性があります。HFHの主な合併症には、以下のものがあります。
- 急性心不全:HFH の発症の影響により、心臓が血液を送り出すことができなくなり、急性心不全につながる可能性があり、入院と集中治療が必要になる場合があります。
- 不整脈: 心臓の構造や電気的活動の変化により、心房細動やその他の不整脈などの不整脈が発生することがあります。
- 心筋梗塞(心臓発作):高血圧性心不全は、特に血管アテローム性動脈硬化症がある場合に、心筋梗塞のリスクを高めます。
- 腫れ: 肺やその他の組織での血液の停滞により腫れが生じ、呼吸困難、生活の質の低下、合併症を引き起こす可能性があります。
- 臓器の損傷:GSH は腎臓、肝臓などのさまざまな臓器や器官系に悪影響を及ぼし、機能不全を引き起こす可能性があります。
- 冠状動脈疾患:心臓と血管へのストレスが増加すると、狭心症や狭心症などの冠状動脈疾患のリスクが高まります。
- 心臓弁の異常:GSH は心臓弁の構造と機能に変化を引き起こし、弁の異常につながる可能性があります。
- 血栓症と塞栓症: 血栓症 (血栓) と塞栓症 (血栓が剥がれて移動する) のリスクが高まると、心臓発作や脳卒中を引き起こす可能性があります。
- 腎臓疾患:GSH は腎機能の低下を引き起こし、慢性腎不全につながる可能性があります。
- 心理的および感情的な問題: 長期の病気は患者にストレス、うつ病、不安を引き起こす可能性があります。
診断 高血圧性心不全
HFHの診断には、臨床評価、臨床検査、機器検査を含む包括的なアプローチが必要です。高血圧性心不全の主な診断方法は以下の通りです。
- 身体診察と病歴聴取:医師は患者を診察し、症状と病歴について話し合います。高血圧やその他の慢性疾患の有無を把握することが重要です。
- 血圧測定:高血圧性心不全の主な兆候は、持続的な血圧上昇です。医師は患者の血圧を測定し、その変動をモニタリングします。
- 臨床検査:血液検査では、腎機能と電解質バランスを評価するために、ナトリウム、カリウム、クレアチニンなどの物質の濃度を測定することがあります。さらに、心筋障害のマーカー(例:トロポニン)の濃度を測定することで、心不全の検出に役立つ場合があります。
- 心電図検査 (ECG): ECG は心臓の電気的活動を記録し、不整脈、伝導異常、心臓壁の肥厚の兆候を検出できます。
- 心エコー検査(心臓超音波検査):心エコー検査では、超音波を用いて心臓の構造と機能を可視化します。超音波は、心臓壁の大きさや厚さ、心室機能を評価し、拡張機能障害(心臓の弛緩障害)の兆候を検出するために用いられます。
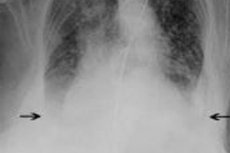
- 胸部X線検査:X線検査は肺のうっ血や心臓肥大の兆候の検出に役立ちます。
- 心臓の MRI (磁気共鳴画像) と CT (コンピュータ断層撮影): これらの技術により、心臓の構造と機能、および周囲の組織の状態に関するより詳細な情報が得られます。
- 心臓検査: 運動テストと 24 時間心電図モニタリングを使用して、身体活動中の心臓機能を評価し、一日を通して血圧をモニタリングできます。
DBSの診断には、この症状の有無を特定するだけでなく、その重症度や起こりうる合併症を評価することも含まれます。診断結果に基づき、医師は患者に適切な治療とアドバイスを処方します。
処理 高血圧性心不全
高血圧性心不全の治療は、血圧を管理し、心臓への負担を軽減することを目的としています。治療の主な側面は以下のとおりです。
- 血圧コントロール:高血圧性心不全の治療の第一目標は、心臓に過度の負担をかけないレベルまで血圧を下げることです。これは通常、アンジオテンシン変換酵素(ACE)阻害薬、β遮断薬、利尿薬などの降圧薬によって達成されます。
- 基礎にある高血圧の治療:高血圧性心不全の根本原因である動脈性高血圧そのものを治療することが重要です。医師は、具体的な適応症と患者の状態に応じて、最も適切な薬剤または薬剤の組み合わせを選択します。
- 塩分を制限する: 食事中の塩分摂取を制限すると、体内の腫れや水分レベルが軽減され、心臓の機能が向上します。
- 体液バランス管理:体内の過剰な水分貯留を防ぐために、体液バランスをモニタリングすることが重要です。場合によっては、水分摂取量を制限する必要があるかもしれません。
- 支持療法:医師は、腫れを軽減し、心臓の働きを良くするために、利尿薬などの薬を処方することがあります。心筋の収縮力を高める薬も処方されることがあります。
- ライフスタイルの変更: 患者には、適切な栄養、適度な運動、活動レベルの推奨事項の順守、ストレス管理など、健康的なライフスタイルを採用することが推奨されます。
- 定期的なモニタリングと医師の診察: 高血圧性心不全の患者は、定期的に医師の診察を受けて、病状のモニタリング、治療の調整、合併症の予防を行う必要があります。
高血圧性心不全の治療には個別的なアプローチが必要であり、医師は患者の特定の臨床状況に応じて最も適切な薬剤と推奨事項を処方します。
予測
高血圧性心不全(HF)の予後は、疾患の重症度、治療の有効性、生活習慣や食事に関する推奨事項の遵守、他の疾患やリスク因子の存在など、いくつかの要因によって大きく異なります。医師の推奨事項の遵守と高血圧の管理は、HFの予後に重要な役割を果たすことに留意することが重要です。
GOS の予測に影響を与える主なポイントは次のとおりです。
- GSHの重症度:GSHは、高血圧によって心臓がどの程度対応できないかによって、軽度、中等度、重度に分類されます。軽度の場合は、重度よりも予後が良好となる場合があります。
- 血圧コントロール:薬物療法と生活習慣の改善による効果的な血圧コントロールは、医療従事者の予後を大幅に改善する可能性があります。高血圧がコントロールされていないと、心臓の健康状態が悪化し、合併症を引き起こす可能性があります。
- 治療と推奨事項の遵守: GSH の患者は医師の推奨事項を遵守し、処方された薬を服用し、塩分と水分を制限した食事をとり、身体活動の推奨事項に従って活動的なライフスタイルを送ることが重要です。
- 併存疾患: 糖尿病、肥満、腎臓疾患、肺疾患などの他の医学的問題が存在すると、GSN の予後が悪化する可能性があります。
- 年齢と性別: 予後は患者の年齢と性別によって異なります。
- 合併症: 不整脈、心筋梗塞、血栓症などの合併症があると予後が悪化する可能性があります。
- 治療の有効性: GSH 治療によって期待される結果が得られなかったり、血圧を効果的にコントロールできなかったりすると、予後に悪影響が出る可能性があります。
一般的に、早期診断、治療と生活習慣の改善の厳格な遵守、そして定期的な医学的フォローアップは、GSHの予後を改善し、進行を防ぐのに役立ちます。しかし、予後をより正確に評価し、患者の個々のニーズに適した治療計画を立てるためには、医師に相談することが重要です。
使用された文献
- Shlyakhto、EV Cardiology: National Guide / ed. EVシュリャクト著。 - 第 2 版、改訂および補遺 - モスクワ: GEOTAR-Media、2021
- ハーストによる心臓病学。第1巻、第2巻、第3巻。2023年


