多形滲出性紅斑は、感染性アレルギー性に起因する、急性でしばしば再発性の皮膚および粘膜疾患であり、主に毒性アレルギー性に起因する多病因性疾患です。多くの場合、感染症(特にウイルス性)および薬剤の影響下で発症します。この疾患は1880年にヘブラによって初めて報告されました。
原因 滲出性多形紅斑
多形滲出性紅斑の原因と病態は未だ解明されていません。しかし、多くの科学者は、この疾患は毒性アレルギーに起因すると考えています。この疾患は、ケラチノサイトを標的とした過敏反応と考えられています。患者の血清中には循環免疫複合体が検出され、真皮血管内に補体IgMおよびC3成分の沈着が認められます。誘因としては、ウイルス感染、細菌感染、薬剤などが挙げられます。リケッチア症との関連も指摘されています。この疾患には、原因不明の特発性と原因因子が特定されている続発性の2つの病型があります。
病因
滲出性多形紅斑の組織病理学。組織病理像は発疹の臨床的性質によって異なります。斑状丘疹型では、表皮に海綿状沈着と細胞内浮腫が観察されます。真皮には乳頭層の浮腫と血管周囲浸潤が観察されます。浸潤はリンパ球と一部の多形核白血球で構成され、時に好酸球も混じります。水疱性発疹では、水疱は表皮下に局在し、古い発疹でのみ表皮内に認められることがあります。棘融解は常に認められません。血管炎の兆候が認められない場合でも、赤血球の血管外浸出が認められることがあります。
滲出性多形紅斑の病理形態学。表皮と真皮に特徴的な変化が見られますが、表皮が主に変化する症例もあれば、真皮が主に変化する症例もあります。この点で、病変は真皮性、真皮・表皮混合性、表皮性の3種類に区別されます。
真皮型では、真皮への様々な強度の浸潤が観察され、時には真皮のほぼ全層を占めることもあります。浸潤はリンパ球、好中球、好酸球、顆粒球で構成されています。真皮乳頭層の顕著な浮腫により、表皮と基底膜で覆われた水疱が形成されることがあります。
真皮表皮型は、血管周囲だけでなく真皮表皮境界付近にも単核浸潤が認められることを特徴とする。基底細胞には水腫様ジストロフィーが、有棘細胞には壊死性変化が認められる。一部の領域では、浸潤細胞が表皮を貫通し、海綿状血管腫の結果として表皮内小胞を形成することがある。基底細胞の水腫様ジストロフィーと真皮乳頭層の顕著な浮腫が組み合わさると、表皮下小胞の形成につながる可能性がある。この型では、赤血球の血管外漏出がしばしば認められる。
表皮型では、真皮、主に表層血管周囲に弱い浸潤が認められるのみです。初期段階でも、表皮には壊死現象を示す上皮細胞群が存在し、その後溶解し、均一な固形塊へと融合し、分離して表皮下水疱を形成します。この病態は、中毒性表皮壊死融解症(ライエル症候群)の病態に類似しています。表皮の表層部に壊死性変化が認められる場合もあり、浮腫とともに角質下水疱の形成を招き、その後、表皮上部の拒絶反応を引き起こします。このような症例では、滲出性多形紅斑と疱疹状皮膚炎および水疱性類天疱瘡との鑑別が困難です。
多形滲出性紅斑の組織発生。疾患発症の根本的なメカニズムは、おそらく免疫である。直接免疫蛍光顕微鏡検査では、患者の細胞間循環抗体の力価が高いことが明らかになったが、罹患組織の直接免疫蛍光顕微鏡検査の結果は陰性であった。これらの抗体は、天疱瘡の抗体とは異なり、補体結合能を持つ。科学者たちは、細胞性免疫応答を示すリンフォカイン、マクロファージ因子の増加を発見した。真皮の細胞浸潤では、主にヘルパーTリンパ球(CD4+)が検出され、表皮では主に細胞傷害性Tリンパ球(CD8+)が検出される。免疫複合体も病態に関与しており、主に皮膚の血管壁の損傷として現れる。そのため、遅延型過敏反応(IV型)と免疫複合体アレルギー反応(III型)を含む複合免疫反応が発生すると考えられています。この疾患とHLA-DQB1抗原との関連が明らかになっています。
症状 滲出性多形紅斑
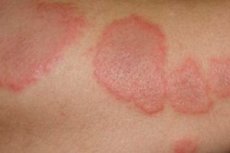
臨床的には、小さな紅斑性浮腫斑、斑状丘疹状発疹が出現し、周辺部が明るく、中心部がチアノーゼのため、二重輪郭の要素が形成されます。リング状、花飾り状の図形、小胞、場合によっては透明または出血性の内容物を含む水疱、疣贅が現れることがあります。好発部位は伸側、特に上肢です。発疹は粘膜に現れることが多く、これは滲出性多形紅斑の水疱性型でより典型的です。この疾患の水疱性型の最も重篤な臨床的変化はスティーブンス・ジョンソン症候群であり、高熱、関節痛を伴います。心筋ジストロフィーや他の内臓損傷(肝炎、気管支炎など)の兆候が見られる場合があります。特に春と秋には、多形紅斑が再発する傾向が顕著です。
臨床診療において、多形滲出性紅斑は特発性(古典的)と症候性の2つの病型に区別されます。特発性の場合、病因を特定することは通常不可能です。症候性の場合、発疹を引き起こす特定の因子が判明しています。
特発性(古典的)型は通常、前駆症状(倦怠感、頭痛、発熱)から始まります。2~3日後、対称性に限られた点状、または円形または楕円形で、大きさは3~15mm、ピンクがかった赤色または鮮やかな赤色の扁平化した浮腫性丘疹が急激に出現し、周辺部に向かって大きくなります。周辺の隆起はチアノーゼ色を呈し、中心部は陥没します。個々の発疹の中心部には、全く同じ発達周期を持つ新しい丘疹要素が形成されます。丘疹要素の表面、または変化のない皮膚には、様々な大きさの小水疱、漿液性または出血性の内容物を含む小水疱が出現し、狭い炎症性の縁(「鳥の眼症状」)に囲まれます。しばらくすると水疱は治まり、縁はチアノーゼ色になります。このような部分には、同心円状の模様、すなわち虹彩ヘルペスが形成されます。厚い皮が剥がれて浸食が生じ、すぐに汚れた血まみれの瘡蓋で覆われてしまいます。
要素の好ましい位置は上肢の伸筋表面、主に前腕と手ですが、顔、首、すね、足の裏など他の領域に位置する場合もあります。
粘膜と唇の病変は、患者の約30%に発生します。最初は腫れと充血が起こり、1~2日後に水疱または気泡が現れます。それらはすぐに破れ、出血を伴う鮮やかな赤色のびらんが現れ、縁にはタイヤの残骸がぶら下がっています。唇は腫れ、赤い縁は血と汚れの混じったかさぶたで覆われ、程度の差はあれ深い亀裂が生じます。激しい痛みのため、食事が非常に困難になることがあります。ほとんどの場合、経過は良好で、通常は15~20日で跡形もなく消えますが、まれに発疹の部分にわずかな色素沈着がしばらく残ることがあります。この過程がスティーブンス・ジョンソン症候群に移行することもあります。特発性型は、季節性(春と秋)と再発が特徴です。
症状型では、古典的な滲出性紅斑に類似した発疹が現れます。古典的な型とは異なり、特定の物質の摂取に伴って発症し、季節性はなく、発症範囲はより広範囲にわたります。さらに、顔面や体の皮膚にも同様の症状が現れ、チアノーゼ性の発疹はそれほど顕著ではなく、リング状や虹彩状の発疹などは見られない場合もあります。
薬剤性多形滲出性紅斑は、そのほとんどが固定性です。形態学的には水疱が優勢で、特に口腔内や性器に限局する場合は顕著です。
発疹の臨床像に応じて、滲出性紅斑には斑状、丘疹状、斑状丘疹状、小胞状、水疱状、または小胞水疱状の形態があります。
何を調べる必要がありますか?
どのように調べる?
どのようなテストが必要ですか?
差動診断
鑑別診断には、固定スルファニルアミド紅斑、播種性エリテマトーデス、結節性紅斑、水疱性類天疱瘡、天疱瘡、蕁麻疹、アレルギー性血管炎などがあります。



 [
[