疫学
小児のパイエルエクタジアは通常二次的です。つまり、障害は、尿の停滞と逆流を引き起こす併用病理学的プロセスの結果として発生します。この問題は、生まれたばかりの赤ちゃんや幼児で最も頻繁に検出されます。
統計によると、少年は少女よりも鼓膜ectに苦しむ可能性が約6倍高い。
第10改訂の国際疾患の分類による病気のコードはQ62です。病理学の他の可能な名前:カリコピエロエクタジア、ハイドロカリコシ症、calycoectasia、pyelocolicoectasia。
出生前の超音波診断によると、小児の腎ectの有病率は、1000人あたり2.5症例です。出生前に検出されたパイエルエクタジアのあるすべての新生児は、動的に監視されています。検出された泌尿器科の病理の中で、閉塞性尿路が主に発見されています。
ほとんどの状況では、病気の小児科コースが好ましいです。子供の約4分の1で、問題は最初の超音波の時までに解決します。別の四半期では、問題は人生の最初の年にそれ自体で消えます。症例の約8%で外科的矯正が必要です。 [3]
原因 子供の腎盂拡張症
医師は、小児のパイエロエクタジアの発達を伴う可能性のあるさまざまな原因について話します。拡大の出現における最初で主な要因が、小葉における尿液の停滞とその流出の問題であることを考慮した場合、病理学の原因はそのような病気と状態になる可能性があります。
- 尿管甲状腺系システムの解剖学的欠陥;
- 尿管への過度の圧力 - たとえば、腫瘍、拡大した内臓または血管の結果として。
- 筋肉の弱体化;
- 奇形またはねじれた尿管;
- まれな尿の衝動;
- 外傷性腎臓損傷;
- 感染性炎症性疾患(腎炎および腎lone腎炎)、自己免疫プロセス(糸球体腎炎)。
子どもの腎ectは、子宮内段階で検出されることがあります。このような障害は、妊娠中のさまざまな病理や中毒によって誘発されることがあります。したがって、胎児の遺伝性腎elo症は、妊娠16〜20週間という早い時期に超音波で検出できます。
年長の小児のパイエルエクタジアは、泌尿生殖器装置に影響を与える炎症性プロセスの結果として形成されます。たとえば、粘液または精製型のプラグでタンポンした場合、壊死した組織の粒子。子供が尿路症に苦しんでいる場合、尿管は砂や石でブロックされる可能性があります。
乳児には、神経因性膀胱と呼ばれる状態がある場合があり、尿臓器の一定の痙性圧縮があります。
専門家は、尿が膀胱から腎臓まで後方に突進する場合、小児のパイエルエクタジアの最も一般的な根本原因は尿中逆流の作成であることに注意してください。通常の尿系には、流体の逆流を防ぐバルブシステムが含まれます。何らかの理由でバルブシステムが機能しない場合、膀胱の収縮活動の背景に対する尿は、尿管に沿って下降するのではなく、上に向けられます。このような違反は、vesico-ureteral(vesico-ureteral)逆流と呼ばれます。これは、主に尿管尿管接合部の発達における先天性欠陥によって引き起こされます。壁内管の不適切な発達により、バルブシステムは完全には機能しません。その結果、尿が反対方向に投げられます。 vesico-ureteral逆流は、尿路の感染性合併症とその頻繁な再発の発生に危険です。 [4]
危険因子
腎臓は、安定した内部環境を維持する上で重要な役割を果たす臓器です。胎児の子宮内発達中、腎臓は早くも3〜4週間で仕事を開始し、尿の排泄は9週目から認められます。世界に子供が出現した直後、尿系は身体からの代謝産物の排泄の主なメカニズムになります。同時に、尿系の発達における欠陥の割合は、子供のすべての先天異常の最大50%です。
腎臓を通して、血液は一日中繰り返し汲み上げられます。臓器は、身体からの代謝物、毒素、外来成分の除去、水電解質と酸のバランス、ならびに免疫に積極的に関与しています。
小児のパイエルエクタジアは、先天性、遺伝性、または後天性である可能性があります。
妊娠中の女性の健康には、受胎の瞬間から特別な注意を払う必要があります。将来的に不適切に形成された尿系は、腎機能の違反と病理学的プロセスの開始を伴います。尿装置の発達障害は、多くの場合、新生児の期間中、および乳児期、幼稚園、学齢期に発生します。これは、さまざまな損傷要因の影響に関連しています。
小児におけるパイエルエクタジアの発達は、さまざまなウイルス性病理に関連している可能性があります。そのような病気をタイムリーな予防接種を行い、検出し、治療することが重要です。 [5]
近年、不利な環境要因、重金属への曝露、放射性核種、化学物質によって引き起こされる腎問題の数が増加しています。生態学的に汚染された地域に住んでいる子どもたちは、予防コースを受講する必要があります。特に、飲酒体制を増やし、食事に植物食品を追加し、さらにビタミンと抗酸化物質(小児科医が推奨)を摂取する必要があります。
免疫が弱い子供の存在は、そのような状態はしばしば尿装置の疾患を含むさまざまな病理学的プロセスの出現を引き起こすため、適切な治療を示唆しています。
パイエルエクタジアのほとんどの症例は、アルコールまたは薬物を使用する親に生まれた子供に見られます。 [6]
病因
小児の先天性脂肪症は、遺伝的起源を持っているか、妊娠中の母体の体と胎児に不利な影響のために現れる。
腎骨盤腔は、腎caly菌から尿液を保存する空洞です。骨盤から、尿は尿管に流れ、次に膀胱に流れます。
パイエロエクタジスの発症における最も重要な要因は、腎骨盤からの不適切な尿流、または尿の後方流量 - 尿管骨盤逆流です。尿系が健康である場合、この逆流は、尿管が膀胱に入る領域に存在するバルブによって防止されます。逆流のある人では、バルブシステムの誤動作:膀胱が収縮する場合、尿中液は下向きではなく、腎臓に向かって上向きに向けられます。
多くの場合、尿の通常の流れは、尿管が骨盤に結合する領域、または尿管が膀胱に入る領域で尿路または尿管の狭窄によって妨げられます。問題は、尿管の異常または未発達、または隣接する構造または腫瘍による尿管の外部圧縮に関連している可能性があります。一部の子供では、違反は尿管への骨盤の移行ゾーンにバルブの形成によって引き起こされます - 私たちはいわゆる高尿管出口について話しています。膀胱の異常な神経神経支配(神経因性膀胱)または尿道中の弁の異常に起因する非常に高い尿道圧も、腎骨盤からの尿の流れに影響を与える可能性があります。
小児のパイエルエクタジアは、尿系の不利な状態の指標です。尿の流れの問題は悪化し、腎構造の圧縮と萎縮を引き起こし、臓器機能の劣化を引き起こす可能性があります。さらに、この障害はしばしば腎lone腎炎の発症に関連している - 腎臓の炎症プロセスであり、腎臓の状態を大幅に悪化させ、しばしば腎硬化症の形成につながります。 [7]
症状 子供の腎盂拡張症
多くの子供では、日常的な超音波検査中にパイエルエクタジアが誤って検出されます。障害の軽度のコースでは、最初の兆候は出生後数ヶ月または数年後にさえ観察されますが、多くの場合、問題はそれ自体で消えますが、症状はそれ自体を知らない。
年齢に関係なく、骨盤の顕著な拡大には、これらの症状が伴う場合があります。
- 腎臓の拡大と関連する目に見える腹部拡大;
- 痛みを伴う尿の出力を含む尿障害。
- 陽性のPasternatskyの症状(腎臓投射の領域を叩くときの痛みの出現);
- 炎症の兆候(実験室で検出);
- 慢性腎不全の初期症状(無関心、一般的な衰弱、渇き、口の悪い味、記憶障害、睡眠障害、吐き気など)。
子供には左、右腎臓の腎ectがありますが、これは実際には全体的な臨床像には反映されていません。症状における重要な役割は、病理学的プロセスの強度と拡大の大きさのみ、および併用疾患と合併症の存在のみを果たします。たとえば、尿路症(腎coli痛、腰痛)、腎臓の腫瘍プロセス(腰痛、尿中の血液など)、慢性炎症プロセス(中毒、尿の濁度など)の絵に結合することができます。
子供の左腎臓の腎ectは、右よりもはいくらか一般的ではありません。これは、尿排出装置の解剖学的生理学的特徴によるものです。
骨盤拡張が感染すると、症状は激しく鮮明になります。
- 温度は38〜40°Cに上昇します。
- あなたは悪寒になります。
- 頭痛、めまいの可能性。
- 吐き気が現れ、時には嘔吐のポイントまで(その後の救済なし)。
- 食欲不振;
- 衰弱、やる気のない疲労、壊れた。
疾患が急速に進行すると、医師は水腎症を診断し、骨盤とlyの両方の同時拡大とともに、腎不全を発症する可能性は大幅に増加します。
成人と子供の骨盤管の病理学的拡大の主な違いは、年齢未満の小児の腎ect骨症はしばしば微妙で無症候性であることです。この場合、成人の麻痺については、ほとんどの場合、他の腎疾患とのつながりがあります。これは、より深刻な経過と合併症の発症により疾患の絶え間ない進行を引き起こします。 [8]
小児における腎ectの基準
パイロエクタジアは、多くの基準に従って分類されています。
- 配布と場所。
- 重大度;
- 外観の時間;
- 付随する病理の存在。
パイロエクタジアの分布により、このようなタイプの違反を区別できます。
- 左側の腎臓の拡張収集システム。
- 右腎骨盤の拡張;
- 両側腎ect。
発生の時期に応じて、先天性および後天性のパイエロエクタジアは際立っています。
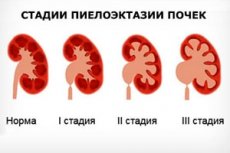
小児のパイエロエクタジアの程度に従って分類があります。
- 軽度の拡張度(包括的7 mmまで、症状なし、腎機能は損なわれていません);
- 子どもの中程度の麻痺(最大10 mmの拡張、症候学が弱い、付随する病理学的状態が存在する)。
- 重度のパイエルエクタジア(拡張が顕著であり、尿機能障害が観察されます)。
小葉を10 mm以上拡張すると、水腎症を発症するとよく言われます。
小児の軽度のスリット麻痺には、泌尿器科医または腎科医による定期的な監視が必要であり、中程度または重度の程度で、重度の合併症の発症を防ぐために薬剤は必然的に処方されます。
子供には片側性(左または右の腎臓)と両側腎elo骨症があります(両方の腎臓に影響を与えます)。進行するにつれて、コースには軽度、中程度、重度のバリエーションがあります。 [9]
合併症とその結果
年齢に関係なく、小児のパイエルエクタジアは、他の腎病理や泌尿生殖器球全体の障害を引き起こす可能性があります。小葉の混雑は、次の合併症の発生につながる可能性があります。
- Megauroter-膀胱の圧力の増加による尿管の異常な拡張。
- 尿管 - 膀胱のレベルでの尿管開口部の狭窄。
- 水腎症 - 実質のさらなる萎縮性変化を伴う腎骨盤の拡大の増加。
- 尿道外部 - 尿流の慢性障害による尿道の病理学的変化。
- ミクロリチア症 - ミクロリスの蓄積 - 結晶、腎臓の塩堆積物のcon岩;
- 慢性腎lone腎炎は腎臓の炎症性疾患であり、尿細管系の損傷を伴います。
- Vesico-ureteral逆流 - 尿の逆流。
これらの病理学的プロセスは、すでに腎機能障害を抑制し、慢性腎不全の発症につながることがよくあります。積極的な炎症反応とともに、尿液中の感染症の存在は、体内の感染因子の拡散に寄与し、敗血症プロセスまでの急性型の合併症です。
それは理解する必要があります:子供のパイエロエクタジアのすべての症例が深刻な合併症になるわけではありません。多くの場合、骨盤拡張はしばらくするとそれ自体で正規化されます。
不利な結果の確率は、骨盤の構造の負の変化、観察中に追加の病理学的症状が現れると、不利な結果の確率が大幅に増加します。パイロエクタジアのすべての子供は、腎臓専門医または泌尿器科医に登録されるべきです。 [10]
診断 子供の腎盂拡張症
子供の腎ectが鋭く発現しておらず、無症候性である場合、診断で決定因子である超音波研究を体系的に実行するだけで十分です。
感染性炎症プロセスが結合する場合、または拡大の程度が増加する場合、次のような放射線研究を含む完全な機器診断が実施されます。
- 膀胱造影;
- 静脈内(排泄物)泌尿器誌;
- 放射性同位体腎研究。
これらの手順は、診断を決定し、異常な尿流の程度と根本原因を明確にし、この状況治療測定で正しいものを処方するのに役立ちます。
子どもの腎elo骨症のエコー兆候は、腎臓骨盤の拡大です。
- 31-32週間の胎児 - 骨盤腔は4〜5 mmを超えてはなりません。
- 33-35週間の胎児 - 6 mm以下の拡張。
- 35-37週間の胎児 - 空洞は6.5〜7 mm以下です。
- 新生児 - 最大7 mm。
- 生後1〜12ヶ月 - 最大7 mm。
- 1歳以上の子供-7-10 mm。
これらの規範は普遍的に受け入れられておらず、異なる著者によると異なる可能性があるため、数字のみによって導かれないでください。すべての子供は異なっており、腎臓でさえサイズが異なる場合があります。
軽度の形態のパイエロエクタジアでのテストには、多くの場合、標準から逸脱しません。より複雑な症例では、尿検査により、白血球尿、タンパク尿、細菌尿 - 炎症反応の兆候が明らかになりました。尿路症および代謝性腎症の場合、尿中の塩の沈殿によって特徴付けられます。
両側性腎elo骨症では、医師はクレアチニンと尿素の血液検査を推奨する場合があります。これらのパラメーターのレベルの上昇は、腎不全の発症を示しています。
細菌尿が存在する場合、生体材料は微生物叢を特定し、抗生物質に対する感受性を決定するために採用されます。
微小診断は、生理学的診断と病理学的形態のパイエロエクタジアの間で行われます。この状況では、医師の主な課題は、拡大の根本的な原因を決定することです。
連絡先
処理 子供の腎盂拡張症
この病理学のすべての場合には、治療措置が処方されません。たとえば、生理学的腎腎ectは通常、生後約7ヶ月後にそれ自体で消えます。肯定的なダイナミクスと症状の着実な欠如と悪化により、専門家による制御と監督のみが必要です。さらに、多くの場合、1年半までに、この障害は完全に自己修正されており、子供の積極的な成長に関連しています。
軽度のパイエロエクタジアには、緊急治療測定を使用せずに、体系的な動的観察が必要です。他のすべての場合において、保守的および外科的介入の両方を処方することが可能です。小児におけるパイエロエクタジアの治療のスキームは、次のような点に依存するため、常に個別です。
- 病理学の根本原因。
- そのコースの重症度、症状の存在と腎機能障害の兆候。
- 併存疾患;
- 子供の年齢。
ほとんどの場合、保守的な治療にはそのような薬の処方が含まれます。
- 利尿薬;
- 抗菌剤;
- 抗炎症薬;
- 循環活性化因子;
- 免疫調節因子;
- リトリティクス;
- 鎮痛剤;
- マルチビタミン。
食事の変化は必須です。低タンパクと塩のない食事をお勧めします。
手術には、骨盤のサイズの修正が含まれます。重度の病理学の場合にのみ、乳児に対してはめったに行われません。そのような介入の実践は可能です:
- 腎機能を回復するための緩和的介入(エピシュストロミー、腎ostomy、尿管カテーテルゼットなど);
- 骨盤のようなプラスティ;
- 骨盤、尿管などからの石やその他の障害物の除去。
- 部分的な腎臓切除;
- 腎摘出術(臓器の不可逆的な変化とその機能の完全な喪失が検出された場合)。
外科的方法は、ほとんどの場合、腹腔鏡検査の使用、または全身麻酔下での経尿道的手術の使用を伴います。 [11]
防止
小児には腎ectの特定の予防はありません。しかし、妊娠の段階でこの障害を発症するリスクを減らすことができます。妊娠中の母親は、不利な要因の影響を避け、一般的な健康状態を制御する必要があります。医師は、次の特に重要な推奨事項を強調しています。
- 子供を計画して運ぶ期間中に女性の栄養を改善して、ビタミンと微量栄養素の適切な摂取を確保します(ヨウ素と葉酸の十分な摂取に特別な注意が払われます)。
- アルコールおよびタバコ製品への曝露を排除します。
- 農薬、重金属、特定の薬物などを含む催奇形性物質の効果を排除します。
- 体性健康指標を改善します(体重を正常化し、血糖値をコントロールし、妊娠糖尿病を防ぐための措置を講じます)。
- 子宮内感染症の発症を防ぐ。
- 医師を定期的に訪問し、自分の健康と妊娠のコースを監視してください。
妊婦の体に適切な量のビタミンAを提供することが重要です。これは、遺伝子転写に影響を与える脂肪可溶性成長因子です。ビタミンAは、骨格系の形成に参加し、皮膚上皮と眼粘膜組織の細胞をサポートし、呼吸、尿、消化器装置の正常な状態と機能を保証します。胚は独立してレチノールを生成することができないため、母親からのビタミンの摂取は非常に必要です。ちなみに、エチルアルコールは、胚の形成中にレチナルデヒドデヒドロゲナーゼをブロックし、したがってさまざまな胚構造に損傷を与え、奇形を引き起こします。
進行性レチノール欠乏症は、胚性後脳の用量依存の収縮、喉頭の未発達、重度の運動失調と失明、および先天性腎臓の異常を伴います。
ただし、欠陥だけでなく、過剰なビタミンAも胎児にとって危険です。したがって、医師との事前の協議なしに、自己治療と自己栄養軸に従事しないことが重要です。
小児科医は、これらの予防のハイライトに注意してください。
- 胎児の腎臓の状態の早期診断。
- 感染性病理のタイムリーな治療;
- ウイルス疾患のある人との接触を避ける。
- 低体温の予防;
- 遺伝性腎臓病の悪化した歴史を持つ子供の特別な健康監視;
- 食事、飲酒、身体活動の適切な組織。
- 正しい栄養上の優先順位にある子供の教育(野菜食品の優位性、低塩、不健康な食品の除外);
- タイムリーなワクチン予防。
予測
障害の結果は骨盤拡張の原因、他の疾患や合併症の存在、症候学の存在または欠如など、多くの要因に依存するため、小児の腎ectの予後は明確ではありません。
持続的な腎機能障害がある場合、子供は適切な療法を処方されます。慢性腎不全が発生した場合、治療はより複雑になり、長期的な複雑な治療コースが処方されます。腎不全の末端段階では、外科的支援が必要になる場合があります。
重度のパイエルエクタジアの子供が治療されない場合、慢性腎不全がしばしば発生します。
一般に、小児のパイエルエクタジアには、ほとんどの場合、好ましいコースがあります。拡大は徐々に消え、臓器の機能は苦しみません。しかし、子供の頃には成長のいくつかの積極的な段階があることを理解することが重要です。これは6か月、6年、思春期です。これらの期間中、パイエルエクタジアは再発することができますが、通常、これが起こった場合、比較的穏やかな形でこれを再発することができます。したがって、子供、障害に対処した人でさえ、定期的に検査する必要があります。


