記事の医療専門家
新しい出版物
疫学
地球上の成人の約5人に1人が過敏性膀胱症候群に苦しんでいます。この疾患は女性に比較的多く見られます。例えば、統計によると、旧ソ連圏では女性の16%がこの疾患に罹患しています。
この症候群の患者の主な年齢は40歳以上です。男性は50~60歳以降に発症する可能性が高くなります。
過敏性膀胱症候群の検出頻度は、糖尿病やうつ病の発生頻度とほぼ同等です。これらの疾患はいずれもほぼ同じ頻度で発症します。しかし、この症候群の特徴は、最も先進的な国でさえ、最大70%の患者が医療機関を受診しないために適切な治療を受けていないことです。多くの患者は、生活リズムを変えて適応することを好み、生活の質を著しく低下させます。
- 長い旅行や散歩が問題になる。
- 夜間の休息の質が低下する。
- 患者は非社会的になり、労働能力が低下します。
医療従事者たちは、この問題に対する人々の認識の低さに不満を抱いています。結局のところ、この病気は治癒可能であり、患者はトイレへの「執着」に伴う多くの生活上の困難から解放されるのです。
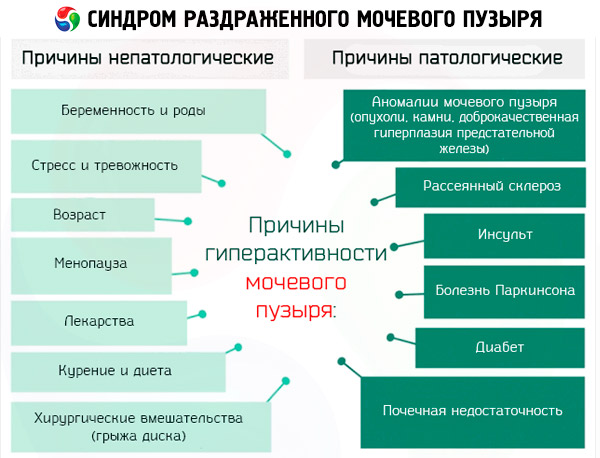
原因 過敏性膀胱症候群
- 神経性原因:中枢神経系および末梢神経系に影響を及ぼす疾患および障害(脳血管障害、パーキンソン病、老人性痴呆症、多発性硬化症、骨軟骨症、脊柱の外傷、脊椎手術後の合併症、脊椎関節症、脊椎ヘルニア、脊髄髄膜瘤)。
- 非神経性の原因:
- 膀胱下閉塞症(前立腺腺腫、尿道狭窄)。この病態により、膀胱筋層が肥大します。その結果、筋組織のエネルギー消費量が増加し、同時に血液循環の質が低下し、酸素不足が生じます。そして脱神経が起こり、神経細胞が死滅します。
- 加齢に伴う変化。加齢に伴い、組織の再生能力が低下し、血液供給が阻害され、尿路上皮に萎縮が生じ、神経支配が低下します。
- 膀胱尿道領域の解剖学的特徴。
- 感覚障害。これらの障害は、感覚神経線維からのペプチド(特に尿中タキキニン)の分泌増加によって生じ、膀胱神経構造の伝導性と興奮性が高まることで生じます。また、膀胱内萎縮過程、急性または長期のエストロゲン欠乏を背景に、同様の障害が発生することもあります。
さらに、特発性過敏性膀胱症候群というものがあります。これは原因を特定できない病態を指します。
 [ 10 ]
[ 10 ]
危険因子
過敏性膀胱症候群の発症に寄与する要因としては、次のようなものが考えられます。
- 老齢(女性の場合は40歳以降、男性の場合は50~60歳以降)
- 過敏性腸症候群の存在;
- 頻繁なうつ状態;
- 感情の不安定さ、ストレスに対する抵抗力の欠如、神経系の慢性的な過度の緊張。
- 泌尿生殖器系の慢性炎症疾患。
専門家によると、女性が過敏性膀胱症候群を発症しやすいのは、脳内のセロトニン濃度が比較的低いことが原因です。この濃度はホルモンレベルの変化とともに低下するため、女性は多くの病態に対して実質的に無防備な状態になります。
高齢者は、加齢とともに尿路筋層の弾力性が低下するため、過敏性膀胱症候群を発症しやすい傾向があります。筋構造の萎縮により、正常な排尿機構を担う神経も損傷を受けます。さらに、筋細胞の段階的な反応が活性化され、筋の神経支配障害が起こります。
神経性過敏性膀胱症候群は、男女ともに同程度に発症する可能性があります。神経性過敏性膀胱症候群の発症要因は、脊髄から高次神経中枢への神経インパルスの伝達を担う伝導路の損傷です。伝導路の障害により、膀胱がわずかに充満した状態でも、排尿のための信号が誤って(歪んで)伝達されます。これは、脳腫瘍、重度の動脈硬化性変化、パーキンソン病、脳および脊髄の外傷性および出血性病変によって起こります。
病因
過敏性膀胱症候群は、尿意切迫感(突然の、抑えることが難しい尿意切迫感)を特徴とする臨床症状群です。尿の排泄量は、日中だけでなく夜間にも増加します。
現在、過敏性膀胱症候群の最も正確な発症メカニズムは、特定の誘発因子がMコリン作動性受容体の数を減少させること(いわゆる脱神経説)であると考えられています。不十分な神経調節に対する反応として、膀胱平滑筋線維の細胞構造に持続的な変化が起こり、隣接する細胞間に密接な結合が形成されます(筋原性説)。その結果、膀胱筋層における神経インパルス伝導が急激に増加します。平滑筋構造は自発的な活動性を持つため、特定の細胞群の自発的な(または弱い刺激によって引き起こされる)収縮活動が発生します。収縮は筋層全体に広がり、持続的な排尿衝動が発生します。
神経支配除去のプロセスは、過敏性膀胱症候群のすべてのタイプに共通する特徴であることに注意することが重要です。
症状 過敏性膀胱症候群
過敏性膀胱症候群(IBS)は、尿道筋の筋力低下と尿道筋の収縮亢進が認められる場合に診断されます。この症候群は、尿失禁を背景にして発見されることが多いです。病理学的症状は、その根本原因や膀胱の構造的損傷によって異なります。これを考慮して、以下のタイプに分類されます。
- 痙性型は、脊髄機能障害のある患者に発症し、頻尿(ただし少量)で、自発的な排尿を呈します。患者は膀胱が空になったことを感じず、常に満杯であるように感じます。その他の症状としては、周期的な血圧上昇、頭痛、四肢の筋肉のけいれんなどが挙げられます。
- 弛緩型過敏性膀胱症候群は、膀胱に尿が溜まった場合に尿失禁を呈する特徴があります。同時に、肛門括約筋の緊張が低下します。
- 尿道中枢(橋に位置する)より上の領域が影響を受けると、患者は排尿の頻度が非常に高くなり、筋層のけいれんにより排尿時の痛みや問題、および切迫性尿失禁(周期的な尿漏れ)を経験します。
- 仙骨上部が影響を受けると、一般的な脳障害に該当する症状が現れ、緊急尿失禁、会陰部および下腹部の痛みが観察されます。
過敏性膀胱症候群の初期症状の出現は、患者によって若干異なる場合があります。主に症状の強さや頻度などが異なります。初期症状は、症候群の発症につながった最初の要因や、病状の進行段階によって異なります。しかし、多くの患者で一般的な症状は共通しています。
- 排尿のために頻繁にトイレに行く(夜間も含め、1日に10回以上)。
- 排尿のコントロールが不十分 – 軽い運動、咳、くしゃみなどで尿が漏れることがあります。
- 排尿開始困難 - 膀胱がいっぱいになった感覚があるにもかかわらず、患者は排尿を「開始」することができません。
- 尿の流れが周期的に中断され、尿の流れが弱まったり強くなったりすること。
- 排尿時および安静時の両方で、不快感、または痛みを感じることがあります。
典型的な症状としては、患者の行動の変化が挙げられます。患者はイライラしやすく、興奮しやすく、いらいらしやすくなります。これは次のように説明できます。トイレの個室に囚われ、排尿のコントロールを失ってしまうかもしれないという思いに常に囚われている状態です。その結果、社会生活に支障が生じ、他者とのコミュニケーションが阻害され、仕事能力が低下します。
女性における過敏性膀胱症候群
女性における過敏性膀胱症候群の発症には、実に多くの原因があります。この問題は出産経験のある女性に最も多く見られることが証明されています(ある統計によると、女性の3人に1人がこの症候群に苦しんでいる可能性があります)。また、病歴において2回以上の帝王切開、または2回以上の生理的分娩を経験した患者は、この症候群を発症するリスクが高くなります。
多くの専門家は、出産回数ではなく、出産の経過が根本的な役割を果たすと考えています。例えば、出産時に骨盤底筋群が断裂したり、鉗子やその他の分娩処置が用いられたりした場合、女性の筋線維が瘢痕組織に置き換わる可能性が高くなります。
エストロゲンの欠乏が過敏性膀胱症候群の発症メカニズムに一定の役割を果たしていることは疑いようがありません。この症候群の発症は、多くの場合、更年期の始まりと重なります。女性における病状の発症の他の原因としては、骨盤内臓器への外科的介入、過体重、糖尿病、頻繁または重度のストレスなどが挙げられます。
 [ 19 ], [ 20 ], [ 21 ], [ 22 ]
[ 19 ], [ 20 ], [ 21 ], [ 22 ]
男性の過敏性膀胱症候群
医師たちは長い間、男性の頻尿は泌尿器系の病状(例えば、炎症、膀胱結石、前立腺疾患など)のみに起因すると考えていました。尿検査や機器による診断で異常が見つからない場合、「膀胱痛」または「尿道症状複合体」という条件付き診断が下されていました。
現在では、より正確な診断名として過敏性膀胱症候群が存在します。この症候群は、泌尿器疾患だけでなく、神経疾患、あるいは原因不明(特発性)によって引き起こされる場合もあります。
統計によると、男性におけるこの症候群の基本的な原因は、膀胱の筋層の加齢による変化、膀胱、前立腺、尿道の炎症性疾患です。
小児の過敏性膀胱症候群
小児における過敏性膀胱症候群の発症は、主にさまざまな神経障害に関連しており、膀胱に尿をためて排尿する際の排尿筋または外尿道括約筋の活動に対する制御が弱まる可能性があります。
小児の過敏性膀胱は、先天異常、外傷、腫瘍、脊柱に影響を与える炎症過程などによる中枢神経系の器質的損傷が原因で発生することがあります。例えば、出生時の外傷、脳性麻痺、脊髄ヘルニア、仙骨や尾骨の発達障害などが挙げられます。過敏性膀胱症候群の発症には、脊髄上部および脊髄の神経中枢と膀胱の不完全または完全な分岐が伴う必要があります。
この症候群は女児に多く診断されます。これは、排尿筋受容体機構の感受性に影響を与えるエストロゲン飽和度の上昇によって説明できます。
診断 過敏性膀胱症候群
診断は、患者の訴え、生活歴、そして病状の調査から始まります。医師は、排尿の頻度と状態を記した3~4日間の特別な日記を患者に記入するよう依頼することがあります。患者が事前に注意し、初回診察時に日記を持参して来院されることをお勧めします。
このような日記には何を記録すべきでしょうか:
- 患者が尿意を感じてトイレに行った時間。
- 1回に排泄される尿のおおよその量。
- 失禁(または漏れ)の頻度と回数。
- 泌尿器パッドを使用する場合 - その量
- 1 日に消費される液体の量(あらゆる形態)。
患者を診察する際、医師は必ず神経疾患、泌尿器系疾患、婦人科疾患、糖尿病の有無について尋ねます。女性の場合は、出産回数や出産の特徴、会陰筋に影響を与える手術歴に関する情報も必要です。
医師はその後、膣の検査と咳の検査を指示することがあります。その後、いくつかの追加検査と機器による診断が行われます。
- 一般的な血液検査と尿検査。主な検査は、尿の物理的・化学的特性の評価、尿沈渣の顕微鏡検査、細菌および真菌性病原体の存在を確認するための培養検査、抗生物質に対する感受性の判定です。
- 機器診断:
- 尿路の超音波検査は、膀胱や腎臓を検査し、残留尿液の量を評価するのに役立ちます(この検査は、膀胱が満たされた状態と空の状態で 2 回実行されます)。
- 包括的な尿流動態診断には、尿流測定(排尿速度の測定)、膀胱測定(排尿筋の活動、膀胱の感受性とその拡張性の測定)、ビデオ尿流動態検査(下部尿路の重篤な機能障害の検出)が含まれます。
過敏性膀胱症候群の診断を明確にするために、一部の患者には神経科医や内分泌科医などの専門医による追加診察が勧められる場合があります。必要に応じて、CT(コンピューター断層撮影)やMRI(磁気共鳴画像)などの検査が行われます。医師は、詳細な診断が必要になることは比較的まれであると指摘しています。ほとんどの場合、過敏性膀胱症候群の診断には、患者への問診、排尿日誌の評価、超音波検査で十分です。
差動診断
鑑別診断は以下を除外するために行われます。
- 膀胱と尿道の発達異常;
- 尿路および生殖器系の感染性病変;
- 膀胱内の結石形成;
- 間質性膀胱炎;
- 前立腺の肥大または腫瘍;
- 尿道狭窄;
- 膀胱下垂;
- 末梢神経系および中枢神経系に影響を与える病状。
- 外傷など
連絡先
処理 過敏性膀胱症候群
過敏性膀胱症候群の根本的な原因を特定した後、医師は治療計画の選択を開始します。この治療は、痛みを伴う症状の緩和と病気の根本的な原因の除去の両方を目的としています。また、問題の心理的側面も考慮されます。
標準的な治療には通常、会陰部と骨盤の筋肉を強化する治療運動、理学療法、薬物療法が含まれます。
保存的治療は、抗コリン薬(臭化プロパンテリン、オキシブトリン、コハク酸ソリフェナシン、塩化トロスピウムなど)を使用して行われます。
他のグループの薬はあまり使用されません。これには以下の薬が含まれます。
- 選択的α-1アドレナリン遮断薬(タムスロシン)
- 抗うつ薬(アミトリプチリン)
- ホルモン薬(女性の場合はエストロゲン含有薬)
- バニロイド受容体遮断薬(カプサイシン)
- 筋弛緩剤、鎮痙剤、精神安定剤など
抗コリン薬は必須医薬品のリストに含まれることが多いです。
オキシブトリン |
症状の重症度に応じて、1日3回まで5mgを処方します。 |
塩化トロスピウム |
1日3回5~15mgの薬を処方 |
トルテロジン |
朝晩2mgを処方 |
ソリフェナシン |
1日5mgを1回服用する |
治療は通常2~4ヶ月と長期にわたりますが、定期的に薬剤を変更することもあります。
コリン作動薬による治療の副作用には、以下の症状が含まれる場合があります。
- 喉の渇き、粘膜の乾燥感;
- 心拍数の増加;
- 記憶障害、集中力の低下;
- 視覚障害;
- 排便困難。
ビタミン
過敏性膀胱症候群に対処するために特に必要なビタミンは何ですか?
- ビタミンAはニューロンを強化し、細胞の老化を遅らせます。レチノールは医薬品だけでなく、ニンジン、アプリコット、桃、卵黄にも十分な量が含まれています。
- ビタミンB1は、イライラを鎮め、神経系を調整し、ストレスによる悪影響を軽減します。このビタミンは、オートミール、そば、小麦、乳製品、海藻に含まれています。
- ビタミンB6は神経伝導を改善し、睡眠の質を向上させます。このビタミンはバナナ、ベイクドポテト、プルーン、オレンジに含まれています。
- ビタミンB12は高齢者の神経系の正常な機能を維持するのに役立ちます。シアノコバラミンは魚介類、肉、乳製品、卵に含まれています。
- ビタミンC – 免疫システムを強化し、感染症への抵抗力を高めます。アスコルビン酸は、柑橘類、メロン、キウイ、ピーマン、キャベツ、トマト、レタスの葉に含まれています。
- ビタミンDは体をサポートし、多くの病気(泌尿器系の病気を含む)から体を守ります。このビタミンの最良の供給源は太陽です。そのため、医師は1日少なくとも1時間、晴れた日に新鮮な空気の中を歩くことを推奨しています。
- ビタミンEは炎症や疲労を和らげます。トコフェロールは組織を強化し、筋層に弾力性を与えます。ナッツ、卵、植物油から摂取できます。
理学療法治療
特定の理学療法を用いることで、炎症を起こした膀胱に直接作用することが可能です。禁忌(例えば、腫瘍の進行)がない場合は、以下の処置が処方されます。
- 電気泳動 – 皮膚または粘膜への薬物の導入と組み合わせた直流電流の効果。
- 超音波照射は、超音波振動を利用して組織の圧縮と緩和を交互に起こし、再生プロセスを刺激する方法です。
- パラフィン療法は、加熱したパラフィンを使用する温熱療法の一種です。
- 亜鉛メッキは、低強度・低電圧の直流電流を使用することで、血液循環とリンパの流れを刺激し、鬱血を解消し、痛みを和らげます。
- 電気睡眠は、中枢神経系の機能を改善できる手順です。この方法は、弱い低周波電流インパルスが脳の領域に与える影響に基づいています。
- ガルバニックカラーは、頸部カラー領域の電気泳動の一種です。
患者が泌尿生殖器系の炎症プロセスと診断された場合、炎症の急性症状が緩和された後にのみ理学療法が行われます。
民間療法
- 蜂蜜は過敏性膀胱症候群に効果があり、頻尿の予防に効果があります。蜂蜜療法の基本は、就寝前と朝の空腹時に、本物の蜂蜜を小さじ1杯加えた温水100mlを飲むことです。重症の場合は、蜂蜜水を1日3回飲むことができます。治療は症状が緩和されるまで継続されます。
- 蜂蜜は、より複雑な薬にも加えることができます。例えば、カモミールの花、セントーリー、ミントの葉、イタドリ、セントジョーンズワート、白樺の葉を等量ずつ混ぜ合わせます。この混合物15gに熱湯200mlを注ぎ、蓋をして一晩置いておきます。1日4回、1回100mlを服用してください。服用前に蜂蜜小さじ1杯を加えてください。
- 骨盤底筋群を活性化し、尿道括約筋を強化する、シンプルながらも非常に効果的なエクササイズ(ケーゲル体操)を行ってください。以下は基本的なエクササイズです。
- 尿の流れを抑制する骨盤底筋を圧迫(緊張)し、5秒間その状態を保ち、その後10秒間休みます。
- 筋肉を10秒間緊張させ、10秒間休み、これを4回繰り返します。
- 筋肉を 30 秒間緊張させ、10 秒間休憩し、これを 2 回繰り返します。
- 説明した運動サイクルは 1 日に少なくとも 2 回繰り返されます。
排尿中に3~4回、排尿を中断してみることもお勧めします。試行するたびに、排尿を中断する時間を長くすることができます。過敏性膀胱症候群の目に見える効果は、4週間の定期的な運動を終えてから現れると考えられています。
ハーブ療法
過敏性膀胱症候群のハーブ家庭療法:
- ブラックベリーの葉、イタドリ、イモーテルの花、ノコギリソウ、セントジョーンズワートを同量ずつ混ぜ合わせます。10gの混合物に300mlの熱湯を注ぎ、2時間置いてから濾します。1回100mlを1日5回まで、食事の20分前に服用してください。就寝の約1~1時間半前に服用を中止してください。
- フェンネルシードの煎じ薬を作りましょう。大さじ1杯のシードを200mlの熱湯に注ぎ、2時間置きます。1日2回、食後に100mlずつ服用してください。
- 月桂樹の葉の煎じ液を作ります。中くらいの葉3枚に熱湯200mlを注ぎ、弱火で約10分間蒸らします。その後、火からおろし、さらに1時間蒸らします。1日3回、100mlずつ飲みます。最低でも1週間は服用してください。
- キンミズキ20gに熱湯200mlを注ぎ、1時間半ほど置きます。1日3回、食事の15分前に1/3カップを服用してください。温かい煎じ液に少量の蜂蜜を加えてもよいでしょう。
- タイム15gに熱湯150mlを注ぎ、弱火で水分が3分の1になるまで蒸らします。煎じ液5mlを1日3回、1.5~2ヶ月間服用してください。
ホメオパシー
ホメオパシー療法は、長年にわたり多くの疾患の治療に用いられてきました。過敏性膀胱症候群も例外ではありません。ホメオパシー療法は副作用がほとんどなく、アレルギー反応が出るのはごくまれなケースに限られます。
使用の安全性により、このような薬剤はあらゆる年齢の患者に対する複合治療に組み込むことができます。
- プルサティラは、軽い刺激による尿漏れや夜尿症に処方されます。
- セピア - 夜間頻尿に処方されます。
- Causticum – 患者の排尿プロセスのコントロールを改善するのに役立ちます。
- ラス トックスは、安静時に尿意が増し、身体活動時には尿意が最小限に抑えられる場合に処方されます。
- ブリオニアは、動きや歩行によって尿意が増すときに使用されます。
上記の薬はホメオパシー医師によって処方されます。医師は患者の体質やその他の特徴に基づいて各薬剤の投与量を決定します。治療期間も個別に決定されます。
外科的治療
近年、泌尿器科医は過敏性膀胱症候群のような問題に最大限の注意を払ってきました。症状の軽減だけでなく、病態の原因を取り除くことにも特に注意が払われています。
そうした初期の開発の一つは、尾骨部(膀胱の神経終末が位置する部位)に埋め込まれる特殊な神経刺激装置です。臨床試験では、この刺激装置の使用成功率は70%であることが示されています。
次のステップは、同様の、しかしより高度な方法でした。小さな電極を足首に挿入します。下肢に沿って電気刺激が起こり、膀胱の神経終末に作用します。この治療法も優れた効果を示しました。さらに、侵襲性が低いため、より優しい治療法であることが分かりました。
最近、イスラエルの泌尿器科婦人科医らが新たな治療法を発表しました。その本質は、尿道に隣接する結合組織を支える靭帯装置の修復にあります。この介入は、開腹手術または腹腔鏡手術によって行うことができます。この革新的な治療法は現在試験段階ですが、最初の結果ではすでに80%の有効性を示しています。
過敏性膀胱症候群を矯正するための最もよく知られている外科的治療法としては、以下のものがあります。
- 臓器の手術による神経遮断(排尿筋の収縮につながる刺激の供給を遮断する)
- 排尿筋切除術(過敏な筋層のサイズを縮小する手術)
- 強制的な収縮を和らげるために膀胱の一部を腸壁の一部に置き換える整形手術。
リストされている操作は特に複雑であり、厳密な指示に従ってのみまれに実行されます。
防止
過敏性膀胱症候群には特別な予防法はありません。しかし、専門家は排尿障害の発症を防ぐために取るべき対策をいくつか特定しています。
- ストレスの多い状況を事前に防ぎ、衝突を避け、感情をコントロールすることを学ぶことが重要です。医師は、神経衰弱が過敏性膀胱症候群の悪化を引き起こす可能性があると指摘しています。このような状況の進行を最小限に抑えることで、多くの問題を予防できます。過敏性膀胱症候群を経験した多くの人は、心理トレーニングや鎮静剤(例えばハーブ系精神安定剤)による治療によって症状を解消することができました。
- すでに同様の膀胱炎に悩まされている方は、泌尿器科医を受診し、原因を突き止め、適切な治療を受けることをお勧めします。早期治療により、多くの病気を最短時間で治すことができます。
- 追加の予防策としては、バランスの取れた食事、運動、健康的なライフスタイルなどが挙げられます。ケーゲル体操を定期的に実践することが推奨されます。これは特に女性患者にとって重要で、骨盤内臓器の筋肉系に生じる多くの問題を予防するのに役立ちます。
過敏性膀胱症候群を発症しやすい方は、食生活に特に注意する必要があります。病気の悪化を防ぐため、以下の食品を避けることをお勧めします。
- 柑橘類、パイナップル;
- チョコレート、ココア、コーヒー、濃い紅茶、緑茶。
- 砂糖、お菓子、焼き菓子;
- 辛い調味料やスパイス(ホースラディッシュ、マスタード、黒コショウ、赤コショウ、生姜など)
- 全乳。
特定の食品に対する体の敏感さは人によって異なります。そのため、自分の体調に合わせて毎日のメニューを調整する必要があります。


