記事の医療専門家
新しい出版物
脳および脊髄の良性腫瘍である神経鞘腫は、白質細胞から発生します。白質細胞はシュワン細胞と呼ばれるもので、末梢神経の軸索に沿って形成される補助神経細胞です。この腫瘍はシュワン細胞腫とも呼ばれます。ゆっくりと着実に成長し、時には非常に大きなサイズ(1~2kg以上)に達することもあります。あらゆる年齢の患者に発症する可能性があり、生活の質を著しく損ないます。[ 1 ]
疫学
脳および脊髄の神経鞘腫は、腫瘍全体の約1.5%を占めます。発生率は年齢とともに増加します。神経鞘腫と診断される患者は、45歳から65歳の間で最も多く見られます。
男性の罹患率は女性とほぼ同じです。脳神経鞘腫10例につき、脊髄に影響を及ぼす神経鞘腫が1例あります。
原発性神経鞘腫のほとんどは、明白で明確な原因なく発生します。
このような腫瘍突起の骨化率は低いものの、完全に排除できるわけではありません。好ましい治療法は外科手術です。[ 2 ]
原因 脳・脊髄神経鞘腫
科学者たちは、脳と脊髄における神経鞘腫形成の明確な原因をまだ特定していません。免疫疾患や遺伝的素因が原因であるとする説もいくつかあります。
発症確率の大部分は遺伝的素因によるものです。脳や脊髄の神経鞘腫が文字通り「遺伝」した症例は既に数多く存在します。両親のどちらかが重篤な遺伝病態、あるいは神経鞘腫を患っている場合、50%の確率で子供もこの疾患を発症します。
2 番目に考えられる原因は、免疫力が弱いことであり、次のようなほぼあらゆる要因によって引き起こされる可能性があります。
- 不利な生態、ガスの発生、中毒。
- ストレス;
- 低運動症;
- トラウマと過負荷。
最終的には、上記のいずれかの原因が神経鞘腫の形成につながる可能性があります。[ 3 ]
危険因子
主なリスク要因は次のとおりです。
- 35〜45歳以上、65歳まで。
- 神経線維腫症2型の既往歴(両側性神経鞘腫の場合)。
- 不利な遺伝歴。
いずれかのリスクグループに属する人は、自身の健康に特に注意を払う必要があることを示しています。定期的に医師の診察を受け、脳や脊髄の神経鞘腫を早期に発見するために必要な診断措置を講じることが重要です。
病因
神経鞘腫の種類はそれぞれ、病因、病因、臨床的特徴など、それぞれ独自の特徴を持っています。ここでは、最も一般的な神経鞘腫の種類について見ていきましょう。
- 脊柱(頸椎、胸椎、または腰椎)の神経鞘腫は、一般的に認められている分類によれば脳外系に属し、脊髄根から発生し、脊髄に外側から圧迫を加えます。腫瘍巣が大きくなるにつれて、臨床像は拡大・悪化し、疼痛が増強します。
- 脳神経鞘腫は、頭蓋骨内の脳神経を侵す腫瘍です。三叉神経と聴神経が主に侵されます。ほとんどの場合、病変は片側性です。聴神経の神経鞘腫は、脳の周囲構造への圧迫が急速に進行することを特徴としており、蝸牛神経、遠位神経、顔面神経が侵されることがあります。
脳および脊髄の神経鞘腫の発生機序は、現在も完全に解明されていません。この病態はシュワン細胞の病的な過剰増殖と関連しており、これがこの疾患の別名であるシュワン細胞腫の由来となっています。いくつかの報告によると、この病態は22番染色体の遺伝子の変異に関係しています。これらの遺伝子は、ミエリン鞘における細胞増殖を阻害するタンパク質の合成をコードしています。このタンパク質の合成不全は、シュワン細胞の過剰な増殖につながります。
脳および脊髄の神経鞘腫は、神経線維腫症などの病態と関連しており、様々な臓器や組織に良性腫瘍が発生する傾向が強まります。この疾患は常染色体優性遺伝によって伝染します。[ 4 ]
症状 脳・脊髄神経鞘腫
脳と脊髄の神経鞘腫は、長い間気づかれないことがあり、しばらくしてから個々の兆候として現れるため、時間内に注意を払うことが重要です。
- 神経根症候群の種類による痛み、部分的な麻痺、感覚障害を伴う。
- 消化器系、骨盤内臓器の障害(神経鞘腫の位置による)、勃起障害。
- 心臓の機能不全;
- 運動機能の低下、歩行や日常の作業の困難により、生活の質が低下します。
最初の兆候は病気の進行の部位によっても異なり、次のようになります。
- めまい、頭痛;
- 背中の痛み(首、胸、腰、仙骨、四肢、肩、肩甲骨への放散痛)
- 四肢のしびれ、麻痺、麻痺;
- 運動障害;
- 耳鳴り、視覚障害。
初期の臨床像は、脳と脊髄の神経鞘腫が発生してからしばらく経ってから(多くの場合は数年経ってから)現れます。[ 5 ]
脊髄神経鞘腫の特徴は次のとおりです。
- 膝症候群(脊柱に沿った痛み、時には神経支配領域の弛緩性麻痺および感覚障害)。
- 自律神経障害(骨盤機能障害、消化器疾患、心臓疾患)。
- 脊髄圧迫症候群(ブラウン・セカール症候群、痙性麻痺、神経鞘腫レベルの弛緩性麻痺、患側の感覚喪失、反対側の温度低下および痛覚過敏を呈する)。
- 肩甲骨間の不快感、痛み、感覚喪失。
脳神経鞘腫では、次のような症状が主に現れます。
- 頭蓋内圧の上昇;
- 精神、知的障害;
- 運動失調;
- 筋肉のけいれん;
- 四肢の筋緊張障害;
- 心臓および呼吸不全;
- 視覚障害。
聴神経の神経鞘腫が認められる:
- 耳鳴り、患側の耳鳴り;
- 聴覚機能の徐々に低下。
- 咀嚼筋の萎縮、歯のような痛み。
- 唾液腺機能不全、味覚喪失、顔面半分の感覚喪失、斜視、複視。
- めまい、前庭障害。
脊髄神経根ニューロン腫。
神経根腫瘍は、ほとんどが良性で、神経組織または神経鞘細胞から発生します。このような神経鞘腫は、胸椎に多く発生しますが、脊椎の他の部位にも発生することがあります。腫瘍はゆっくりと大きくなり、多くの場合は小型で、徐々に脊髄根の骨管を塞ぎ、周囲の組織を圧迫し始めます。その結果、坐骨神経痛に似た激しい脊髄痛が現れます。病変が脊柱管にまで達すると、麻痺が生じ、消化器系や骨盤臓器の機能に支障をきたします。
問題の複雑さは、腰痛が無視してはならない重要なシグナルであることを改めて証明しています。痛み症候群の原因を突き止めるためには、速やかに専門医に相談する必要があります。
合併症とその結果
脳と脊髄の神経鞘腫は良性腫瘍であり、片側麻痺や麻痺、片側聴覚障害、温度や痛みの感受性障害、精神機能やバランスの障害を引き起こすことがよくあります。
適切な時期に外科的介入が行われない場合、神経鞘腫は脳と脊髄の近傍構造を圧迫し、生命を脅かす病態を引き起こす可能性があります。腫瘍の成長が遅い場合でも、障害や死亡に至る可能性があります。以前は良性であった腫瘍が悪性化する可能性も否定できません。
脳および脊髄の神経鞘腫の最も一般的な合併症は次のとおりです。
- 四肢機能の喪失(脳卒中後遺症に類似)
- 視力または聴力の喪失(片側および両側)
- 頭痛や脊椎の痛み、さらには日常の活動ができなくなるまで。
- 性格および行動の変化;
- 脳構造の刺激によって引き起こされる発作。
- 脳性昏睡(脳内腫瘍の最終的合併症)。
神経腫は身体の重要な機能を制御する神経に影響を及ぼす可能性があるため、いずれにせよ治療とリハビリテーションは不可欠です。適切な治療と適切な回復は、患者が通常の生活に戻るのに役立ちます。[ 6 ]
診断 脳・脊髄神経鞘腫
脳脊髄の神経鞘腫の検出に適した診断検査は、脳神経外科医または神経内科医が個々の症例ごとに個別に決定します。一般的に、診断は臨床症状が類似する病態の除外から始まります。身体診察を行い、患者の訴えを聴取することが必須です。
機器診断は通常、次の尺度で表されます。
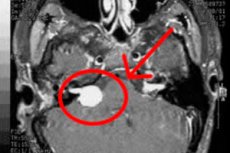
- 頭蓋内神経鞘腫の場合、患者は脳MRIまたはCTスキャンを勧められます。この場合のCTスキャンでは、主に20mm未満の小さな腫瘍を描出できないため、得られる情報量は非常に少なくなります。患者がMRI検査を受けられない場合は、代わりに造影CTスキャンを実施することがあります。
- 脊柱の MRI または CT スキャンは、脊髄構造や神経終末を圧迫している神経鞘腫やその他の腫瘍を特定するのに役立ちます。
- 聴力検査は、聴神経腫瘍を検出するための複雑な診断手順の一部として適切です。この検査により、聴覚機能の低下の程度と病理の原因に関する情報が得られます。
- 腫瘍が末梢神経領域に限局している場合、超音波検査またはMRIは有益な情報を提供すると考えられています。超音波検査は神経鞘の肥厚を可視化し、MRIは腫瘍巣の正確な位置、構造、そして神経損傷の範囲を特定するのに役立ちます。
- 電気神経筋図法は、神経繊維に沿った電気インパルスの伝達を評価し、神経構造の乱れの程度を評価することを可能にします。
- 生検とさらなる細胞学的分析は外科的介入と関連しており、神経鞘腫の悪性度または良性度を判定することができます。
検査は、入院および手術の準備の一環として処方されます。患者は採血を行い、一般検査、生化学検査、および尿検査を受けます。必要に応じて、医師の判断により、その他の臨床検査を処方することも可能です。[ 7 ]
差動診断
脳と脊髄の神経鞘腫の鑑別診断は、他の腫瘍プロセス(転移を含む)だけでなく、膿瘍、中枢神経系のリンパ腫、炎症性および脱髄性病変とともに行う必要があります。
造影剤を用いた磁気共鳴画像検査は必須です。必要に応じて、他の診断法も用いられます。
- 脳波検査;
- レントゲン写真;
- 骨盤内および腹部の臓器、ならびに末梢リンパ節の超音波検査。
- 骨格骨シンチグラフィー。
主要な病変が見つかった場合は、完全な診断が行われます。
処理 脳・脊髄神経鞘腫
脳および脊髄の神経鞘腫には、腫瘍の観察、手術、放射線療法という3つの治療法が一般的に用いられます。治療方針の選択は主治医に委ねられます。
臨床症状や腫瘍進行の兆候が全く見られない状況下で偶然に神経鞘腫が発見された場合、経過観察という戦略が用いられます。このような「静穏」な状態は数年間続くこともあります。しかし、この間も腫瘍の成長のダイナミクスを定期的に観察し、状況が悪化した場合は緊急に手術を行うことが重要です。
放射線療法は、完全な外科的介入が不可能な場合に、病変部位に局所的に放射線を照射する治療法です。この治療法は腫瘍を「眠らせる」のに役立ちますが、消化器疾患や皮膚反応など、多くの副作用を伴います。
脳および脊髄の神経鞘腫の外科的切除は、複雑ではあるものの根治的な治療法であり、再発リスクを最小限に抑えながら、病気の完全な除去を可能にします。神経鞘腫の治療においては、他の治療法よりも外科的切除が常に優先されます。[ 8 ]
医薬品
薬物療法には以下の薬剤の使用が含まれる場合があります。
- マニトール(マンニトール)は、脳浮腫を解消し、頭蓋内圧を正常化する浸透圧利尿薬です。20%溶液を点滴で10~15分かけて静脈内に投与します。グルココルチコステロイドとの併用が可能です。治療中は、利尿作用と水電解質平衡の維持が不可欠です。この薬剤は、長期使用により二次性高血圧を引き起こす可能性があるため、短期間で処方されます。
- グルココルチコステロイド(デキサメタゾン、プレドニゾロン)を経口または非経口で、個別に処方された用量で投与します。手術後、投与量を見直し、徐々に減量します。
- 脳の血液循環を改善する薬剤(カビントン - 1 日 3 回食後に 5 ~ 10 mg を経口摂取、またはニセルゴリン - 1 日 3 回食間に 5 ~ 10 mg を経口摂取)。
強力な鎮静剤や神経遮断剤は、多くの場合患者の状態の悪化を「隠す」ため、原則として処方されません。
外科的治療
脳および脊髄の神経鞘腫の患者に対する最も一般的な治療法は、外科的介入(腫瘍の切除)です。手術によるアクセス方法と手術範囲の選択は、病変の大きさ、脳機能の温存および回復の可能性によって決定されます。
介入は脳神経外科医によって全身麻酔下で行われます。脳領域における手術の主な困難は、腫瘍を神経および脳幹から分離することです。大きな神経鞘腫はしばしば他の神経線維を「太らせる」ため、これらの神経線維の除去には高度な技術を要すると同時に、特定の神経を適時に検出できる神経生理学的モニタリングが必要となります。
神経鞘腫の完全切除は症例の95%で可能です。残りの5%の患者では、腫瘍の一部が他の神経構造や脳幹と「癒着」している場合など、手術が困難な場合があります。
手術後は通常、化学療法は行われません。神経鞘腫が完全に切除された場合、放射線療法や放射線手術も適切ではありません。再発の可能性は約5%と推定されています。
ガンマナイフ放射線手術法は、病変部位に局所的に放射線を照射する治療法です。この治療法は、脳幹への圧迫がない、小さな神経鞘腫(最大3cm)に用いられます。放射線手術の主な目的は、腫瘍の摘出ではなく、腫瘍の進行を予防することです。この方法により、腫瘍の大きさをわずかに縮小できる場合もあります。
ガンマナイフ、サイバーナイフ、リニアアクセルペダル法は、腫瘍に一定量の電離放射線を照射するという原理を利用し、生物組織を損傷することなく腫瘍の病巣を破壊します。これらの方法はすべて非侵襲的ではありません。そのため、ガンマナイフを使用する場合は、ネジ装置を使用して金属フレームを頭蓋骨にしっかりと固定する必要があります。また、ガンマナイフの使用は必ずしも効果的ではありません。均一な放射線量を形成できない場合があり、病巣の除去が不完全になったり、脳の正常領域に高線量が照射されたりする可能性があります。これらの理由から、治療の現場では放射線療法とサイバーナイフ放射線手術がより一般的に使用されています。[ 9 ]
防止
脳および脊髄の神経鞘腫の正確な原因は未だ特定されていないため、予防策は非特異的です。医師は、一般的な推奨事項に注意することを推奨しています。
- 脳の機能状態を定期的に回復するために必要な、通常の健康的な睡眠と休息を提供すること。
- アルコール、薬物、喫煙、ジャンクフードを避ける;
- ストレス耐性の発達、葛藤、ストレス、心配の回避。
- 十分な量の植物性栄養分の摂取、適切な水分管理の遵守。
- 背中や頭の怪我を避ける;
- アクティブなライフスタイル、新鮮な空気の中での定期的な散歩。
- 肉体的および精神的な過負荷がない;
- リスク要因がある場合、疑わしい症状がある場合、また定期的な予防診断のために定期的に医師の診察を受けてください。
予測
脳脊髄の神経鞘腫は、適切な時期に医師の診察を受け、すべての医学的勧告が遵守される限り、全体的な予後は良好であると考えられています。腫瘍は時間をかけてゆっくりと進行するため、長期間の経過観察が可能な場合もあります。しかし、病変が手術に適した場所にある場合は、専門家は可能であれば摘出を推奨しており、通常、身体への悪影響は伴いません。[ 10 ]
治療を怠ったり、腫瘍の進行が遅れて診断されたりすると、感覚障害、麻痺、麻痺、その他の危険な状態が発生する可能性があります。したがって、脳脊髄の神経鞘腫は良性腫瘍ではあるものの、非常に複雑な腫瘍であり、根治的かつ迅速な治療が必要であることを理解することが重要です。そうでなければ、健康状態や生活の質に深刻な問題が生じる可能性があり、神経鞘腫の悪性化の可能性も否定できません。


