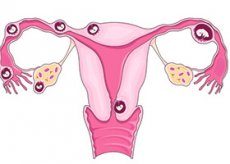
通常の妊娠では、受精卵は卵管を通って子宮へと移動し、子宮壁に付着して発育を始めます。しかし、子宮外妊娠と呼ばれる状態では、受精卵は子宮に到達せず、他の場所、多くの場合は卵管内で発育を始めます。そのため、卵管子宮外妊娠と呼ばれることもあります。
まれに、卵子が卵巣、腹筋、または子宮頸管に付着することがあります。このような妊娠では胎児を救うことは不可能です。卵子が卵管内で成長し始めると、卵管が損傷または破裂し、重度の出血を引き起こし、死に至ることもあります。子宮外妊娠と診断された場合は、合併症が発生する前に直ちに中絶する必要があります。
疫学
米国における子宮外妊娠の発生率は4倍以上に増加し、現在では妊娠1,000件あたり20件となっている。
米国では、子宮外妊娠は妊娠関連死亡の10%を占めています。死亡のほとんどは出血によるもので、予防可能な可能性があります。
過去10年間、子宮外妊娠の頻度は明らかに増加傾向にあります。この事実は2つの観点から説明できます。一つは、内性器における炎症プロセスの罹患率が着実に増加していること、出産を調節するために行われる卵管への外科的介入の件数が増加していること、子宮内避妊法やホルモン避妊法を利用する女性の数が増加していること、そして不妊治療において排卵誘発剤がますます導入されていることが挙げられます。もう一つは、近年の診断能力の向上により、未分娩の子宮外妊娠や退行期の子宮外妊娠さえも検出できるようになったことです。
現在、子宮外妊娠は出産経験のある女性100人中0.8~2.4人の割合で発生しており、4~10%の症例で再発します。
原因 子宮外妊娠
子宮外妊娠は、卵管の損傷が原因で起こることがよくあります。受精卵は子宮に到達できず、卵管の壁に付着せざるを得なくなります。
子宮外妊娠を誘発する者:
- 喫煙(喫煙量が多いほど子宮外妊娠のリスクが高まります)。
- 卵管に瘢痕組織が形成される骨盤内炎症性疾患(クラミジアまたは淋病が原因)。
- 子宮内膜症は卵管に瘢痕組織を形成する病気です。
- 出産前の合成エストロゲン(ジエチルスチルベストロール)への曝露。
- 卵管内での子宮外妊娠の既往。
特定の医療介入により子宮外妊娠のリスクが高まる可能性があります。
- 骨盤領域の卵管に対する手術(卵管結紮術)または瘢痕組織の除去。
- 不妊症の治療。
子宮外妊娠は、排卵を促す薬の服用と関連があります。科学者たちは、子宮外妊娠がホルモンによるものか、卵管の損傷によるものかはまだ解明していません。
妊娠中で子宮外妊娠が心配な場合は、徹底的な検査を受ける必要があります。子宮外妊娠のリスク要因については医師の間で必ずしも意見が一致しているわけではありませんが、一つ確かなことは、子宮外妊娠の既往歴、卵管手術、または子宮内避妊器具(IUD)を装着した妊娠はリスクが高まるということです。
病因
受精卵が子宮腔外に着床する原因としては、卵管の輸送機能の障害や受精卵自体の性質の変化などが挙げられます。これらの要因が複合的に作用して子宮外妊娠が発生することもあります。
通常の条件下では、精子による卵子の受精は卵管膨大部の采部で起こります。卵管の蠕動運動、振り子運動、乱流運動、そして卵管内繊毛上皮の揺らめきにより、受精卵は断片化しながら3~4日で子宮腔に到達します。子宮腔内で胚盤胞は2~4日間自由状態を維持できます。その後、光沢のある殻を脱ぎ捨てた胚盤胞は子宮内膜に沈み込みます。こうして、4週間の月経周期の20~21日目に着床が起こります。卵管の輸送機能の障害、または胚盤胞の発育促進は、受精卵が子宮腔近位部に着床する原因となります。
実体験から、卵管機能障害は、原因を問わず炎症過程と最も頻繁に関連していることが示されています。主な原因は非特異的感染であり、その蔓延は中絶、子宮内避妊、子宮内診断介入、複雑な分娩経過と産褥期、そして虫垂炎によって促進されます。近年、子宮外妊娠の手術を受けた女性において、クラミジア感染症の高頻度が明らかになっています。卵管の構造と機能の障害の炎症性の性質に加え、子宮内膜症の役割は極めて重要です。
子宮外妊娠の発生につながる原因因子の構造において、卵管への外科的介入の重要性はますます高まっています。たとえ顕微手術が導入されたとしても、こうした危険性は完全には排除されません。
卵管の収縮活動は、体内のホルモン状態と密接に関連しています。女性におけるホルモンバランスの悪化は、月経周期の乱れ、年齢、そして排卵の阻害や誘発に寄与する外因性ホルモン剤の使用によって引き起こされる可能性があります。
胚盤胞が生理的着床部位まで十分に発育しないことは、卵子自体の過剰な生物学的活性と関連しており、栄養芽層の形成が加速し、子宮腔に到達せずに着床する可能性につながります。このような胚盤胞の急速な発育の原因を特定することはほぼ不可能です。
受精卵の輸送障害は、受精卵の輸送経路の特殊性によって説明できる場合もあります。例えば、付属器への外科的介入後の受精卵の体外移動では、片方の卵巣から腹腔を通って反対側の精管に卵子が入り込みます。また、一部の内性器の奇形において、精子の腹膜透過移動の症例が報告されています。
近年、体外受精と子宮への胚盤胞移植後に卵管妊娠が起こる可能性が報告されています。
卵管、卵巣、腹腔、そして子宮の原始角でさえ、生理的妊娠の特徴である強力で発達した粘膜と粘膜下層を有していません。進行性子宮外妊娠は胎児受容器を伸展させ、絨毛膜絨毛は血管を含む下層組織を破壊します。妊娠部位によって、この過程は速くなったり遅くなったりし、出血の程度も異なります。
受精卵が卵管の峡部(粘膜のひだの高さが低い)で発育すると、いわゆる絨毛膜絨毛の基底方向(主)成長が起こり、卵管の粘膜層、筋層、漿膜層が急速に破壊されます。そして4~6週間後には、妊娠に伴って強力に発達した血管の破壊を伴う壁の穿孔につながります。妊娠中絶は、胎児受容器の外部破裂、つまり腹腔内への大量出血を伴う妊娠卵管破裂の種類に応じて発生します。卵管の間質部に限局した妊娠中絶にも同じメカニズムが用いられます。ただし、卵管のこの部分を囲む大きな筋層のため、妊娠期間は長くなる可能性があります(最大10~12週間以上)。胎児受容器の破裂中にこの領域への血液供給が非常に発達するため、通常は大量出血が発生します。
腸管の腸間膜縁の完全性が損なわれることは極めて稀です。この場合、受精卵と噴出する血液は広靭帯の間に入り込んでしまいます。受精卵が死滅せず、かなり長い間腸間膜内で発育を続けたという症例も報告されています。
卵管妊娠が膨大部に局在する場合、受精卵が卵管内襞(円柱状または先端方向付着)に着床する可能性があります。この場合、絨毛膜絨毛の成長が卵管内腔に向けられることがあり、着床後4~8週間で胎児受容器の内包が破れ、軽度または中等度の出血を引き起こします。卵管の逆蠕動運動により、剥離した受精卵が徐々に腹腔内へ排出されることがあります。これが卵管流産です。卵管采部分が閉じると、卵管内腔に血液が流れ込み、血卵管症を引き起こします。膨大部の内腔が開いていると、卵管から流出した血液が漏斗部で凝固し、卵管周囲血腫を形成することがあります。出血が繰り返され、出血量が増えると、子宮直腸嚢に血液が蓄積し、いわゆる子宮後血腫が形成されます。この血腫は、腸管ループと大網に癒着した線維性被膜によって腹腔から分離されます。
極めて稀なケースでは、卵管から排出された受精卵が死滅せず、腹部臓器の壁側または臓側腹膜(最も多いのは直腸子宮嚢の腹膜)に付着することがあります。二次腹腔内妊娠が進行し、妊娠満期まで様々な期間にわたり持続することがあります。さらに稀なケースでは、受精卵が腹腔内に着床することもあります。
卵巣妊娠は長期間続くことは稀です。通常は、胎児受容器の外部破裂と大量出血が起こります。妊娠が卵巣表面で発生した場合、このような転帰は早期に現れます。卵胞内で発生した場合、中絶は後期に起こります。
子宮頸管妊娠は、出血リスクが高いため、まれではあるものの重篤な子宮外妊娠となる可能性があります。子宮頸管妊娠は通常、メトトレキサートで治療されます。
症状 子宮外妊娠
子宮外妊娠では、最初の数週間は、月経が来ない、疲労感、吐き気、乳房の痛みなど、通常の妊娠と同じ症状が現れます。
子宮外妊娠の主な兆候:
- 骨盤または腹部の痛み。急性で片側のみに起こる場合もありますが、時間が経つにつれて腹腔全体に広がることもあります。痛みは動きや力を入れると増悪します。
- 膣出血。
妊娠していると思われる場合、上記のいずれかの症状が現れたら、すぐに医師の診察を受けてください。
子宮外妊娠の最初の数週間は、通常の妊娠と変わりません。この期間中、以下の症状が観察されます。
- 月経周期がない。
- 胸痛。
- 倦怠感。
- 吐き気。
- 頻尿。
しかし子宮外妊娠が続くと、次のような他の症状が現れます。
- 骨盤内臓器または腹腔内の痛み(通常、月経周期終了から6~8週間後までに発症します)。痛みは動きや緊張によって増強し、急性で片側のみに現れる場合があり、最終的には腹腔全体に広がります。
- 中程度から重度の膣出血。
- 性交中または医師による身体検査中の痛み。
- 横隔膜の炎症により腹部に出血し、肩の部分に痛みが生じる。
初期の子宮外妊娠と流産の症状は、多くの場合同じです。
通常、妊娠初期には受精卵は卵管を通って子宮へと移動し、子宮壁に付着して発育を始めます。しかし、妊娠と診断されたケースの2%では、受精卵が子宮外で留置され、子宮外妊娠となります。
子宮外妊娠では、胎児は長期間発育できず、卵管破裂や出血につながるほどの大きさにまで成長します。これは母体にとって致命的となる可能性があります。子宮外妊娠の症状が見られる女性は、直ちに医師の診察を受ける必要があります。子宮外妊娠のほとんどのケースでは、受精卵が卵管に着床します。まれに、以下のようなケースがあります。
- 卵子は卵巣、子宮頸管、または腹腔(生殖器を除く)に付着して成長し始めます。
- 子宮内で 1 個以上の卵子が発育し、卵管、子宮頸管、または腹腔内で別の卵子 (または複数の卵子) が成長します。
- 非常にまれなケースでは、子宮が除去された後(子宮摘出術)、卵子が腹腔内で発育し始めることがあります。
いつ医師の診察を受けるべきですか?
妊娠を希望している場合、特に子宮外妊娠になりやすい体質であれば、子宮外妊娠の兆候となる症状がないか注意深く観察してください。
膣出血および急性腹痛の場合(妊娠診断前または診断後、あるいは子宮外妊娠の治療中):
- 救急車を呼んで下さい;
- 寝て休む。
- 医師が健康状態を評価するまで、急な動きをしないでください。
軽度の腹痛が続く場合は、医師に連絡してください。
 [ 19 ]
[ 19 ]
観察
経過観察とは、少し様子を見て症状が改善するかどうかを見守ることを意味します。しかし、子宮外妊娠の場合は、死亡リスクがあるため、自宅で奇跡を待つことはできません。子宮外妊娠の最初の兆候が現れたら、すぐに救急車を呼んでください。
連絡先専門家
- 婦人科医
- かかりつけ医
- 救急医
子宮外妊娠と診断された場合は、婦人科医師による治療が行われます。
フォーム
ローカリゼーションによって |
流れに身を任せて |
| 卵管(乳頭部、峡部、間質部); 卵巣; 腹部; 頸部峡部 | 進行性; 卵管流産; 卵管破裂; 凍結 |
ICD-10とは異なり、国内文献では卵管妊娠は以下のように分類されます。
- 膨大部;
- 地峡の;
- 間質性。
間質性卵管妊娠は、子宮外妊娠の1%弱を占めます。間質性卵管妊娠の患者は、ほとんどの場合、乳頭部妊娠や子宮頸部妊娠よりも遅れて医療機関を受診します。卵管切除術、体外受精、早期妊娠の既往がある患者では、子宮角妊娠の発生率は27%に上昇します。間質性卵管妊娠は、子宮破裂を伴うことが多いため、一般的に子宮外妊娠による死亡の大部分と関連しています。
卵巣妊娠は以下のように分けられます:
- 卵巣の表面で発達する;
- 卵胞内で発育する。
腹部妊娠は次のように分けられます:
- 原発性(腹腔内で最初に着床する)
- 二次的な。
受精卵の着床場所により、子宮外妊娠は卵管妊娠、卵巣妊娠(子宮原始角に着床)、腹腔内妊娠に分類されます。卵管妊娠の中でも、胎児の受容器の位置により、膨大部妊娠、峡部妊娠、間質性妊娠に分類されます。卵巣妊娠には、卵巣表面で発生するものと卵胞内で発生するものの2種類があります。腹腔内異所性妊娠は、一次性(壁側腹膜、大網、または腹腔内の臓器に最初に着床する)と二次性(受精卵が卵管から排出された後、腹腔内に付着する)に分けられます。厳密に言えば、子宮原始角における子宮外妊娠は子宮外妊娠の異所性変種に帰せられるべきであるが、その臨床経過の特殊性から、この局在を子宮外妊娠の近位変異体のグループ内とみなさざるを得ない。
子宮外妊娠の種類は、一般的に一般的なものと稀なものに区別されます。前者には、卵管妊娠の膨大部局在と峡部局在が含まれ、症例の93~98.5%を占めます。卵管妊娠の膨大部局在は、峡部局在よりもやや一般的です。
まれな子宮外妊娠には、間質性(0.4~2.1%)、卵巣性(0.4~1.3%)、腹腔内性(0.1~0.9%)などがあります。さらに稀なケースとして、子宮原始角(0.1~0.9%)または副卵管性子宮外妊娠があります。診断学では、子宮と卵管の混合、両側卵管、その他卵子の異所性局在の組み合わせなど、様々な局在を伴う極めて稀な多胎妊娠も扱っています。
子宮外妊娠の胎芽の位置は、疾患の臨床経過の特徴と密接に関連しており、進行型と障害型が区別されます。妊娠中絶は、胎芽の外部破裂の種類によって発生する可能性があります。卵巣破裂、子宮原始角破裂、卵管間質部破裂(多くの場合、峡部破裂)、まれに膨大部破裂です。妊娠中絶の2番目のタイプは、胎芽の内部破裂、または卵管流産です。このタイプは、卵管膨大部に位置する妊娠中絶で最も頻繁に発生します。近年、診断能力の向上により、退行型の子宮外妊娠を分離する傾向があります。
 [ 20 ], [ 21 ], [ 22 ], [ 23 ]
[ 20 ], [ 21 ], [ 22 ], [ 23 ]
腹部妊娠
これは子宮外妊娠の中でもまれな形態(0.3~0.4%)と考えられています。腹腔内妊娠の発生部位は様々で、大網、肝臓、仙子宮靭帯、直腸子宮嚢などがあります。腹腔内妊娠には、一次性(腹部臓器への着床)と二次性(最初に卵管への着床が起こり、その後卵管流産によって受精卵が卵管から排出され、腹腔内に再着床する)があります。この違いは純粋に理論的なものであり、手術時には卵管は既に肉眼的に変化していないため、最初の着床は組織学的検査によってのみ確定できます。
腹腔内妊娠は、一次妊娠も二次妊娠も極めて稀です。進行性一次妊娠は実際には診断されず、その中絶は破裂した卵管妊娠の様相を呈します。
続発性腹腔内妊娠は、卵管流産または卵管破裂後に発生し、ごく稀に子宮破裂後にも発生します。腹腔内妊娠は後期まで継続する可能性があり、女性の生命に深刻な脅威をもたらすだけでなく、胎児が生存可能な状態になることはほとんどありません。胎児の半数以上に発育異常が見られます。
初期に下腹部痛を経験し、膣から少量の血性分泌物が出る女性では、続発性腹腔妊娠が疑われることがあります。女性が訴える典型的な症状は、胎動の痛みです。患者の外部検査では、胎児の異常な位置を検出することができます。胎児の小さな部分をはっきりと触知できます。触診で通常判断される胎児受容器の収縮はありません。内部検査では、子宮頸部の上方および側方への変位に注意する必要があります。場合によっては、子宮を胎児受容器とは別に触診することが可能です。超音波スキャンでは、羊水嚢の周囲の子宮壁がないことがわかります。
 [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ]
[ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ]
卵巣妊娠
子宮外妊娠の稀な形態の一つで、頻度は0.1~0.7%です。この妊娠には、卵胞内妊娠と卵巣上体妊娠の2つの形態があります。卵胞内妊娠では受精と着床は卵胞内で起こり、卵巣上体妊娠では卵巣の表面で起こります。
子宮頸部妊娠
発生率は2,400~50,000件の妊娠に1件です。過去の中絶または帝王切開、アッシャーマン症候群、妊娠中の母親によるジエチルスチルベストロールの使用、子宮筋腫、体外受精、胚移植によってリスクが高まると考えられています。子宮頸管妊娠の超音波所見:
- 子宮内に受精卵が存在しない、または偽受精卵である。
- 子宮内膜(脱落膜組織)の高エコー輝度
- 子宮筋層の不均一性;
- 砂時計型の子宮;
- 子宮頸管の拡張;
- 子宮頸管内の受精卵;
- 子宮頸管内の胎盤組織;
- 内部の穴が閉じている。
診断が確定したら、血液型とRh因子を検査し、静脈カテーテルを挿入し、必要に応じて子宮摘出に対する患者の書面による同意を得ます。これはすべて、大量出血のリスクが高いためです。子宮頸管妊娠では、羊水内メトトレキサートおよび全身メトトレキサートの有効性が報告されています。子宮頸管妊娠の診断は、進行中の流産の疑いまたは不全流産に対する診断掻爬中に、大量出血が始まった場合にのみ行われることがよくあります。出血を止めるには、出血の強さに応じて、膣タンポナーデの緊密な挿入、膣円蓋の縫合、子宮頸部の環状縫合、子宮頸管へのフォーリーカテーテルの挿入、カフの膨張が行われます。出血している血管の塞栓術、子宮動脈または内腸骨動脈の結紮も使用されます。上記のすべての対策が無効である場合、子宮摘出が行われます。
子宮の原始角における妊娠
0.1~0.9%の症例で発生します。解剖学的には子宮内妊娠に分類されますが、ほとんどの場合、原始角は膣とつながっていないため、臨床的には子宮外妊娠として進行します。
発達が不十分な筋層と不十分な粘膜を有する原始角における妊娠は、以下の条件下で起こります。原始角腔が卵管と連通し、粘膜の剥離期が起こらないため、子宮血腫が形成されず、受精卵の着床が妨げられます。胚盤胞が原始角腔に侵入するメカニズムは、精子または卵子の経腹膜移動と関連していると考えられます。
妊娠経過は極めて稀です。婦人科内診で異常所見が認められる場合、子宮が肥大し(月経の遅れとは一致せず、妊娠8週以降)、子宮が片側に偏位していることが疑われます。反対側には、腫瘍のような痛みのない軟らかい組織が認められ、太い茎で子宮と繋がっています。超音波検査や腹腔鏡検査は、診断の助けとなります。
妊娠障害は、胎児受容器の外部破裂として発生し、大量出血を伴い、緊急の外科的介入が必要となります。典型的な症例では、手術は卵管と卵管原始角の切除となります。
靭帯内妊娠
子宮外妊娠の300例に1例の割合で発生します。通常は二次的に発生し、卵管が腸間膜縁に沿って破裂し、卵子が広靭帯層の間を貫通することで起こります。子宮腔と子宮傍組織が瘻孔を形成することで、靭帯内妊娠となる場合もあります。胎盤は子宮、膀胱、または骨盤壁に位置する場合があります。胎盤を摘出できない場合は、そのまま残します。正期産で子宮靭帯内妊娠が成功したという報告もあります。
子宮外妊娠のまれな変異
子宮内妊娠と子宮外妊娠の併発
様々な著者によると、その頻度は100件に1件から30,000件に1件です。排卵誘発後はさらに高くなります。子宮内で受精卵が確認されると、超音波検査では2番目の受精卵が無視されることがよくあります。hCGのβサブユニットに関する複数の検査結果は、通常の妊娠と変わりません。ほとんどの場合、子宮外妊娠に対して手術が行われ、子宮内妊娠は中断されません。卵管内の受精卵に塩化カリウムを注入することも可能です(腹腔鏡検査中または膣円蓋側から)。メトトレキサートは使用されません。
 [ 30 ], [ 31 ], [ 32 ], [ 33 ]
[ 30 ], [ 31 ], [ 32 ], [ 33 ]
多発性子宮外妊娠
子宮内妊娠と子宮外妊娠の組み合わせよりもさらにまれです。受精卵の数と位置については、多くの既知の変異が存在します。子宮外双胎妊娠は約250例報告されています。ほとんどの場合、これらは膨大部または峡部卵管妊娠ですが、卵巣、間質性卵管、および腹腔妊娠も報告されています。卵管切除および子宮外避妊(EP)後には、子宮外双胎および三つ子妊娠が発生する可能性があります。治療は単胎妊娠と同じです。
子宮摘出後の妊娠
最も稀な子宮外妊娠は、膣式または腹式子宮摘出術後の妊娠です。卵管への胚着床は、手術の直前または手術後1日目に起こります。腹腔と子宮頸部または膣の断端が交通している場合、手術後いつでも子宮外妊娠が発生する可能性があります。
慢性子宮外妊娠
これは、受精卵が死後完全に組織化されず、生存可能な絨毛膜絨毛が卵管内に残っている状態です。慢性子宮外妊娠は、何らかの理由で治療が行われていない場合に発生します。絨毛膜絨毛は卵管の壁に繰り返し出血を引き起こし、卵管は徐々に伸びますが、通常は破裂しません。慢性子宮外妊娠では、患者の86%が下腹部の痛みを報告し、68%が生殖管からの血性分泌物を報告しています。両方の症状は女性の58%で観察されます。患者の90%は5〜16週間(平均9.6週間)月経がなく、ほぼ全員に小骨盤内の容積形成が見られます。慢性子宮外妊娠では、尿管の圧迫や腸閉塞が発生することがあります。慢性子宮外妊娠を診断するための最も有益な方法は超音波です。 hCGのβサブユニットの血清濃度が低いか正常です。卵管切除術が適応となります。これに伴う無菌性炎症により癒着が生じるため、卵巣と卵管を切除しなければならない場合が多くあります。
 [ 34 ], [ 35 ], [ 36 ], [ 37 ], [ 38 ], [ 39 ]
[ 34 ], [ 35 ], [ 36 ], [ 37 ], [ 38 ], [ 39 ]
自然回復
場合によっては、子宮外妊娠の発育が停止し、受精卵が徐々に消失したり、完全な卵管流産が起こることがあります。外科的治療は必要ありません。このような子宮外妊娠の頻度やその素因となる条件は不明であり、予後を予測することも不可能です。hCGのβサブユニット含有量は、予後予測の指標にはなりません。
持続性子宮外妊娠
卵管の臓器温存手術(卵管切開術および人工卵管中絶)後に観察されます。組織学的検査では通常、胚は見られず、絨毛は筋層に見られます。着床は卵管の傷跡から内側に起こります。腹腔内への絨毛の着床は可能です。最近、持続性子宮外妊娠の発生率が増加しています。これは、卵管の臓器温存手術が広く行われていることに起因します。特徴としては、手術後にhCGのベータサブユニットが減少しないことです。手術後6日目にhCGのベータサブユニットまたはプロゲステロンを測定することが推奨され、その後は3日ごとに測定することが推奨されます。持続性子宮外妊娠のリスクは、手術の種類、hCGのベータサブユニットの初期濃度、妊娠期間、および卵子の大きさによって異なります。月経が3週間未満遅れ、かつ胎嚢径が2cm未満の場合、持続性子宮外妊娠のリスクが高まります。持続性子宮外妊娠では、外科的治療(再卵管切開術、またはより一般的には卵管切除術)と保存的治療(メトトレキサート)の両方が行われます。絨毛膜絨毛は卵管だけでなく、他の部位にも存在する可能性があり、再手術で必ずしも検出されるとは限らないため、多くの研究者は保存的治療を推奨しています。血行動態に異常がある場合は、手術が適応となります。
合併症とその結果
子宮外妊娠は卵管破裂を引き起こし、その後の妊娠の可能性を低下させる可能性があります。
子宮外妊娠は、女性の安全と重度の出血を防ぐために早期に診断されるべきです。穿孔性子宮外妊娠の場合は、腹腔内の重度の出血を止めるために直ちに手術が必要です。破裂した卵管は完全にまたは部分的に切除されます。
 [ 40 ]
[ 40 ]
診断 子宮外妊娠
妊娠の疑いがある場合は、妊娠検査薬を購入するか、尿検査を受けてください。子宮外妊娠かどうかを判断するために、医師は以下のことを行います。
- 骨盤内臓器の検査を実施し、子宮の大きさや腹腔内の形成物の有無を確認します。
- 妊娠ホルモンを検出するために血液検査を処方します(検査は2日後に再検査されます)。妊娠初期には、このホルモンの値は2日ごとに倍増します。値が低い場合は、異常(子宮外妊娠)が疑われます。
- 超音波検査で内臓の画像が確認できます。医師は最終月経周期から6週間後に妊娠を診断します。
ほとんどの場合、子宮外妊娠は膣の診察、超音波検査、血液検査によって診断できます。子宮外妊娠の症状がある場合は、以下の点に注意してください。
- 膣の検査を受け、その際に医師は子宮や卵管の痛み、子宮が通常よりも大きくなっているかどうかを確認します。
- 超音波検査(経膣または腹腔内超音波検査)を受けてください。下腹部の臓器とその構造を鮮明に観察できます。経膣検査(超音波検査)は妊娠の診断においてより信頼性の高い方法であり、最終月経から6週間後という早い時期から妊娠を診断できます。子宮外妊娠の場合、医師は子宮内に胎芽や胎児の兆候を確認できませんが、血液検査でホルモン値の上昇が認められます。
- 48時間間隔で2回以上血液検査を受け、ホルモン値(ヒト絨毛性ゴナドトロピン)を測定してください。通常の妊娠では、最初の数週間は、このホルモン値は2日ごとに倍増します。値が低い、またはわずかに上昇している場合は、子宮外妊娠または流産の可能性があります。このホルモン値が低すぎる場合は、原因を特定するために追加の検査を行う必要があります。
腹腔鏡検査は、妊娠5週という早い時期から子宮外妊娠を発見し、中絶できる場合もありますが、超音波検査や血液検査の方が正確であるため、あまり行われていません。
子宮外妊娠患者の主な訴え:
- 月経遅延(73%)
- 生殖管からの血性分泌物(71%)
- さまざまな性質および強度の痛み(68%)
- 吐き気;
- 腰部、直腸、内腿への痛みの放散。
- 上記の症状のうち 3 つが組み合わさったもの。
子宮外妊娠における臨床検査および機器による研究
子宮外妊娠を診断するための最も有益な方法は、血液中のヒト絨毛性ゴナドトロピン(hCG)のβサブユニットの濃度の測定、超音波検査、腹腔鏡検査です。
早期診断のために以下のことが行われます。
- 経膣超音波検査;
- 血清中のhCGのβサブユニット含有量の測定。
経膣超音波検査とhCGβサブユニット濃度の測定を組み合わせることで、妊娠3週目から98%の患者で妊娠を診断できます。子宮外妊娠の超音波診断には、子宮内膜の厚さの測定、ソノヒステログラフィー、カラードプラー法などがあります。子宮角妊娠は、超音波検査で子宮の非対称性や卵子の非対称性が検出された場合、疑われることがあります。
子宮外妊娠の超音波診断の主な基準:
- 腹腔内の異質な付属器構造および遊離液(26.9%)
- 自由液のない不均一な付属器構造(16%)
- 異所性受精卵と生存胚(心拍あり)(12.9%)
- 胎児の異所性位置(心拍なし)(6.9%)。
超音波検査の結果に基づいて、子宮外妊娠時の子宮腔のエコー画像には 3 種類あります。
- I - 子宮内膜が破壊の兆候なく11~25 mmに肥厚している。
- II - 子宮腔が拡大し、前後方向のサイズは10~26 mmで、内容物は主に液体で、子宮血腫および妊娠子宮内膜のさまざまな程度の拒絶反応により不均一である。
- III - 子宮腔は閉じており、1.6~3.2 mmの高エコーストリップの形のMエコー(Kulakov VI、Demidov VN、1996)。
卵管妊娠の診断を明確にするために、胎児受容器の内部破裂の種類に応じて、数多くの追加検査方法があります。最も有益で現代的な方法は次のとおりです。
- 血清または尿中のヒト絨毛性ゴナドトロピンまたはそのベータサブユニット(ベータ絨毛性ゴナドトロピン)の測定。
- 超音波スキャン。
- 腹腔鏡検査。
現在、ヒト絨毛性ゴナドトロピンを測定する方法は数多く存在します。その一部(例えば、生物学的方法)は、もはや主導的な役割を担っていません。高い特異性と感度のため、血清中のB絨毛性ゴナドトロピンを定量的に測定する放射免疫学的方法が好まれます。尿中のヒト絨毛性ゴナドトロピンを検出するための酵素免疫測定法、およびその他の免疫学的検査(毛細管、プレート)は、肯定的な評価を得ています。赤血球凝集抑制反応やラテックス粒子沈降反応など、尿中のヒト絨毛性ゴナドトロピンを測定するための広く知られている血清学的方法も存在しています。妊娠を診断するためのすべての臨床検査法は非常に特異性が高く、受精後9~12日目から92~100%の正解率が観察されます。しかし、それらは妊娠の事実を確認するだけで、その場所を特定しないため、妊娠の診断にのみ使用できます。付属器の炎症過程、卵巣卒中、付属器の子宮内膜症および類似の疾患との鑑別診断を行う。
超音波検査(US)は広く用いられている非侵襲的な検査法であり、β絨毛性ゴナドトロピンの測定と組み合わせることで高い診断精度が得られます。超音波検査で確認される卵管流産の主な徴候には、子宮腔内の受精卵の欠如、付属器の腫大、直腸子宮嚢内の液体の存在などがあります。子宮外妊娠では、胎児の心拍動が記録されることはほとんどありません。
経膣超音波検査では、血清中のβ-絨毛性ゴナドトロピン濃度が1000~1200 IU/L(最終月経開始後約5日)のときに子宮腔内の受精卵を検出できます。経腹超音波検査では、血清中のβ-絨毛性ゴナドトロピン濃度が6000 IU/Lを超えるときに子宮腔内の受精卵を検出できます。
最も情報量が多く、ほぼ100%の鑑別診断精度を可能にする方法は腹腔鏡検査です。腹腔鏡検査の診断能力に対する高い評価は、この方法が侵襲性が高く、実施過程で合併症が発生する可能性があるため、すべての患者に適用できるわけではないという事実によって多少損なわれます。
腹腔鏡検査の禁忌は、心肺機能不全、あらゆる種類のショック、腹膜炎、腸閉塞、血液凝固障害を伴うあらゆる疾患および状態、腹腔内癒着、鼓腸、肥満、感染症の存在です。腹腔鏡検査では重篤な合併症が起こることは稀です。最も起こりやすいのは、小腸、大腸、大網、血管の損傷、そして腹壁、大網、縦隔の気腫です。したがって、内視鏡検査は検査の最終段階で実施すべきであるという見解は、今日でも変わりません。
婦人科医によく知られている方法、例えば後膣円蓋から腹腔内の子宮直腸腔を穿刺する方法は、今でもその重要性を失っていません。小さな凝血塊を伴う液状の暗色血液が得られれば、卵管妊娠の存在が確定します。しかし、穿刺部位に血液がないからといって、必ずしも断定的な結論を下すことはできないことを覚えておく必要があります。
多くの場合、子宮内膜擦過検体の組織学的検査は鑑別診断に役立ちます。絨毛膜絨毛が消失しているにもかかわらず、粘膜の脱落膜化やその他のより微細な子宮内膜変化(妊娠不全後の粘膜の逆行性発達構造、螺旋状血管の絡み合い、アリアス・ステラ現象やオーバーベックの「光腺」といった形での子宮上皮の変化)が認められる場合は、ほとんどの場合、子宮外妊娠を示唆します。
診断が難しい症例では、水溶性造影剤を用いた子宮卵管造影検査、またはその変法である子宮鏡検査中に卵管に予備カテーテルを挿入した後の選択的卵管造影検査が用いられます。受精卵と卵管壁の間への造影剤の侵入(血流症状)と、受精卵への造影剤の不均一な浸透は、卵管妊娠の特徴です。
残念ながら、進行性卵管妊娠は極めて稀にしか診断されません。これは、明確な臨床症状がないためである。しかし、現代の研究方法を用いることで、子宮外妊娠を中絶前に発見することが可能になった。早期診断は、適切な治療を迅速に受けることに貢献し、女性の健康だけでなく生殖機能も維持する。
進行性卵管妊娠は4~6週間と短期間で、まれにそれ以上続きます。進行性子宮外妊娠に特有の明らかな症状はほとんどありません。月経が遅れたり、患者にとって異常な場合、生理的または合併症のある子宮妊娠に特徴的な徴候が現れることがあります。味覚異常、吐き気、流涎、嘔吐、乳腺の充血、時には特定の性質のない下腹部の軽度の痛みなどです。患者の全身状態は非常に良好です。進行性卵管妊娠の初期の婦人科検査では、通常、診断を確定するデータは得られません。膣と子宮頸部の粘膜のチアノーゼと緩みはわずかに現れます。筋層の過形成と肥大、および粘膜の脱落膜への変化により、最初の6~7週間の子宮の大きさは月経の遅れの期間に相当します。しかし、子宮の肥大は形状の変化を伴わず、洋ナシ型のままで、前後方向にやや扁平化しています。子宮峡部の軟化は弱く表現されています。場合によっては、肥大した卵管を触知し、側方冠動脈を通して血管の拍動を検知することが可能です。妊娠期間が8週間を超えると、進行性卵管妊娠の疑いがはるかに高くなります。この時期から、子宮の大きさが予想される妊娠期間よりも遅れ始めます。卵管肥厚が発見される可能性が高まります。
上記のすべての微小症状は、子宮外妊娠、流産、合併症のある虫垂炎、付属器の炎症、不妊症、または子宮内避妊薬やホルモン避妊薬の使用を経験した女性に検出された場合、進行性卵管妊娠の疑いがあります。
このような場合、診断は病院でのみ確定されるべきです。患者の検査計画は、病院の設備、検査室、ハードウェアの能力によって異なります。最適な検査オプションは、血清または尿中の絨毛性ゴナドトロピンの必須測定と超音波検査、そして必要に応じて腹腔鏡検査です。
超音波検査や腹腔鏡検査が利用できない場合、検査にはより長い時間がかかります。診断手順は、子宮妊娠の可能性に対する患者の態度に応じて、2段階に分かれる場合があります。絨毛性ゴナドトロピンを測定する利用可能なあらゆる方法で希望妊娠を確認した後、医師は定期的な膣検査によって卵子の位置を特定できる期間、患者を動的にモニタリングします。女性が妊娠を希望しない場合は、子宮腔の掻爬と摘出組織の組織学的検査、または子宮卵管造影検査を実施できます。進行性子宮外妊娠が疑われる患者の検査は、緊急外科治療を提供するためにいつでも手術室を設置できる病院で行う必要があることを改めて強調しておきます。
 [ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ]
[ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ]
治療後のフォローアップ診断
子宮外妊娠の治療から1週間後、妊娠ホルモン(ヒト絨毛性ゴナドトロピン)の値を数回検査する必要があります。値が低下した場合は、子宮外妊娠は中絶されます(治療後数日間はホルモン値が上昇する場合もありますが、通常はその後低下します)。場合によっては、医師がホルモン値が最低値まで低下したことを確認するまで、より長期間(数週間から数ヶ月)にわたって検査を繰り返すことがあります。
何を考えればいいのでしょうか?
妊娠していてリスクがある場合は、慎重に検査を受ける必要があります。子宮外妊娠のリスク要因については医師の間で必ずしも意見が一致しているわけではありませんが、一つ確かなことは、子宮外妊娠の既往歴、卵管手術、または子宮内避妊器具(IUD)を装着した妊娠はリスクが高まるということです。
薬局で販売されている尿検査を含む妊娠検査薬は、妊娠の状態を正確に示しますが、子宮外妊娠などの病態を検出することはできません。そのため、自宅で陽性反応が出た後、子宮外妊娠が疑われる場合は、医師の診察を受け、必要に応じて血液検査と超音波検査を受ける必要があります。
差動診断
子宮内妊娠の非発育または中断と子宮外妊娠の鑑別診断のために、子宮腔掻爬術が行われます。子宮外妊娠の場合、掻爬標本において絨毛膜絨毛のない脱落膜組織、アリアス・ステラ現象(子宮内膜細胞の濃染)が検出されます。子宮内妊娠の中断の場合、掻爬標本には卵子の残骸または一部、絨毛膜の要素が含まれます。
進行性卵管妊娠は以下と区別されます:
- 子宮妊娠初期;
- 機能性子宮出血;
- 子宮付属器の慢性炎症。
卵管破裂による妊娠中絶は、以下のものと区別されます。
- 卵巣卒中;
- 胃潰瘍および十二指腸潰瘍の穿孔;
- 肝臓と脾臓の破裂;
- 卵巣嚢胞または腫瘍茎の捻転;
- 急性虫垂炎;
- 急性骨盤腹膜炎。
内胎児嚢の破裂によって中断された妊娠(卵管流産)は、以下のものと区別する必要があります。
- 中絶;
- 慢性卵管卵巣炎の悪化;
- 機能性子宮出血;
- 卵巣腫瘍茎の捻転;
- 卵巣卒中;
- 急性虫垂炎。
連絡先
処理 子宮外妊娠
治療には薬物療法と手術が含まれます。ほとんどの場合、女性の安全のために直ちに対策を講じる必要があります。卵管が損傷する前にこの異常が早期に診断された場合は、薬物療法が処方されます。ほとんどの場合、メトトレキサートを1~2回投与するだけで妊娠を中絶できます。この場合、手術は必要ありません。ただし、念のため、血液検査を再度行う必要があります。
子宮外妊娠が長期間続いている場合は、手術がより安全な選択肢となります。可能であれば腹腔鏡手術(腹腔内の小さな切開)が行われますが、緊急の場合は切開範囲がはるかに大きくなります。
ほとんどの場合、卵管破裂や重度の出血を防ぐため、子宮外妊娠は直ちに中絶されます。治療は妊娠診断の時期と女性の全般的な健康状態によって異なります。子宮外妊娠中に出血がない場合、女性は薬物療法または手術による中絶方法を選択できます。薬物療法。メトトレキサートなどの薬剤は子宮外妊娠の中絶に使用されます。この場合、全身麻酔や子宮腔の切開は不要です。しかし、副作用があり、治療の効果を確認するために数週間にわたる血液検査が必要になります。
メトトレキサートは次のような場合に効果を発揮します:
- 血中の妊娠ホルモン濃度が5,000未満であること。
- 妊娠期間 - 最大6週間
- 胎児はまだ心臓活動を開始していません。
外科的介入
子宮外妊娠が出血や高ホルモン血症などの重篤な症状を引き起こした場合、薬物療法が奏効する可能性は低く、卵管破裂が明らかになるため、手術が必要となります。可能であれば、腹腔鏡検査(体腔に小さな切開を加える)を行います。卵管破裂の場合は、緊急手術が必要となります。
子宮外妊娠が自然流産に終わることは明らかな場合もあります。そのような場合、治療は必要ありません。しかし、医師はホルモンレベルが低下していることを確認するために血液検査を強く勧めます。
子宮外妊娠は治療できない場合もあります。
- メトトレキサートを服用してもホルモンレベルが低下しず、出血が止まらない場合は、手術が必要です。
- メトトレキサートは手術後に服用できます。
子宮外妊娠の外科的治療
子宮外妊娠の場合は、まずメトトレキサートが処方されますが、血液検査は複数回行われます。
卵管異所性妊娠に対しては、卵管造設術(卵管に開口部を設けて卵管と腹腔を繋ぐ)や卵管切除術(卵管を除去する)など、いくつかの種類の外科的介入が行われます。
卵管切開術はメトトレキサートと同様の効果があり、両方の薬剤は同じ効果があり、将来の妊娠の可能性を維持します。
手術は一時的な解決策ですが、傷跡が残り、将来の妊娠に問題を引き起こす可能性があります。卵管への手術は、着床部位や受精卵の大きさ、そして手術の種類によっては、卵管に悪影響を及ぼす可能性があります。
妊娠が 6 週間を超えている場合、または内出血がある場合、子宮外妊娠を中絶する唯一の方法は手術です。
子宮外妊娠は、どの段階でも手術による中絶が最も効果的な方法です。妊娠6週以上経過し、出血がある場合は、手術が唯一の解決策となります。可能であれば、腹腔鏡手術(小さな切開)を行い、その後の回復はそれほど長くかかりません。
外科的介入の選択
子宮外妊娠の中絶は、卵管切開術と卵管切除術の 2 つの方法で行われます。
- 卵管切開術。卵管に小さな穴を開け、そこから胚を取り出します。この穴は自然に治癒するか、縫合で閉じられます。この手術は、胚が2cm未満で卵管の奥端に位置している場合に行われます。
- 卵管切除術。卵管の一部を切除し、その部分をつなぎ合わせます。この手術は、卵管が伸展し破裂するリスクがある場合に行われます。
これらの手術はどちらも、腹腔鏡手術(小さな切開)または通常の開腹手術によって行われます。腹腔鏡手術は開腹手術(腹部を開く手術)よりも損傷が少なく、回復も早いです。しかし、腹腔内子宮外妊娠または子宮外妊娠の緊急中絶の場合は、通常、開腹手術が行われます。
何を考えればいいのでしょうか?
受精卵が卵管内に残っている場合、医師は卵管を傷つけることなく妊娠を中絶するためにあらゆる努力をします。卵管が破裂した場合は、緊急手術により妊娠を中絶します。
子宮外妊娠の自宅での治療
ハイリスクグループに該当する場合は、妊娠検査薬を購入してください。結果が陽性の場合は、婦人科を受診し、妊娠の確認を受けてください。ご心配な点を医師に伝えてください。
子宮外妊娠を中絶するためにメトトレキサートを服用している場合は、副作用に備えてください。
子宮外妊娠で流産した場合、何週目であっても、その喪失を悼む時間が必要になるかもしれません。流産後の急激なホルモンバランスの変化により、うつ病を経験する女性は少なくありません。うつ病の症状が長期間続く場合は、精神科医に相談することをお勧めします。
同じような喪失を経験した他の女性や友人と話してみましょう。
子宮外妊娠の薬物治療
薬物療法は、子宮外妊娠の診断の初期段階(胎児が卵管を破裂していない段階)でのみ使用されます。薬物療法は、手術よりも卵管へのダメージが少ないです。
これらは、出血がない場合の子宮外妊娠の診断の初期段階、および以下の場合に処方されます。
- ホルモンレベルが5,000未満
- 最後の月経から6週間以内であること。
- 胎児にはまだ心拍リズムがありません。
妊娠期間が 6 週間を超える場合は、より安全で確実な妊娠中絶方法と考えられている外科的介入が行われます。
何を考えればいいのでしょうか?
子宮外妊娠の初期段階ではメトトレキサートが処方されますが、妊娠期間が 6 週間を超える場合は、手術の方が安全で確実な中絶方法だと考えられています。
この場合、ホルモンレベルが低下していることを確認するために、血液検査を数回行う必要があります。
メトトレキサートは、吐き気、胃のむかつき、下痢などの不快な副作用を引き起こす可能性があります。統計によると、効果を高めるためにこの薬の用量を増やすと、4人に1人の女性が腹痛を経験します。この痛みは、胎児が卵管を通過することによるもの、または薬の副作用によるものと考えられます。
メトトレキサートか手術か?
子宮外妊娠が早期に診断され、卵管破裂を起こしていない場合は、メトトレキサートの使用が認められます。手術は不要で、合併症も最小限に抑えられ、女性は再び妊娠することができます。将来的にもう1人子供をもうける予定がない場合は、手術が理想的な選択肢です。手術の方が早く結果が得られ、出血のリスクも最小限に抑えられます。
その他の治療法
子宮外妊娠は女性にとって生命に関わるため、直ちに中絶措置が取られます。これには手術、特定の薬物療法、血液検査などが含まれます。重度の出血や死亡のリスクがあるため、他に治療法はありません。
予測
流産は女性にとって非常に辛い経験です。この辛い時期には、しばらく悲しみに暮れ、愛する人や友人に支えてもらうことさえあります。時にはうつ状態になることもあります。もし2週間以上続く場合は、医師に相談してください。多くの女性は、再び妊娠できるかどうか不安に思うでしょう。子宮外妊娠は必ずしも不妊症になるわけではありません。しかし、一つ確かなことがあります。
- 妊娠しにくくなる場合があります。
- 子宮外妊娠の再発リスクはかなり高くなります。
再び妊娠する場合は、以前の子宮外妊娠について必ず医師に伝えてください。妊娠初期の定期的な血液検査は、異常の可能性を早期に発見するのに役立ちます。
将来の出生率
将来の妊娠力と子宮外妊娠の可能性は、あなたがハイリスクグループに属しているかどうかによって異なります。リスク要因には、喫煙、生殖補助医療の使用、卵管の損傷などがあります。片方の卵管が損傷していない場合、卵管切開術と卵管切除術は、再妊娠の可能性に同じ影響を与えます。もう片方の卵管が損傷している場合、医師は通常、卵管切開術を勧めます。これにより、再び母親になれる可能性が高まります。


